Что такое подчелюстной лимфаденит
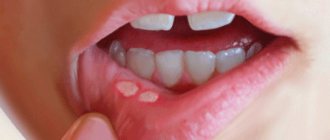
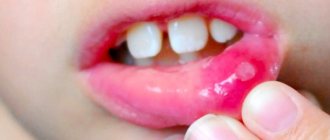
Подчелюстной лимфаденит – воспалительное заболевание подчелюстных лимфатических узлов, который может принимать острое и хроническое течение. Лимфаденит поднижнечелюстных лимфоузлов очень часто является одонтогенным (когда инфекция распространяется из тканей периодонта (апикальный или маргнальный периодонтит), при перикоронарите нижних зубов мудрости, при нагноении радикулярной кисты, альвеолите). Также причиной появления воспалительного процесса в лимфатическом узле может быть инфекция в миндалинах, ухе, горле и на слизистой оболочке полости рта. Острый лимфаденит может протекать в серозной и гнойной форме.
Острый процесс
Серозная форма данного заболевания отличается незначительным нарушением общего состояния. Поднижнечелюстные лимфатические узлы болезненны при пальпации, увеличены, эластичной консистенции, овальной формы, не спаяны с окружающими тканями. Кожа над ними не изменена. Обычно при устранении процесса, который повлек за собой лимфаденит, происходит стихание воспалительных явлений.
Однако в некоторых случаях серозный процесс может перейти в гнойный, в таком случае развивается острый гнойный лимфаденит.
Он начинается с сильных самопроизвольных болезненных ощущений в лимфоузле, также пациент отмечает повышение температуры, озноб, головную боль и бессонницу. Определяется покраснение кожи над узлом, спаянность с окружающими тканями. Пальпация позволяет обнаружить округлый болезненный инфильтрат.
Лечение острого лимфаденита может быть консервативным (при серозной форме, когда назначаются физиотерапевтические методы) и оперативным (при гнойной форме), суть которого заключается в первичной хирургической обработке очага, постановкой дренажа с целью оттока гнойного экссудата. Но эти мероприятия не принесут эффективного долговременного результата, если не устранить причину, вызвавшую данную болезнь. Поэтому крайне необходимо удалить причинный зуб (или вскрыть его полость), обработать лунку зуба (при альвеолите), а также лечить инфекцию миндалин и уха. При гнойном лимфадените показано: антибиотикотерапия, применение десенсибилизирующих средств, полоскание полости рта антисептиками.
Шейный лимфаденит — симптомы и лечение
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
- Антибактериальная терапия. Обычно применяются антибиотики широкого спектра, в основном с бактерицидным действием. Компоненты таких препаратов разрушают клеточную стенку бактерии или нарушают процессы её обмена веществ, что приводит к гибели микроба. Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
- Противовирусные препараты применяются при вирусном происхождении лимфаденита, например при герпесе.
- Противовоспалительные препараты подавляют воспаление на клеточном уровне, уменьшают боль и снижают температуру.
- Антигистаминные препараты уменьшают проницаемость капилляров, что предупреждает развитие отёков и застойных процессов. Также они не дают лейкоцитам проникнуть в очаг поражения и угнетают выработку веществ, способствующих развитию воспаления.
Физиотерапевтическое лечение
- УВЧ (ультравысокочастотная терапия) направлена на уменьшение отёчности, воспаления и боли.
- Ультразвук применяют, чтобы ускорить разрешение воспалительного процесса.
- УФО (ультрафиолетовое облучение) показан для уменьшения воспаления.
- Лазерная терапия направлена на уменьшение боли, улучшение питания и кровоснабжения поражённого участка.
- Электрофорез — метод, при котором лекарственное вещество проникает в ткани с помощью постоянного электрического тока. При лимфаденитах обычно проводится электрофорез с йодидом калия и протеолитическими ферментами.
- Магнитотерапия направлена на снижение боли, воспаления, отёчности и застойных процессов в тканях.
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Снижает уровень токсинов в организме путём их разведения, поглощения продуктов распада и усиления диуреза. Для этого пьют больше жидкости, а при тяжёлом состоянии внутривенно вводят «Гемодез» и «Реоглюман».
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
Почти в 98 % случаев при остром лимфадените удаётся выявить первичный очаг поражения [10]. Его устраняют и назначают антибактериальную, противовирусную, противовоспалительную или антигистаминную терапию.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
ЧЕМ ГРОЗИТ ЛИМФАДЕНИТ?
22.Мар.2021
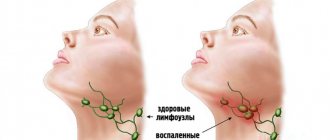
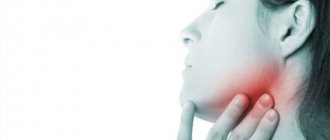
Инфекция может попасть в лимфатический узел из раны, фурункула (чирья), панариция, больного зуба и прочих источников. Воспалительный процесс сопровождается болезненностью и увеличением лимфоузла, головной болью, слабостью, общим недомоганием, повышением температуры тела.
В том случае, когда происходит нагноение самих лимфоузлов, симптоматика становится более выраженной: появляются интенсивные боли, кожа над лимфатическими узлами становится красной, четко определяемые ранее узлы сливаются между собой и окружающими тканями, становятся неподвижными.
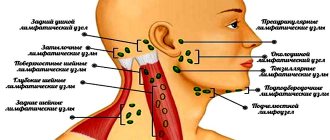
Практическое значение имеют в первую очередь поверхностные и глубокие лимфадениты лица и шеи. В области лица различают щечные, околоушные и нижнечелюстные лимфатические узлы.
В клетчатке на наружной поверхности тела нижней челюсти и впереди места прикрепления жевательной мышцы расположены так называемые надчелюстные, или нижнечелюстные лимфоузлы. Глубокие узлы находятся между дольками околоушной железы соответственно уровню ушной мочки.
Острое воспаление начинается с ощущения некоторой неловкости при движении головой, тупой боли в области пораженного узла или группы узлов. Увеличившиеся лимфоузлы хорошо определяются при пальпации, при этом они несколько болезненны и имеют плотно-эластическую консистенцию. Общие нарушения вначале воспаления могут отсутствовать или же быть слабо выраженными.
При неблагоприятном течении воспаление может перейти в гнойное: узел становится малоподвижным, «спаивается» с другими, образуя группу. Температура тела повышается до 37.2-37.8 °С. Со стороны крови появляются изменения, характерные для гнойников. У больного возникает недомогание, разбитость, теряется аппетит и т. д. В свою очередь воспаленный лимфоузел постепенно расплавляется и ведет к образованию свищевого хода (с переходом заболевания в хроническую форму).
Хронический специфический лимфаденит имеет, как правило, поражает нижнечелюстные, поднижнечелюстные, зачелюстные и шейные узлы. Иногда сочетается с поражением лимфоузлов в других участках тела, в том числе бронхиальных и забрюшинных. Течение хронического лимфаденита отличается большим разнообразием, что зависит от стадии заболевания, количества пораженных лимфоузлов, реакции окружающих узел тканей и др. Диагноз- воспаление лимфоузлов устанавливается только при врачебном осмотре. Самостоятельно лечение также противопоказано.
Елена Аверкина
врач-онколог БУ «Няганская городская поликлиника»
Основные методы лечения и противопоказания
Лечение проводится с использованием комплексного подхода и консервативных методов терапии.
Из медпрепаратов назначаются:
- антибиотики узкого или широкого спектра действия;
- пробиотики — для сохранения микрофлоры кишечника;
- антигистаминные препараты — для предотвращения аллергических реакций и уменьшения отечности тканей.
Физиотерапевтические методы представлены УВЧ и КВЧ-терапией, оказывающей противовоспалительное и антисептическое действие.
При серьезных нагноениях может потребоваться хирургическое вмешательство.
Противопоказания:
- подозрение на наличие опухолевого образования;
- нельзя делать теплые компрессы и греть зоны припухлостей.
М.С. Савенкова, А.А. Афанасьева, А.К. Абдулаев, Л.Ю. Неижко Кафедра клинической функциональной диагностики с курсом в педиатрии ГОУ ВПО РГМУ Росздрава, Морозовская детская городская клиническая больница, Москва
В последние десятилетия нельзя не отметить значительный прогресс, произошедший в области диагностики различных инфекционных заболеваний у детей, благодаря которому стали более понятны клинические особенности течения таких инфекций, как хламидиоз, микоплазмоз, токсоплазмоз, бартонеллез, боррелиоз, а также герпесвирусных инфекций (ЭБВ, ЦМВ) и других. Одним из важных симптомов вышеперечисленных заболеваний является лимфаденопатия – увеличение лимфатических узлов разной степени выраженности. К сожалению, симптом увеличенных лимфоузлов не всегда своевременно оценивается педиатрами, ему не уделяется должного внимания. Строение лимфатических узлов Лимфатические узлы представляют собой периферические лимфоидные органы, состоящие из клеток различных типов, соединённые с системой кровообращения афферентными и эфферентными лимфатическими сосудами и посткапиллярными венулами. Фибробласты и их производные – ретикулярные клетки образуют поддерживающую структуру. Тканевые макрофаги, дендриты и клетки Лангерганса являются важными антигеннесущими клетками. Лимфоидные фолликулы состоят в основном из В-лимфоцитов. Первичные лимфатические фолликулы заселяются IgM и IgD-несущими В-клетками и Т-лимфоцитами хелперами (индукторами) ещё до антигенного стимула. Вторичные лимфатические фолликулы образуются в результате антигенной стимуляции и содержат внутреннюю зону (зародышевый центр), состоящий из активированных В-клеток, макрофагов, фолликулярных дендритов и хелперов. Зоны между фолликулами и паракортикальные области состоят в основном из Т-лимфоцитов. Совместное расположение большого числа макрофагов, дендритов, клеток Лангерганса и лимфоцитов позволяет лимфатическому узлу выполнять основную функцию специализированной структуры, объединяющей все эти типы клеток для создания эффективной клеточной и гуморальной иммунной реакции организма. Увеличение лимфатического узла может быть обусловлено: 1) увеличением числа доброкачественных лимфоцитов и макрофагов в ходе иммунного ответа на антиген; 2) инфильтрацией воспалительными клетками при инфекциях, затрагивающих лимфатический узел (лимфаденит); 3) пролиферацией in situ злокачественных лимфоцитов и макрофагов; 4) инфильтрацией узлов метастатическими злокачественными клетками; 5) инфильтрацией макрофагами, нагруженными продуктами метаболизма при различных болезнях накопления.
Патогенез лимфаденопатий Ещё в 1980 году термином лимфаденит принято было обозначать «воспаление лимфатических узлов, возникающее как осложнение различных гнойно-воспалительных заболеваний и специфических инфекций (туберкулёз, чума, актиномикоз). В прежние годы основными этиологическими возбудителями развития лимфаденитов считались гноеродные кокки. Позднее в качестве возбудителей были описаны разные виды микроорганизмов (бактерии, вирусы, грибы). Выделяют острое воспаление лимфоузлов, которое характеризуется коротким продромальным периодом, лихорадкой, локальной болезненностью при пальпации и хроническое, отличающееся, как правило, большей длительностью, отсутствием болезненности или её малой выраженностью. При хроническом воспалении, в отличие от острого, лимфатические узлы обычно отграничены от окружающих тканей. Лимфаденит может быть локальным, регионарным, генерализованным. Регионарные лимфадениты описаны при стрептококковой, стафилококковой инфекциях, туляремии, туберкулёзе, сифилисе, генитальном герпесе. Генерализованное увеличение лимфоузлов описано при инфекционном мононуклеозе, цитомегаловирусной инфекции, токсоплазмозе, бруцеллёзе, туберкулёзе, СПИДе, болезнях накопления и др. Увеличение лимфоузлов происходит в результате накопления в них микробов либо вирусов и их токсинов лимфогенным, гематогенным и контактным путём. При острых лимфаденитах отмечается серозный отёк, а воспалительные явления не выходят за пределы капсулы лимфатического узла. При деструктивных процессах воспаление может переходить на окружающие ткани и по характеру воспаления быть серозным и/или гнойным.
Клиническая картина и диагностика Клинические симптомы лимфаденитов однотипны и характеризуются болезненностью при пальпации, увеличением размеров, повышением температуры тела. Гиперемия кожи над лимфоузлом появляется позже, по мере прогрессирования процесса и переходе серозной в деструктивную стадию. Для удобства оценки воспалительной реакции со стороны лимфоузлов нами были выделены три степени их увеличения: (Сав 2003):
I степень – от 0,5 до 1,5 см в диаметре; II степень – от 1,5 до 2,5 см в диаметре; III степень – от 2,5 до 3,5 см в диаметре и больше.
Лимфаденопатия характеризуется, как правило, увеличением ряда групп лимфоузлов без признаков гиперемии кожи над ними. Однако пальпация зачастую позволяет выявить не один увеличенный лимфоузел, а несколько, или конгломерат, состоящий из разных по консистенции и размерам лимфоузлов. В этой связи следует указать группу лимфоузлов (шейная, подмышечная, паховая и т. д.). Для уточнения характера поражения лимфоузлов, определения их количественной и качественной характеристики, целесообразно проведение ультразвукового обследования. Ультразвуковое обследование лимфоузлов позволяет уточнить их размеры и определить давность патологического процесса и его остроту. При остром воспалении определяется гипоэхогенность и однородность лимфоузлов. Спаянные лимфоузлы позволяют предположить продолжительность заболевания более 2-х месяцев. При хроническом течении процесса повышается их эхогенность. На практике неоднократно приходилось сталкиваться с недооценкой симптома увеличенных лимфатических узлов педиатрами. К сожалению, не всегда своевременно поступают (обращаются) дети для обследования, в результате формируется хроническое течение инфекционного процесса, а нередко и трансформация в гематобластозы. Учитывая увеличение количества лимфаденопатий за последние годы, нами проводилось обследование детей, поступивших в стационар или обратившихся амбулаторно с основной жалобой на увеличение лимфоузлов за период с 2004 по 2008 гг. для определения преобладающей патологии и выбора адекватной антибактериальной терапии. План обследования детей с лимфаденопатиями (рис. 1) обязательно должен быть комплексным. Начать следует с оценки изменений периферического анализа крови: лейкоцитоз и сдвиг формулы влево свидетельствует в пользу течения бактериального процесса (стафилококковой, стрептококковой, синегнойной, гемофильной этиологии). Преобладание в формуле крови лимфомоноцитов обычно характерно для заболеваний герпетической и внутриклеточной этиологии. Для уточнения этиологии заболевания обязателен комплекс серологических и микробиологических обследований, который включает наиболее распространённые заболевания у детей. К основным заболеваниям, протекающим с увеличением лимфоузлов, относятся: хламидиоз, микоплазмоз, токсоплазмоз, Эпштейн-Барр вирусная (ЭБВ) инфекция, цитомегалия, а также герпес I, II, VI типов. При получении отрицательных результатов обследование проводится далее для исключения реже встречающихся заболеваний: листериоза, бартонеллёза, боррелиоза, паразитарных заболеваний (токсокароза, эхинококкоза, описторхоза, лямблиоза и т. д.). Микробиологическое исследование следует проводить у детей, в анамнезе которых имеют место частые респираторные заболевания, ангины, воспалительные заболевания ротоглотки, крупы, бронхиты. Как правило, при локализованном процессе в ротоглотке в клинике увеличивается региональная группа шейных лимфоузлов. Для генерализованной инфекции характерна полиаденопатия. Одним из объективных вспомогательных методов дополнительной оценки увеличенных лимфоузлов является ультразвуковое исследование. При развитии генерализованной реакции рекомендуется исследовать кровь на стерильность и провести ультразвуковое исследование внутрибрюшных лимфатических узлов. У детей с респираторной патологией проводится рентгенологическое исследование органов грудной клетки. При подозрении на гемобластозы – необходима консультация гематолога, который обозначает показания и необходимость проведения пункционной биопсии.
Исследования Исходя из основной цели работы, было обследовано 164 ребёнка (101 мальчик и 63 девочки) в возрасте от 6 месяцев до 16 лет. Возраст детей представлен на рис. 2. Наибольшее количество детей (76,8 %) с лимфаденопатиями поступало в стационар либо обращались амбулаторно в возрасте 1-9 лет. Максимум приходился на возраст 3-9 лет. Этиология заболевания подтверждалась комплексным обследованием больных, которое включало: микробиологическое исследование микрофлоры из ротоглотки (до начала лечения); серологическое исследование крови методом ИФА и ПЦР (в ФГУН МНИИ эпидемиологии и микробиологии им. Г.Н. Габричевского, НПФ «Литех» следующих заболеваний: хламидиоза, микоплазмоза, токсоплазмоза, вирусов группы герпеса (I, II, IV, V, VI типа). Серологическое обследование было проведено у 164 детей, микробиологическое обследование (посевы из зева) – у 93 (рис. 3, 4). На сегодняшний день принципиально важным является знание преобладающих патогенов. По результатам обследования были выделены 2 группы этиологически значимых возбудителей – герпесвирусы и внутриклеточные. В группе герпетических преобладали Эпштейн-Барр вирусы (61,8 %) и цитомегаловирусы (54,9 %); в группе внутриклеточных – хламидии (49,5 %). У большинства детей лимфаденопатии имели смешанный характер – 126 (76,8 %), тогда как моноинфекция была выявлена у 38 (23,2 %). Следует обратить внимание на то, что при смешанных вариантах отмечалось сочетание 2-4 возбудителей: • смешанная герпесвирусная (ЭБВ, ЦМВ, герпес I, II типов) – 30 (18,2 %); • смешанная внутриклеточная (хламидиоз, микоплазмоз) – 11 (6,7 %); • по 2 возбудителя: герпесвирусы + внутриклеточные – 19 (11,5 %); • по 3 возбудителя: герпевирусы + внутриклеточные – 34 (20,7 %); • по 4 возбудителя: герпесвирусы + внутриклеточные – 27 (16,5 %). «Чисто» бактериальные лимфаденопатии выявлены всего у 5 (3 %) человек.
Однако в результате комплексного обследования выявлено сочетание положительных серологических маркеров и микробиологических – как результат смешанного течения заболевания у 3/4 детей. Оказалось, что некоторые возбудители у одного и того же ребёнка могут одновременно находиться в разных формах. В таблице 1 представлены основные (преобладающие) патогены в зависимости от остроты заболевания. При острой форме инфекционного заболевания у 5,8-11,6 % детей преобладали хламидии, микоплазмы и ЭБВ. При обострении хронического течения (11,6-21,5 %) преобладали те же возбудители. Персистирующее течение было выявлено у большинства детей, в особенности при ЦМВ, ЭБВ, хламидиозе. Среди преобладающих патогенов при острых и хронических формах особо выделяются внутриклеточные возбудители – хламидии и микоплазмы. При персистирующем течении преобладали ЦМВ, ЭБВ. Таким образом, как по частоте, так и по остроте заболевания, преобладают хламидии и Эпштейн-Барр вирусы. При определении посевов из зева, основными возбудителями у большинства были грамположительные кокки: стрептококки, золотистый стафилококк и нейссерии. Учитывая наличие ряда возбудителей, у 82,8 % детей можно диагностировать дисбиоз зева. По количеству возбудителей: 1 возбудитель – у 17,2 %, 2 возбудителя – у 35,5 %, 3 возбудителя – у 21,5 % (см. рис. 4). Становится очевидным, что благодаря смешанному течению ряда заболеваний, в анамнезе детей выявлены частые заболевания ЛОР-органов и лёгких: респираторные заболевания и бронхиты – в 51 (31,0 %), ангины, аденоидиты, отиты – в 21 (12,8 %), перенесённая пневмония – в 5 случаях (3 %). Ранее находились на стационарном лечении 11 (6,7 %) детей. Большинство детей из группы с лимфаденопатиями относятся к часто болеющим детям. Причиной этого является неблагополучное течение беременности у 16 (9,7 %) матерей, вследствие наличия различных инфекционных заболеваний (ЦМВ, хламидиоз, уреаплазмоз, герпес, токсоплазмоз, краснуха), диагностированных во время беременности у 17 (10,4 %), пиелонефрит – у 10 (6 %), болезнь Бехтерева – у 1 (0,6 %) и лимфогранулематоз – у одной матери (0,6 %). В целом, можно выделить четыре основные группы детей, у которых заболевание манифестировало со следующих клинических симптомов:
• с респираторного заболевания, кашля – 65 (39,6 %); • с увеличения лимфоузлов – 60 (36,7 %); • с длительного субфебрилитета – 21 (12,8 %); • с ангины 18 (10,9 %).
Увеличение лимфоузлов выявлялось как на осмотре у врача, так и самими родителями детей. Следует обратить внимание на тот факт, что 17 (10,6 %) детей с симптомом увеличенных лимфоузлов длительно (от 6 мес. до 2 лет) не были обследованы. Объяснением этому обстоятельству явилось недопонимание как со стороны врачей, так и со стороны родителей, что увеличение лимфоузлов это не всегда «нормальное явление» и тем более при очевидной его продолжительности. У большинства детей имело место увеличение лимфоузлов I (50 %) и II (48,2 %) степени, и лишь у 1,8 % – III степени. В результате обследования были установлены следующие клинические диагнозы (табл. 2). В представленной таблице в качестве основных заболеваний следует выделить лимфаденопатию и лимфаденит (37,8 %), бронхолёгочные заболевания (40,9 %), поражения ротоглотки (18,2 %), гематологические заболевания (3,0 %). За последние годы знания об этиологии лимфаденопатий и лимфаденитов значительно расширились. В прежние годы история изучения проблемы увеличенных лимфоузлов была тесно связана, в первую очередь, с наиболее изученным заболеванием – Эпштейн-Барр вирусной инфекцией, которая имеет острое и хроническое течение, может протекать в виде инфекционного мононуклеоза или мононуклеозоподобного синдрома, сопровождаться значительным увеличением паренхиматозных органов. Однако в нашем исследовании инфекционный мононуклеоз из 22 детей лишь у одного был обусловлен вирусом Эпштейн-Барр. У всех остальных – этиология была смешанная герпетическая (герпес 1, 2 типов + ЦМВ, ЭБВ + герпес 1, 2 типов и т. д., в сочетании с хламидиями – у 3 детей). Как показали наши исследования, наряду с герпесвирусными инфекционными агентами, одними из основных возбудителей при лимфаденитах, на сегодняшний день являются хламидии и микоплазмы.
Специфика лимфаденопатий хламидийной этиологии Изучение лимфаденитов и лимфаденопатий хламидийной этиологии выявило следующие особенности: заболевание начиналось с респираторных симптомов. Катаральные симптомы предшествовали увеличению лимфоузлов за 1-2 недели до обращения. Гипертермия наблюдалась только в случае развития лимфаденита, т. е. нагноительного процесса. При хламидийной инфекции, наряду с катаральными симптомами, выделялись дети (1/3) с мононуклеозоподобным синдромом. При этом начало заболевания было острым, с подъёма температуры до 38 °С при умеренно выраженных катаральных явлениях, затруднении носового дыхания из-за аденоидита. В этот период дети предъявляли жалобы на слабость, боли при глотании. Развитие ангины с налётами на миндалинах через 7-12 дней было обусловлено смешанной микрофлорой (стрепто- и стафилококками). У 1/3 больных в формуле крови при хламидийном инфицировании отмечался моноцитоз более 15 % при среднем количестве моноцитов 9,2 ± 0,038 %. Таким образом, мононуклеозоподобный синдром при хламидийной инфекции практически не отличим от такового другой этиологии, определить его этиологию можно только на основании комплексного обследования. При пальпации у большинства детей определялось увеличение лимфоузлов I степени – у 82 (50 %), II степени – у 79 (48,2 %) и лишь у 3 (1,8 %) – III степени. При увеличении лимфоузлов III степени (полиаденопатия) лимфоузлы пальпировались в виде спаянных друг с другом лимфоузлов. Конгломераты лимфоузлов шейной группы пальпировались чаще при инфекции, связанной с заболеванием ротоглотки. В начале заболевания консистенция лимфоузлов была эластичной. При позднем поступлении в стационар (3-4 неделя заболевания) изменялась консистенция лимфоузлов – из эластичных (в начале заболевания) они становились более плотными и болезненными. Наиболее точное исследование лимфоузлов (размеры, консистенция, эхоплотность) можно выявить только при их ультразвуком исследовании. Ультразвуковое обследование лимфоузлов проводилось на аппарате Aloca 2000 (Япония) с линейным датчиком 7,5 мГц и было выполнено у 54 детей. При этом определялись конгломераты шейных лимфоузлов у 27 (50 %) разных размеров, цепочки увеличенных лимфоузлов в брюшной полости – у 16 (29,6 %), реже – мелкие множественные – у 11 (20,3 %). Наличие лимфоузлов в брюшной полости свидетельствует о генерализованной инфекции. При анализе данных больных у всех детей была выявлена смешанная инфекция. В среднем продолжительность заболевания составила от 18,5 до 27,5 дней (при полиаденопатии). Лечение детей с лимфаденопатиями требует вдумчивого отношения и обязательного комплексного обследования. Как было показано выше, основными возбудителями являются внутриклеточные возбудители (хламидии) и герпесвирусные (ЭБВ), и различное их сочетание. Учитывая проведённый анализ, а также результаты серологического и микробиологического обследований лечение лимфаденопатий было следующим.
Принцип лечения лимфаденопатий В качестве основных препаратов для лечения лимфаденопатий у детей следует применять этиотропные препараты, обладающие эффективностью и безопасностью: антибиотики группы макролидов, аминопенициллинов, цефалоспоринов, противовирусные и иммуномодулирующие. Принцип лечения заключается в следующем. При наличии выраженных изменений ротоглотки или лёгких, а также тяжёлых форм следует, не дожидаясь ответа анализов, начать лечение защищёнными аминопенициллинами либо цефалоспоринами. После получения серологических и микробиологических результатов (через 5-7 дней) и определения этиологии заболевания, продолжается лечение этиотропными препаратами (макролидами и противовирусными препаратами). При лёгких и среднетяжёлых формах заболевания препаратами выбора с первых дней заболевания могут быть макролиды.
Опыт применения джозамицина для лечения лимфаденопатии За прошедшие годы был накоплен определённый опыт применения джозамицина в разных его формах: суспензии у детей, таблеток у взрослых. Сложность лечения заключается ещё и в том, что 25,6 % детей до поступления в стационар получали: пенициллины, цефалоспорины, макролиды и антибиотики других групп. Это обстоятельство следует учитывать ещё и потому, что известен факт развития дисбактериоза на фоне антибиотикотерапии. В этой связи активно идет поиск препаратов, минимально влияющих на нормальную микрофлору кишечника. Основными группами антибактериальных препаратов при лечении лимфаденитов были макролиды. В целом, препараты группы макролидов получали 79 детей: джозамицин – 26, мидекамицин – 25, рокситромицин – 23, других групп – 4 человека. Цефалоспорины получали 25 детей, аминопенициллины – 21 ребёнок, противовирусные препараты – 39 (ацикловир – 33 и арбидол – 6). Нами было проведено сравнительное изучение эффективности проведённой терапии в группах детей, получающих макролиды: джозамицин (I группа), мидекамицин (II группа), рокситромицин (III группа). Продолжительность курса антибактериальной терапии составила 10 дней. Эффект от проводимого лечения оценивали по совокупности серологических и клинических показателей. При оценке клинических данных учитывали динамику уменьшения лимфоузлов, степень интоксикации, улучшение состояния, нормализацию показателей формулы крови, развитие дисбактериоза. Динамика серологических показателей оценивалась до лечения и через 1,5 месяца по наличию или отсутствию серологических маркеров. После проведённого антибактериального лечения во всех группах был достигнут положительный результат (табл. 3). В группе детей, получавших джозамицин, лишь у одного ребёнка на 3-й день лечения появились жалобы на боли в животе, которые прошли самостоятельно и не потребовали дополнительных назначений. Эффект от лечения в двух других группах был несколько ниже. В каждой из двух других групп у 2-х детей имело место более продолжительное сохранение увеличенных лимфоузлов и сохранение положительных серологических маркеров, что требовало проведения повторного курса лечения. При смешанном течении лимфаденопатии и наличии герпесвирусов рекомендуется продолжительный курс терапии с одновременным назначением следующих препаратов: ацикловир, арбидол. В комплексную терапию также должны быть включены препараты – иммуномодуляторы: ликопид, виферон, циклоферон. Таким образом, диагностика лимфаденопатий у детей требует обязательного исключения группы внутриклеточных и герпетических заболеваний, которые на сегодняшний день являются основными. Учитывая смешанный характер лимфаденопатий у большинства детей, необходимо комплексное лечение. Данная группа детей нуждается в динамическом наблюдении и контроле, так как у 3 % детей может иметь место манифестация гемобластоза. Успех лечения детей с лимфаденопатиями будет зависеть от своевременного назначения этиотропной терапии в сочетании с противовирусными препаратами и иммуномодуляторами.