Как возникает горький привкус во рту
Привкус во рту не обязательно должен ощущаться явно горьким: он может казаться металлическим, кисловатым или просто неприятным. Обычно его появление связано с определенными условиями:
- сразу после еды (при переедании или употреблении определенных продуктов);
- после приема лекарств, особенно, если человек пьет их натощак;
- после физических нагрузок;
- сразу после пробуждения.
Горечь ощущается как посторонний, сильный, неприятный привкус, который идет из ротоглотки или не имеет явного источника. Он может быть частью комплекса симптомов. Вместе с горьким вкусом могут появляться:
- тяжесть в боку;
- боль в животе;
- белый налет на языке;
- тошнота, рвота;
- изжога;
- отрыжка;
- сухость во рту или, напротив, избыточное слюноотделение;
- головокружение;
- вздутие живота;
- кровоточивость десен;
- симптомы простуды (боль в горле, кашель, повышение температуры, слабость);
- снижение аппетита;
- ухудшение обоняния и другие симптомы.
По тому, когда именно появляется горечь, какие еще симптомы при этом возникают, можно судить о причинах состояния. Для диагностики нужно обратиться к врачу и подробно описать ему свое самочувствие.
Причины горького привкуса во рту
Горечь во рту может появляться из-за заболеваний органов пищеварения, зубов и десен, из-за изменений гормонального фона, приема некоторых лекарств и по другим причинам (рис. 1). При этом сопутствующие симптомы и условия, при которых человек чувствует во рту горький вкус, будут разными.
Рисунок 1. Некоторые причины появления горечи во рту. Источник: МедПортал
Некачественная пища
Приготовленные с большим количеством масла, жира или пригоревшие блюда могут вызывать горечь во рту. Иногда горький вкус связан с употреблением черного кофе или очень крепкого чая. Также он может появляться, если человек ел семечки подсолнечника или орехи. Горечь уйдет, если выпить прохладной воды, но легкий неприятный привкус может сохраняться на некоторое время. Если горький вкус появляется из-за еды, никаких других симптомов (боли, расстройства пищеварения) не будет.
Возрастные изменения
С возрастом у человека постепенно меняется вкусовое восприятие. Пожилые люди хуже различают вкусы, но при этом могут продолжать чувствовать горечь. Это связано с рядом других изменений здоровья, например, со снижением выработки слюны, с сухостью слизистых оболочек, с постепенным ухудшением состояния полости рта.
Курение
Если человек часто курит, он хуже воспринимает вкус еды, и это может усиливать горький вкус во рту. Также горечь во рту у курильщиков может быть связана со вкусом и запахом табачного дыма. Содержащиеся в нем смолы задерживаются на слизистой оболочке ротовой полости и оседают на поверхности эмали зубов. Это — причина плохого запаха изо рта, ухудшения здоровья зубов и связанного с ним постоянного горького привкуса. Его можно перебить с помощью жевательной резинки или мятных леденцов, но лучше отказаться от курения или хотя бы уменьшить количество выкуриваемых сигарет.
Беременность
В первом триместре горечь во рту может появляться вместе с другими симптомами токсикоза. Обычно она усиливается при появлении тошноты или после рвоты. Влиять на восприятие вкусов могут колебания уровня эстрогена. Также вызывать горечь может холестаз беременных. Это относительно редкий синдром, который развивается в третьем триместре, проявляется кожным зудом и холестатической желтухой. Холестаз беременных разрешается после родов, считается относительно неопасным состоянием, но если появляются его симптомы, нужно сообщить об этом акушеру-гинекологу.
Функциональная диспепсия
Функциональная диспепсия — расстройство, при котором у человека нет тяжелых заболеваний органов пищеварения, но возникают боли, раннее насыщение и ощущение переполнения после еды, жжение в верхней части живота. При этом состоянии чувство горечи появляется из-за медленного переваривания пищи. Оно может сопровождаться спазмами в животе и другими неприятными ощущениями. Функциональную диспепсию связывают с рядом факторов, включая стресс, курение, наследственность, недавно перенесенные инфекционные заболевания. Ослабить горький привкус во рту можно, выпив воды с лимонным соком. Если состояние не проходит или боли усиливаются, появляется диарея, рвота или другие тяжелые симптомы, нужно срочно обращаться к врачу.
Гепатит
Горечь во рту является начальным симптомом гепатита и сопровождает воспаление печени. Горький привкус в этом случае появляется по утрам, сразу после пробуждения или спустя 30-60 минут после еды. Это сопровождается тяжестью в правом подреберье, болями, тошнотой и рвотой, содержащей желчь. При токсическом гепатите симптомы появляются на короткое время и проходят после начала лечения. При вирусном гепатите горечь во рту сохраняется почти постоянно.
Патологии органов ЖКТ
Если нарушается переваривание пищи, во рту появляется неприятный привкус. Ощущение горечи может возникать из-за изменения вкусового восприятия. Оно происходит, например, при панкреатите и может сопровождаться рвотой, появлением желтого или сероватого налета на языке. Частая причина горечи во рту — гастроэзофагеальная рефлюксная болезнь (ГЭРБ). При этом заболевании содержимое желудка (желудочный сок и частицы пищи) регулярно забрасывается в пищевод, из-за чего появляется изжога и горький вкус во рту (видео 1).
Видео 1. Симптомы гастроэзофагеальной рефлюксной болезни.
Если у человека хронический гастрит или дуоденит, горький вкус появляется, когда он нарушает рекомендованную диету. При болезнях органов пищеварения чувство горечи во рту всегда связано с приемом пищи (появляется спустя некоторое время после него).
Поражение билиарной системы
Горький вкус может появляться во рту при желчнокаменной болезни, холецистите, холангите и других заболеваниях органов билиарной системы (желчный пузырь и желчные протоки). Сначала горечь может появляться только после употребления алкоголя, жирной или жареной пищи.
«Жжение во рту, язык обложен желтым налетом, дискомфорт и так далее. В 95% случаев это связано с забросом желчи из двенадцатиперстной кишки в желудок. В желудке эта желчь перемешивается с соляной кислотой, забрасывается в пищевод и затем в ротовую полость».
Карасев И. А., к.м.н., гастроэнтеролог, хирург, эндоскопист.
Без лечения состояние будет постепенно ухудшаться. Горький вкус будет беспокоить чаще и сохраняться дольше. Вместе с ним может возникать тошнота, боли в подреберье с правой стороны, нарушения стула. Ощущение горечи становится постоянным, если развивается тяжелое воспалительное заболевание желчного пузыря или желчных протоков (холангит, холецистохолангит, холецистит и другие). Также среди возможных причин – дискинезия желчевыводящих путей, из-за которой нарушается отток желчи, желчнокаменная болезнь. Реже расстройство связано с паразитарным поражением печени (лямблиоз, описторхоз или эхинококкоз).
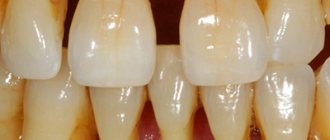
Стоматологические заболевания
Ощущение горечи может быть вызвано наличием зубного камня, кариеса, гингивита или других стоматологических проблем. Обычно при этом есть и другие симптомы:
- зубная боль;
- чувствительность эмали (реакция на холодное или горячее, сладкое, кислое);
- кровоточивость десен;
- подвижность зубов;
- десны выглядят покрасневшими или опухшими;
- на эмали есть заметный налет, который не убирается обычной чисткой зубов.
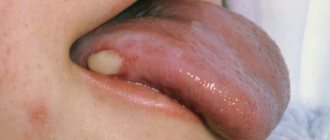
Проблемы со здоровьем зубов и десен могут быть связаны с ксеростомией — состоянием, при котором слюна вырабатывается в недостаточном количестве, и во рту постоянно есть ощущение сухости. Это увеличивает риск кариеса и болезней десен, вызывает неприятный запах во рту, который воспринимается как горечь. Ксеростомия может появляться из-за курения, дыхания через рот, старения, сахарного диабета или аутоиммунных заболеваний. Это состояние требует консультации у стоматолога.
Иногда горечь во рту появляется после стоматологического лечения. Это может быть связано с использованием некоторых лекарств или материалов, с установкой протезов, брекетов и других конструкций во рту. Если горький вкус не проходит, сохраняется на несколько дней, нужно обратиться к лечащему стоматологу.
Неврологические нарушения
Во рту может горчить из-за повреждения структур головного мозга, обрабатывающих информацию о вкусе. В этом случае вкусовое восприятие нарушается: например, кислые продукты могут казаться сладкими, соленые – кислыми, человек может не воспринимать некоторые вкусы. Это может происходить после черепно-мозговой травмы или инсульта. Иногда нарушения вкусового восприятия связывают с болезнью Альцгеймера и другими возрастными заболеваниями, при которых происходят нейродегенеративные процессы.
Осложнения фармакотерапии
Есть больше 250 видов лекарств, способных вызывать нарушения вкусового восприятия, в том числе — появление горечи во рту. Это может происходить, если лекарство воздействует на вкусовые рецепторы головного мозга, если его часть остается в слюне и меняет ее вкус, если препарат подавляет микрофлору, из-за чего развиваются грибковые заболевания. Среди препаратов, из-за которых может горчить во рту:
- антибиотики;
- лекарства от аритмии, диуретики, статины и другие лекарства, используемые при сердечно-сосудистых заболеваниях;
- препараты, используемые при химиотерапии;
- миорелаксанты, лекарства от мигрени и другие неврологические препараты;
- нейролептики, седативные, снотворные препараты, антидепрессанты;
- нестероидные противовоспалительные средства;
- бронходилататоры;
- антигистаминные средства;
- противовирусные препараты;
- средства никотинзаместительной терапии.
Редкие причины
Иногда горечь во рту становится симптомом эндокринных нарушений: сахарного диабета, гипотериоза, гипокортицизма и других. Она может сопровождать некоторые онкологические заболевания, болезни органов дыхания. Редко причиной оказывается инфекция слюнных желез. Горький вкус может появляться при отравлении из-за случайного проглатывания токсичного вещества. Во всех этих случаях появление горечи сопровождается другими симптомами основного заболевания.
Общая характеристика
При недостаточной саливации ощущается постоянная сухость слизистой оболочки, жжение и дискомфорт (синдром «горящего рта»), затруднения речи. Больному становится трудно пережевывать и проглатывать твердую пищу. Некоторые пациенты постоянно пьют воду или используют специальные составы для поддержания влажности эпителия. При осмотре ротовой полости отмечается небольшое количество вязкой слюны, потеря блеска и сухость слизистой, выявляются поверхностные дефекты эпителия.
Слюна обладает трофическими и защитными свойствами для зубной эмали, поэтому при ксеростомии зубы поражаются кариесом. Отсутствие лизоцима и нуклеазы обуславливает снижение первичной иммунной защиты, что приводит к кандидозу, проявляющемуся белым налетом на эпителиальной оболочке. Наблюдается сухость и трещины губ, зачастую формируется ангулярный хейлит — длительно незаживающие «заеды» в уголках рта. Пожилые пациенты могут жаловаться на постоянное травмирование слизистой при ношении протезов.
Помощь до постановки диагноза
Даже если диагноз еще не поставлен, можно принять несколько мер, облегчающих состояние:
- Скорректировать рацион, убрать жирные и жареные блюда, есть чаще и небольшими порциями.
- Отказаться от курения или уменьшить количество выкуриваемых сигарет.
- Ограничить употребление алкоголя.
- Пить больше воды.
Контролировать качество гигиены полости рта. Зубы нужно чистить дважды в день, а также пользоваться ополаскивателем и зубной нитью. Если есть проблемы с состоянием зубов, нужно посетить стоматолога.
Фото: goffkein / freepik.com
Важно! Не стоит пытаться использовать народные средства или лечиться самостоятельно — это может быть опасным. Если горький вкус во рту появляется регулярно, нужно обратиться к врачу и получить от него рекомендации по лечению.
Классификация
Возможна физиологическая сухость во рту, вызванная естественными причинами, и патологическая. С учетом механизма развития выделяют неврогенную ксеростомию, которая обусловлена нарушением центральной регуляции слюноотделения, и медикаментозную, спровоцированную длительным приемом гипотензивных средств, атропина. В диагностическом плане наиболее ценной является классификация по тяжести течения, основанная на субъективных жалобах пациентов и объективных признаках. Исходя из этого, различают три степени выраженности симптома:
- Iстепень — компенсированная
. Секреция слюны в пределах нормы: 1-5 мл для околоушной и 0,9-6,8 мл для подчелюстной слюнной железы. Пациенты отмечают сухость после длительного разговора. Сиалография выявляет усиленное накопление контраста в железах. - IIстепень — частичная декомпенсация
. Характерно появление симптоматики в виде пересыхания полости рта при разговорах, необходимости запивать водой сухую пищу. Слизистая оболочка умеренно увлажнена, сохраняет физиологический блеск. - IIIстепень — декомпенсация
. Секреторная функция слюнных желез значительно снижена или отсутствует. Наблюдаются боли во время еды и разговора, жжение губ и языка. Слизистая оболочка сухая, покрыта эрозиями. Обнаруживается кариес, стоматит, глоссит.
Когда обратиться к врачу?
Если появление горечи во рту не связано с употреблением кофе, подгоревшей или некачественной пищи, если горький вкус появляется регулярно или сохраняется надолго, если ему сопутствуют другие симптомы, нужно проконсультироваться с врачом. Это может быть стоматолог, если горечь во рту связана с болезнями зубов и десен, гастроэнтеролог, если причина может быть в заболеваниях пищеварительных органов или желчевыводящих путей, гепатолог, если есть симптомы болезней печени.
Важно! В некоторых случаях нужно срочно обращаться за медицинской помощью. Если горечь во рту связана со случайным проглатыванием яда, если она появляется вместе с другими тяжелыми симптомами (затруднение дыхания, отек языка, губ, трудности с глотанием, паралич, изменение сознания), нужно сразу же вызывать скорую медицинскую помощь.
Диагностика
Начать диагностику можно с консультации и осмотра у врача. Для этого нужно обратиться к терапевту, гастроэнтерологу гепатологу или стоматологу. Врач проведет опрос и направит пациента на обследование.
Фото: okfoto / freepik.com
Во время консультации врачу нужно подробно описать имеющиеся симптомы, рассказать, как часто и при каких обстоятельствах появляется горечь. Полезной будет информация об образе жизни, режиме питания, имеющихся заболеваниях.
Для диагностики проводят следующие исследования:
- Дуоденальное зондирование. При подозрении на нарушения работы желчевыводящих путей с помощью зонда отбирают порции желчи для бактериологического исследования, а также оценивают скорость вывода желчи в двенадцатиперстную кишку.
- Гастроскопия (ЭГДС, ФГДС) — исследование с помощью гастроскопа. Позволяет осмотреть слизистую органов пищеварения и сделать биопсию (взять образцы тканей для лабораторного исследования).
- УЗИ печени, желчного пузыря и других органов. Проводится для оценки размеров и наличия изменений внутренних органов.
- Лабораторные анализы. При подозрении на заболевания пищеварительных органов или желчевыводящих путей назначают анализ кала. Биохимический анализ крови проводят при подозрении на холецистит. Также может выполняться тест на ХГЧ и половые гормоны, серологическое исследование при подозрении на вирусный гепатит.
Лечение
Лечение назначают по результатам диагностики с учетом причин появления горечи во рту.
Консервативная терапия
Фото: freepik.com
Врач может назначить следующие препараты:
- Холеретики и холекинетики. Это желчегонные препараты, которые назначают при холангитах и холециститах.
- Ферменты, стимулирующие пищеварение. Могут использоваться не только при болезнях пищеварительных органов, но и при поражениях печени (в сочетании с гепатопротекторами).
- Спазмолитики. Их назначают, если горечь во рту появляется вместе с болью в животе и связана с гастритом или другими болезнями органов пищеварения. Спазмолитические препараты снимают боль, расслабляют гладкую мускулатуру желудка.
Если появление горечи связано с вирусным гепатитом, врач назначит комплексную терапию основного заболевания. При паразитарном поражении назначаются противогельминтные препараты. Дополнительно рекомендовано соблюдение диеты, частое, дробное питание и контроль питьевого режима.
Хирургическое лечение
Хирургическое лечение проводится при желчнокаменной болезни, чтобы удалить, вывести камни – конкременты. Если у камней в желчном пузыре небольшой размер, применяется техника ЭУВЛ (экстракорпоральная ударно-волновая литотрипсия), дробящая конкременты ударной волной. В более тяжелых случаях назначается открытая или лапароскопическая холецистэктомия. Она проводится в случае, если ни диеты, ни ультразвуковые методы не улучшают состояние. Холецистэктомия предполагает удаление желчного пузыря.
Извлеченные из желчного пузыря камни. Фото: Alena1919 / Depositphotos
Обследование
Пациенты с жалобами на сухость во рту обычно обращаются к стоматологу, а затем могут направляться к другим специалистам для уточнения диагноза. Диагностический поиск предполагает назначение лабораторных и инструментальных методов, направленных на уточнение состояния и функции слюнных желез, выяснение изначальной причины появления симптома. Наиболее информативными являются:
- Сиалометрия
. Измерение количества и скорости выделения слюны из околоушной слюнной железы в ответ на стимуляцию проводится для определения степени тяжести ксеростомии. Метод может использоваться для контроля качества лечения пациентов. - Сиалография
. Рентгенологическое исследование выводящих протоков и тела железы применяется для выявления структурных нарушений, механических препятствий выделению слюны. Контрастная рентгенография позволяет обнаружить кисты, абсцессы, опухоли. - Ультразвуковое исследование
. УЗИ слюнных желез выполняется для быстрой неинвазивной диагностики их состояния. Сонография помогает обнаружить неспецифические признаки воспалительных процессов и объемных образований, морфологические изменения. - Получение биоптата
. Биопсия слюнных желез назначается при неясной этиологии сухости слизистой, когда необходимо исключить аутоиммунные заболевания или амилоидоз. Чаще всего забор материала осуществляют из малых слюнных желез нижней губы. - Другие инструментальные методы
. План дальнейшего обследования определяют, исходя из жалоб пациента и объективного статуса. По показаниям рекомендуют риноскопию, фарингоскопию, для оценки состояния органов брюшной полости используют УЗИ, рентгенографию.
Ультразвуковое исследование слюнных желез