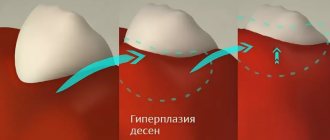
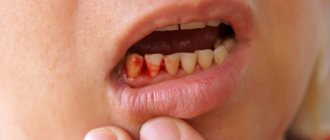
Фиброматоз десен – неконтролируемое разрастание фиброзной ткани в области десен и пародонта. Может быть наследственным или приобретенном, отличается прогрессирующим характером и требует хирургической коррекции. В отсутствие лечения разрастание тканей неминуемо приведет к развитию сопутствующих патологий с образованием зубодесневых карманов, атрофией костной ткани, утратой здоровых зубов и нарушению жевательной функции. У детей наблюдается нарушение роста зубов и выраженное искажение прикуса.
Факторы развития
Причиной развития патологического воспаления может стать простое несоблюдение правил гигиенического ухода. Состояние мягких тканей сказывается на состоянии дентина, так как все процессы тесно связаны между собой.
При выявлении таких признаков, как покраснение или отечность, рекомендуется незамедлительно обратиться к стоматологу. Причины развития воспаления могут носить общий и местный характер.
К общим относятся:
- нехватка минералов в организме;
- гормональный дисбаланс;
- вредные привычки;
- сахарный диабет;
- болезни желудочно-кишечного тракта;
- инфекционные заболевания;
- нарушения сердечно-сосудистых органов;
- низкий иммунитет;
- продолжительное лечение определенными группами медикаментов.
Есть и местные причины, которые могут увеличить риск воспаления слизистых оболочек ротовой полости, в частности:
- прорезывание зубов;
- химические либо тепловые ожоги;
- механические факторы, воздействующие на нежные ткани десен;
- зубной налет и камень;
- несоблюдение правил по уходу за ротовой полостью, что приводит к скапливанию патогенных микробов в карманах пародонта;
- ненадлежащее проведение протезирования.
Примечательно, что на практике фиксируются случаи, когда причиной развития патологии становится острый край протеза либо неправильно спиленная пломба. В таком случае воспаление затрагивает исключительно место повреждения слизистой.
Как проявляется болезнь
Разрастание десен затрагивает внешнюю (щечную) и внутреннюю (языковую) область десен с охватом одной или обеих челюстей. Поражаются общая поверхность десны, прилегающий к зубу десневой край, а также межзубные сосочки.
Основные симптомы патологии:
- частичное или полное зарастание коронок в области фиброматоза;
- гладкий округлый край разрастаний;
- повышенная плотность гипертрофированных тканей;
- ровный розовый оттенок десны и отсутствие кровоточивости.
Интенсивность проявления симптомов определяет стадию заболевания.
При этом гипертрофия десен может быть генерализованной или очаговой. Разница заключается в том, что если при очаговом формируется только единичный очаг поражения, то при генерализованной форме несколько патологических участков сливаются между собой. В тяжелых случаях проявления болезни фиброматоз может сочетаться с изменением черт лица, характерным для акромегалии.
На заметку!
При наследственной патологии повернуть вспять гипертрофию тканей невозможно, однако на участках десны с удаленными зубами разрастание обычно приостанавливается.
Клиническая картина
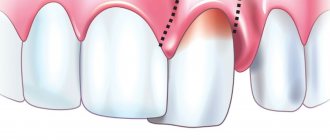
О начале развития патологии может говорить появление покраснения и отечности на пораженном участке. Если не начать своевременное лечение, воспаление распространяется на здоровые участки тканей, что приводит к кровоточивости, дискомфорту, зуду.
Десна начинает покрывать большую часть длины зуба, чем обычно. При отсутствии квалифицированной стоматологической помощи часто наблюдается изменение формы десневого сосочка, а в запущенных ситуациях десна покрывает практически половину элемента зубного ряда.
Перечисленные признаки сопровождаются болезненными ощущениями, кровоточивостью (особенно во время и после еды), снижением качества жевательной функции.
Среди других характерных признаков стоит выделить:
- Образование гнойных очагов в пространстве между зубами.
- Появление неприятного запаха.
- Увеличение объема мягкой ткани около зуба.
- Затруднение при приеме пищи.
- Нехарактерный оттенок слизистой в месте поражения.
- Усиление чувствительности.
- Нехарактерная структура тканей.
В запущенных случаях, воспалительный процесс дополняется различными заболеваниями ротовой полости, которые приводят к разрушению как мягких, так и твердых тканей.
Регенерация десневого сосочка и слизистой оболочки в области промежуточной части моста
Рамон Гомес Меда (Ramon Gomez Meda) доктор стоматологии, частная практика (пародонтология и ортопедическая стоматология) (Леон, Испания)
Сантьяго Мареке Буэно (Santiago Mareque Bueno) доктор стоматологии, частная практика (пародонтология) (Понтеведра, Испания); доцент Университета Сантьяго-де-Компостела
Для того чтобы реставрация выглядела естественно, а восстановленные зубы правильно выполняли свою функцию, необходимо учитывать структуру десны, внешний вид губ и лица пациента в целом. Для лечения рецессии десны существует мукогингивальная хирургия [1—5].
Межзубной десневой сосочек — это участок десны между двумя соседними зубами. Он не только выполняет функцию биологического барьера, защищающего структуры пародонта, но и играет существенную роль в формировании эстетического облика. Отсутствие межзубных десневых сосочков может приводить к проблемам с произношением, а также к задержке пищевых остатков в межзубных промежутках [6].
При потере межзубного десневого сосочка его регенерация проходит достаточно сложно. В стоматологической практике известно лишь несколько таких случаев [7—14]. При этом ни в одном из отчетов не содержится информации о методах, позволяющих восстановить десневой сосочек [15]. В настоящем отчете описывается хирургический метод восстановления слизистой оболочки и десневого сосочка в области промежуточной части мостовидного протеза при наличии дефицита костной ткани.
Хирургическая методика
Пациентка, 45 лет, обратилась в клинику по поводу лечения патологии пародонта. Предъявляла жалобы на подвижность двух верхних центральных резцов. Пациентка хотела восстановить свой внешний вид, а также устранить патологию пародонта. Центральные резцы имели подвижность 3-й степени, глубина карманов при зондировании составила 10 мм [11] и 8 мм [21]. В области правого бокового резца также был обнаружен пародонтальный карман глубиной 10 мм в сочетании с вертикальным дефектом кости, что указывало на дефицит костной ткани под десневым сосочком (рис. 1 а, б).
Рис. 1а. Рецессия, обнаруженная на вестибулярной стороне зубов 11 и 12
Рис. 1б. Рецессия, обнаруженная на вестибулярной стороне зубов 11 и 12
Карман глубиной 7 мм также был обнаружен в области 22 зуба.
При сборе анамнеза не выявлено наличия аллергии, сопутствующих заболеваний или вредных привычек. Пациентке был присвоен класс 1 по шкале ASA. За несколько недель до хирургического вмешательства пациентка была обучена гигиене полости рта, кроме того, было проведено удаление поддесневых отложений и очищены поверхности корней. После удаления грануляционной ткани в зоне десневого сосочка в области 12 зуба была обнаружена рецессия мягких тканей на высоту 3 мм. В соответствии с классификацией Миллера ей был присвоен класс III. С вестибулярной стороны в области зубов 11 и 12 также была обнаружена рецессия мягких тканей на высоту 2 мм (рис. 2).
Рис. 2. Вертикальный дефект и подвижность класса III зубов 11 и 21
В связи с потерей костной ткани вокруг двух центральных резцов было принято решение об их удалении (рис. 3).
Рис. 3 а — г. Первый крупный соединительнотканный трансплантат был использован в области промежуточной части моста для защиты межрезцового десневого сосочка. Мы убедились, что временный протез не оказывает излишнего давления на трансплантат
При улыбке у пациентки частично обнажалась десна (не более чем на треть длины коронковой части). При этом цвет слизистой оболочки десны был неоднородным. Были сделаны фотографии, рентгеновские снимки, сняты альгинатные оттиски и проведена мастикациография. На основе цифрового анализа фотографий были изготовлены диагностические модели, которые затем были помещены в артикулятор. Затем пациентке были предложены варианты лечения. Мостовидный протез с опорой на имеющиеся зубы представляет собой самый актуальный вариант для замещения отсутствующих зубов, особенно в качестве альтернативы комплексной вертикальной направленной костной регенерации, которая потребовала бы частых осмотров и строгого соблюдения режима пациенткой. Использование такого протеза менее рискованно, чем установка протеза с фиксацией на имплантатах, в том случае если костные и мягкие ткани не присутствуют в достаточном количестве. Пациентка имела высокий социокультурный уровень и эстетические предпочтения. Учитывая другие личностные факторы, в частности место проживания пациентки, мы были вынуждены выбрать наиболее быстрое, эффективное и надежное решение. В течение трех первых визитов к гигиенисту пациентка плакала. Учитывая ее эмоциональную неустойчивость, мы отказались от комплексного терапевтического подхода для снижения риска психологической травмы и возможной неудачи. После того как пациентке объяснили существующую проблему она дала согласие на удаление двух центральных резцов, проведение коррекции десны в области промежуточной части моста, а также десневого сосочка с помощью нескольких соединительнотканных трансплантатов. В тот же день, после соответствующей подготовки клыков и боковых резцов, был установлен временный несъемный протез. Шейка зуба 12 была подготовлена соответствующим образом с учетом вероятной будущей реконструкции мягких тканей. Потребовалось эндодонтическое лечение боковых резцов. Были изготовлены силиконовые оттиски для создания второго, более точного временного протеза, рассчитанного на долгий срок эксплуатации, а также для повторной оценки данного клинического случая с биологической, функциональной и эстетической точек зрения. Через четыре недели была выявлена рецессия мягких тканей из-за резорбции костной ткани с вестибулярной стороны альвеолярного отростка верхней челюсти.
Сначала использовали большой соединительнотканный трансплантат (рис. 4).
Рис. 4 а — г. После второго этапа хирургии был увеличен объем ткани в области правого центрального резца и сосочка между ним и боковым резцом
С помощью нескольких разрезов мягких тканей в области промежуточной части мостовидного протеза был сформирован туннель (рис. 4). Для фиксации трансплантата использован нейлоновый шовный материал 6-0. Мы убедились, что временный протез не оказывает излишнего давления на трансплантат (рис. 4). Затем сделали перерыв на 4 месяца. По окончании срока выявили увеличение объема мягких тканей, который все еще оставался недостаточным (рис. 5).
Рис. 5 а — г. Соединительнотканный трансплантат был установлен с использованием туннельного подхода после проведения френектомии
Нам требовался больший объем ткани в области правого центрального резца и десневого сосочка между 11 и 12 зубами. Глубина кармана при зондировании 7 мм (рис. 5). Учитывая потерю 3—4 мм ткани десневого сосочка, мы можем сделать вывод, что вероятная глубина при зондировании составила 10 мм с дефектом кости 5 мм на уровне сосочка. После этого приступили ко второй фазе хирургического вмешательства (рис. 5). Предоперационное состояние межзубного десневого сосочка была определено с использованием классификации Норланда и Тарнова [16]. Межзубной десневой сосочек, десна с вестибулярной и небной стороны были обезболены с помощью местной анестезии с использованием 1 капсулы ультракаина® (артикаин HCl/ эпинефрин, 40/0,005 мг/мл) и 1:100 000 раствора эпинефрина. Для лучшей визуализации операционного поля была использована хирургическая препаровальная лупа. Первым был сделан полукруглый разрез слизисто-десневого соединения для изменения положения уздечки губы (рис. 6).
Рис. 6 а — г. Для удаления части трансплантированного эпителия использовалась алмазная фреза
Второй разрез был проведен микроскальпелем от утраченного десневого сосочка по десневой борозде вокруг шейки бокового резца. Лезвие было повернуто по направлению к кости. Разрез был проведен по всей толщине тканей десны и обеспечил доступ для мини-кюретки. Третий разрез был сделан по апикальной границе полукруглого разреза непосредственно в направлении кости (рис. 6). В результате был сформирован деснево-папиллярный комплекс. Его мобильность была необходима для создания свободного пространства под десневым сосочком и установки соединительнотканного трансплантата. Кроме того, была также обеспечена некоторая мобильность тканей нёба. Получившийся лоскут был зафиксирован коронально при помощи кюретки, направленной по десневой борозде, и небольшого периотома. Объем необходимой донорской ткани был определен в ходе предоперационной оценки высоты десны и резца в сравнении с предполагаемым новым местом расположения десневого сосочка. Участок соединительной ткани значительной величины и толщины с участком эпителия шириной 2 мм взят с нёба пациентки (рис. 5). Участок эпителия взят для получения более плотной и волокнистой соединительной ткани, а также для лучшего заполнения пространства под коронально зафиксированным лоскутом ткани. Использование большого объема ткани повышало шансы на успешное приживление трансплантата, так как питание трансплантата за счет перфузии крови осуществлялось с большей площади. Участок эпителия был размещен с буккальной стороны коронально зафиксированного лоскута ткани, но не был им покрыт (рис. 6), так как эпителий является более плотным, чем соединительная ткань, и поэтому лучше подходил в качестве основы для перемещенного лоскута. Соединительнотканная часть трансплантата была размещена в десневой борозде утраченного десневого сосочка для предотвращения перемещения лоскута ткани и западения сосочка (рис. 6). Для фиксации трансплантата в необходимом положении и стабилизации раны был использован нейлоновый шовный материал 6-0 (узловой шов). Такой микрохирургический подход стал возможен благодаря использованию оптического микроскопа Zeiss. Рана на нёбе закрыта непрерывным швом. Пациентке прописан амоксицилин (500 мг, три раза в день, 10 дней), а также не содержащий алкоголя ополаскиватель для полости рта с хлоргексидином (два раза в день, 3 недели). Клетки ороговевающего эпителия и остатки пищи можно было убирать с раневой поверхности при помощи ватного тампона, пропитанного глюконатом хлоргексидина. Через 4 недели швы были сняты. Пациентке также запретили использовать механические средства для чистки зубов в области раны в течение 4 недель. Более ранний осмотр пациентки был невозможен в связи с удаленностью места ее проживания. Послеоперационный период прошел без осложнений. Третий этап хирургического вмешательства имел место перед установкой постоянного протеза. При помощи алмазной фрезы часть трансплантированного эпителия была удалена (рис. 7).
Рис. 7 а — в. Трансформация промежуточной части моста после первой и второй операций
Зондирования области между промежуточной частью моста и боковыми резцами не проводилось в течение 6 месяцев. В результате зондирования был обнаружен десневой карман глубиной 5 мм в области бокового резца, что всего на 1 мм превысило глубину десневого кармана в области зуба 22.
Результаты
Оценка состояния пациентки была проведена через 3 месяца после первой хирургической процедуры. Было достигнуто только горизонтальное нарастание ткани в области промежуточной части моста (рис. 8).
Рис. 8 а, б. После второго этапа хирургического вмешательства край мягкой ткани десневого сосочка оказался на 3—4 мм ближе к резцам, чем до операции, при этом кровотечение отсутствовало, а зондирование не дало отрицательных результатов
Глубина зондирования в области бокового резца перед второй операцией составила 7 мм. В области правого бокового резца была обнаружена рецессия диаметром 3 мм (класс III по классификации Миллера). После второго этапа хирургического вмешательства край десневого сосочка оказался на 3—4 мм ближе к резцам, чем до операции. Глубина при зондировании уменьшилась на 4—5 мм. Осмотр, проведенный через 2 года, показал, что клинические результаты, зафиксированные через 3 месяца после операции, улучшились. В частности, между искусственными коронками бокового и центрального резца отсутствовал черный треугольник (рис. 9 а, б).
Рис. 9 а. При проверке через два года между боковым и центральным резцом не было обнаружено черного треугольника
Рис. 9 б. При проверке через два года между боковым и центральным резцом не было обнаружено черного треугольника
Отсутствовало западение или сжатие ткани сосочка, а глубина зондирования не увеличилась. Радиографическое исследование показало улучшение состояния подлежащей кости (рис. 10).
Рис. 10 а — г. Радиографическое исследование показало существенное улучшение состояния подлежащей кости, хотя костный трансплантат не использовался
Глубина десневой борозды сосочка больше, чем на противоположной стороне, кровотечение отсутствует, а зондирование не дает отрицательных результатов. Успех процедуры зависел от следующих факторов:
- Пространство между костью и коронально зафиксированным десневым сосочком было заполнено соединительнотканным трансплантатом.
- Соединительная ткань была хорошо стабилизирована швом.
Выводы
В клинических случаях, представляющих собой не только медицинскую, но и эстетическую проблему, восстановительная хирургия может замаскировать потерю тканей, но при этом пациент редко достигает идеального внешнего вида. Для улучшения результатов такого вмешательства можно использовать пародонтальные пластические процедуры. Рекомендуется использовать оптику и микрохирургические инструменты. Это позволяет хирургу улучшить видимость, избежать ненужных надрезов и повысить шансы на благоприятный исход лечения.
Методики лечения
Тактика лечения определяется с учетом клинической картины, степени развития заболевания и других сопутствующих факторов. Для устранения воспаления ротовой полости может применяться несколько методик.
Противовоспалительное лечение
Для устранения воспаления врач назначает пациенту антисептические средства и накладки. При диагностированном гингивите используется Хлорогексидин (назначается полоскание) или Холисал (выпускается в форме геля).
Если воспаление связано с периодонтитом, пациенту показано комплексное лечение с приемом антибиотиков. В наиболее тяжелых случаях проводится оперативное вмешательство.
Для лечения беременных женщин стоматолог подбирает щадящие препараты, не несущие вреда для здоровья ребенка.
Антибиотикотерапия
Антибиотики назначаются для лечения острой формы гингивита, а также заболеваний, вызванных патогенными бактериями. Препарат, дозировку и длительность курса определяет лечащий врач. Как правило, антибиотики назначаются в комплексе с пребиотиками и витаминными комплексами.
Оперативное вмешательство
Принцип хирургического лечения заключается в коагуляции разросшихся десен. Метод широко используется в стоматологической практике. Процедура проводится с помощью специального устройства с электродом, нагреваемым под воздействием электрического тока.
Методика дает возможность остановить воспалительный процесс и устранить кровотечение. После операции десна приобретает нормальный цвет, пациент перестает ощущать боль и дискомфорт.
Почему возникает фиброматоз десен
Причины развития заболевания:
- генетическая патология – одиночные мутации гена, некоторые формы синдрома Дауна;
- длительный прием некоторых лекарственных препаратов – противоэпилептических средств, иммуносупрессоров;
- гормональные нарушения –- заболевания эндокринной системы, длительный прием гормональных контрацептивов, анаболических стероидов и т.п.
Спровоцировать разрастание тканей может и хирургическое вмешательство.
Кроме того, сходные с фиброматозом симптомы проявляются при некоторых видах хронического инфекционного стоматита.
Генетически обусловленная форма гипертрофии десны диагностируется после протезирования зубов и может длиться всю жизнь, требуя периодического лечения. Лекарственная и гормональная формы могут появляться независимо от пола и возраста пациента и полностью проходят после устранения причины: например, отмены или замены препарата, лечения эндокринного заболевания.
Свойства гиалуроновой кислоты, применяемые в стоматологии:
- противовоспалительное – используется при воспалениях десен, пародонтите, при имплантации зубов;
- бактериостатическое – подавляет рост и развитие бактерий в очаге воспаления, что активно используется при лечении пародонтита;
- регенеративное – помогает ускорить процессы заживления и восстановления после хирургических вмешательств;
- улучшает фиксацию костных материалов в случае их применения при имплантации зубов (костная пластика), сохраняя стабильность и объем костного трансплантата;
- восстанавливает межзубные сосочки, реконструируя недостающие ткани;
- помогает в восстановлении тканей внутри и вне сустава (инъекции гиалуроновой кислоты используются при нарушениях в работе височно-нижнечелюстных суставов), уменьшая боль, устраняя щелчки в суставе и возвращая ему подвижность.
Рассмотрим подробнее некоторые области применения гиалуроновой кислоты в стоматологии.