Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Общая информация
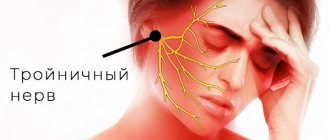
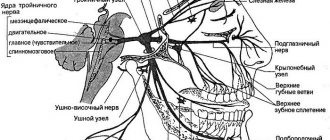
Тройничный нерв состоит из чувствительных и двигательных волокон. Он берет начало в структурах головного мозга и делится на три ветви:
- глазная: отвечает за глаз, лоб и верхнее веко;
- верхнечелюстная: иннервирует область от нижнего века до верхней губы;
- нижнечелюстная: захватывает подбородок, нижнюю челюсть, губы и десны.
При невралгии поражается одна или несколько ветвей тройничного нерва, что и определяет основные симптомы патологии. Наиболее подвержены заболеванию люди после 45 лет, а женщины болеют чаще мужчин.
Записаться на прием
Современный подход к лечению тригеминальной невралгии
Тригеминальная невралгия (ТН) (синонимы: tic douloureux, или болезнь Фотергилла) является одной из самых распространенных лицевых болей (прозопалгий) и относится к числу наиболее устойчивых болевых синдромов в клинической неврологии [1]. ТН является типичным примером нейропатической боли (НБ) пароксизмального характера и считается самым мучительным видом прозопалгии. ТН чаще всего имеет хроническое или рецидивирующее течение, сопровождается большим количеством коморбидных расстройств, гораздо труднее поддается лечению, чем многие другие типы хронической боли и приводит к временной или постоянной нетрудоспособности, что делает ее большой экономической и социальной проблемой [2]. Хроническая НБ оказывает значительное отрицательное воздействие на качество жизни пациентов, вызывая нарушения сна, усиление тревоги, депрессии, снижение повседневной активности [3]. Высокая интенсивность и стойкость ТН, ее особый, часто мучительный характер, резистентность к традиционным методам обезболивания придают этой проблеме исключительную актуальность. Тригеминальная невралгия — заболевание, характеризующееся возникновением приступообразной, обычно односторонней, кратковременной, острой, резкой, интенсивной, напоминающей удар электрическим током, боли в области иннервации одной или нескольких ветвей тройничного нерва [4, 5]. Чаще всего поражение возникает в зоне II и/или III ветви и крайне редко — I ветви n. trigeminus [6].
По данным ВОЗ распространенность ТН составляет до 30–50 больных на 100 000 населения, а заболеваемость — 2–4 человека на 100 000 населения. ТН чаще встречается у женщин, чем у мужчин, дебютирует на пятом десятилетии жизни и в 60% случаев имеет правостороннюю локализацию [7, 8].
Согласно Международной классификации головных болей (2-е издание), предложенной Международным обществом головной боли (2003), ТН подразделяется на классическую, вызванную компрессией тригеминального корешка извилистыми или патологически измененными сосудами, без признаков явного неврологического дефицита, и симптоматическую, вызванную доказанным структурным повреждением тройничного нерва, отличным от сосудистой компрессии [9].
Наиболее частой причиной возникновения ТН является компрессия проксимальной части тригеминального корешка в пределах нескольких миллиметров от входа корешка в мост мозга (т. н. «входная зона корешка»). Примерно в 80% случаев происходит компрессия артериальным сосудом (чаще всего патологически извитой петлей верхней мозжечковой артерии). Этим объясняется тот факт, что ТН возникает в пожилом и старческом возрасте и практически не встречается у детей. В остальных случаях таковая компрессия вызвана аневризмой базилярной артерии, объемными процессами в задней черепной ямке, опухолями мостомозжечкового угла и бляшками рассеянного склероза [1, 8, 10, 11].
На экстракраниальном уровне основными факторами, приводящими к возникновению ТН, являются: туннельный синдром — компрессия в костном канале, по которому проходит нерв (чаще в подглазничном отверстии и нижней челюсти), связанная с его врожденной узостью, присоединением сосудистых заболеваний в пожилом возрасте, а также в результате хронического воспалительного процесса в смежных зонах (кариес, синуситы); местный одонтогенный или риногенный воспалительные процессы. Развитие ТН может провоцироваться инфекционными процессами, нейроэндокринными и аллергическими заболеваниями, демиелинизацией корешка тройничного нерва при рассеянном склерозе [7, 12].
В зависимости от воздействия патологического процесса на соответствующий отдел тригеминальной системы выделяют ТН преимущественно центрального и периферического генеза. В возникновении ТН центрального генеза большую роль играют нейроэндокринные, иммунологические и сосудистые факторы, которые приводят к нарушению реактивности корково-подкорковых структур и формированию очага патологической активности в ЦНС. В патогенезе ТН периферического уровня большую роль играют компрессионный фактор, инфекции, травмы, аллергические реакции, одонтогенные процессы [7, 8, 12].
Несмотря на появившееся в последние годы большое количество обзоров литературы и метаанализов, посвященных проблеме лечения НБ [13], к которой относится и ТН, среди исследователей не существует единого мнения относительно основных принципов медикаментозной терапии этого заболевания [14]. Лечение нейропатической боли все еще остается недостаточно эффективным: менее чем у половины пациентов отмечается значительное улучшение в результате проведенного фармакологического лечения [15, 16].
Проблема терапии тригеминальной невралгии на сегодняшний день остается не до конца решенной, что связано с неоднородностью данного заболевания в отношении этиологии, патогенетических механизмов и симптоматики, а также с малой эффективностью обычных анальгетических средств и развитием фармакорезистентных форм ТН, требующих проведения хирургического лечения. В современных условиях лечебная тактика при данном заболевании включает в себя медикаментозные и хирургические методы.
Основными направлениями медикаментозной терапии являются: устранение причины ТН, если она известна (лечение больных зубов, воспалительных процессов смежных зон и др.), и проведение симптоматического лечения (купирование болевого синдрома).
Патогенетическое лечение больных с ТН включает применение препаратов нейрометаболического, нейротрофического, антиоксидантного, антигипоксантного действия. В последние годы обнаружена высокая эффективность использования метаболических препаратов в комплексном лечении НБ [8, 17]. При лечении пациентов с ТН показана высокая эффективность препарата метаболического действия Актовегина — депротеинизированного деривата из крови молодых телят. Основное действие этого препарата заключается в стабилизации энергетического потенциала клеток за счет повышения внутриклеточного транспорта и утилизации глюкозы и кислорода. Актовегин обладает также антигипоксическим эффектом, являясь непрямым антиоксидантом. Кроме того, действие Актовегина проявляется непрямым вазоактивным и реологическим эффектами за счет повышения капиллярного кровотока, снижения периферического сосудистого сопротивления и улучшения перфузии органов и тканей [17]. Такой широкий спектр фармакологического действия Актовегина позволяет использовать его в терапии ТН. В период приступа целесообразно применение Актовегина внутривенно медленно струйно или капельно в течение 10 дней в дозе 400–600 мг/сутки. В межприступном периоде препарат назначается внутрь в дозе 200 мг 3 раза в сутки на протяжении 1–3 месяцев [8]. К патогенетическому лечению больных с ТН можно отнести применение высоких доз витаминов группы B в составе поликомпонентных препаратов, что обусловлено их полимодальным нейротропным действием (влиянием на обмен веществ, метаболизм медиаторов, передачу возбуждения в нервной системе), а также способностью существенно улучшать регенерацию нервов. Кроме того, витамины группы B обладают анальгезирующей активностью. К таким препаратам, в частности, относятся Мильгамма, Нейромультивит, Нейробион, содержащие сбалансированную комбинацию тиамина (B1), пиридоксина (B6), цианокобаламина (B12). Витамин B1 устраняет ацидоз, снижающий порог болевой чувствительности; активирует ионные каналы в мембранах нейронов, улучшает эндоневральный кровоток, повышает энергообеспечение нейронов и поддерживает аксоплазматический транспорт белков. Эти эффекты тиамина способствуют регенерации нервных волокон [18–20]. Витамин B6, активируя синтез миелиновой оболочки нервного волокна и транспортных белков в аксонах, ускоряет процесс регенерации периферических нервов, проявляя тем самым нейротропный эффект. Восстановление синтеза ряда медиаторов (серотонина, норадреналина, дофамина, гамма-аминомасляной кислоты (ГАМК) и активация нисходящих тормозных серотонинергических путей, входящих в антиноцицептивную систему, приводит к снижению болевой чувствительности (антиноцицептивное действие пиридоксина) [18, 21]. Витамин B12 участвует в процессах регенерации нервной ткани, активируя синтез липопротеинов, необходимых для построения клеточных мембран и миелиновой оболочки; уменьшает высвобождение возбуждающих нейротрансмиттеров (глутамата); обладает противоанемическим, гемопоэтическим и метаболическим эффектом [18, 22]. Для быстрого купирования боли и патогенетического нейротропного воздействия при ТН целесообразно использование парентеральной формы препарата Нейробион — комбинированного препарата витаминов группы B, содержащего оптимальное количество витамина B12 как в ампулированной, так и в таблетированной форме. Нейробион применяется в дозе 3 мл в сутки внутримышечно 2–3 раза в неделю — 10 инъекций (при выраженном болевом синдроме можно применять ежедневно в той же дозировке в течение 10–15 дней). Затем для усиления, пролонгирования терапевтического эффекта и профилактики рецидива заболевания назначается Нейробион в таблетированной форме в дозировке по 1 таблетке внутрь 3 раза в день в течение 1–2 месяцев [8].
Также препаратами выбора для лечения ТН являются антиконвульсанты, а карбамазепин стал одним из первых препаратов, официально зарегистрированных для лечения этого состояния [24].
В начале 90-х годов прошлого столетия появилась новая генерация противоэпилептических препаратов, и теперь антиконвульсанты обычно делят на препараты первого и второго поколения.
К антиконвульсантам первого поколения относятся фенитоин, фенобарбитал, примидон, этосуксимид, карбамазепин, вальпроевая кислота, диазепам, лоразепам, клоназепам. Препараты первого поколения практически не рассматриваются в качестве первой линии терапии НБ (за исключением карбамазепина при ТН) из-за недостаточного уровня обезболивающего эффекта и высокого риска возникновения нежелательных реакций. К наиболее частым побочным эффектам антиконвульсантов первого поколения относятся: реакции со стороны ЦНС (сонливость, головокружение, атаксия, седативный эффект или повышенная возбудимость, диплопия, дизартрия, когнитивные расстройства, ухудшение памяти и настроения), гематологические нарушения (агранулоцитоз, апластическая анемия, тромбоцитопения, лейкопения), гепатотоксичность, снижение минеральной плотности кости, кожные высыпания, гиперплазия десен, симптомы со стороны желудочно-кишечного тракта (рвота, анорексия). К антиконвульсантам второго поколения относятся прегабалин (Лирика), габапентин (Нейронтин, Габагамма, Тебантин), ламотриджин (Ламиктал), окскарбазепин (Трилептал), топирамат (Топамакс), леветирацетам (Кеппра), тиагабин (Габитрил), зонисамид (Зонегран), вигабатрин (Сабрил), фелбамат (Талокса). Эти препараты имеют более благоприятные фармакокинетические характеристики и профили безопасности, а также низкий риск лекарственных взаимодействий по сравнению с антиконвульсантами первого поколения [24, 25].
Основные механизмы действия антиконвульсантов 1-го и 2-го поколения представлены в таблице [26].
Первым антиконвульсантом, успешно используемым для лечения ТН, был фенитоин (Дифенин) [27]. Дифенин, производное гидантоина, близкого по химической структуре к барбитуровой кислоте, противопоказан при тяжелых заболеваниях почек, печени, сердечной недостаточности.
Согласно рекомендациям Европейской федерации неврологических сообществ (2009) фармакотерапия ТН основана, прежде всего, на использовании предложенного С. Блюмом в 1962 году карбамазепина (Финлепсина, Тегретола) (200–1200 мг/сутки), который является препаратом первого выбора (уровень доказательности A) [27, 28]. Противоболевое действие этого препарата обусловлено, главным образом, его способностью уменьшать проницаемость для натрия мембран нейронов, участвующих в ноцицептивных реакциях. Обычно назначается следующая схема лечения карбамазепином. В первые два дня суточная доза составляет 200 мг (по 1/2 таблетки утром и вечером), затем в течение двух дней суточная доза увеличивается до 400 мг (утром и вечером), а после этого — до 600 мг (по 1 таблетке утром, в обед и вечером). Если эффект недостаточный, то общее количество препарата в сутки может быть доведено до 800–1000 мг. У части больных ТН (около 15% в популяции) карбамазепин не оказывает анальгезирующего воздействия, поэтому в таких случаях применяется другой антиконвульсант — фенитоин.
Проведенные около 40 лет назад три плацебо-контролируемые исследования, которые включали в себя в общей сложности 150 пациентов с ТН, показали эффективность карбамазепина в отношении как частоты, так и интенсивности пароксизмов [24]. Рядом авторов было показано, что карбамазепин может уменьшить болевую симптоматику приблизительно в 70% случаев. [29]. Однако применение карбамазепина ограничено фармакокинетическими факторами и возникающими в ряде случаев тяжелыми побочными эффектами (например, синдром Стивенса–Джонсона), особенно у пожилых пациентов.
Окскарбазепин (Трилептал) имеет структурное сходство с карбамазепином, но гораздо лучше переносится пациентами и имеет гораздо меньше побочных эффектов. Обычно окскарбазепин используется в начале лечения ТН в дозе 600–1800 мг/сутки (уровень доказательности B) [30].
В качестве дополнительной терапии ТН показана эффективность ламотриджина (Ламиктала) в дозе 400 мг/сутки [31] и баклофена в дозе 40–80 мг/сутки [32], которые относятся к препаратам второй линии (уровень доказательности C). Малые открытые исследования (класс IV) свидетельствуют об эффективности применения клоназепама, вальпроата, фенитоина [33, 34]. Указанная терапия наиболее эффективна при классической форме ТН. При ТН периферического генеза в схемы лечения предпочтительно включать ненаркотические анальгетики, а в случае развития хронического болевого синдрома (более трех месяцев) показано назначение антидепрессантов (амитриптилин) [7, 12].
Габапентин (Нейронтин) — первый в мире препарат, который был зарегистрирован для лечения всех видов нейропатической боли. Во многих исследованиях была показана эффективность габапентина у больных с ТН, не отвечающих на лечение другими средствами (карбамазепин, фенитоин, вальпроаты, амитриптилин); при этом в большинстве случаев наблюдалось полное купирование болевого синдрома [35]. Терапевтическая доза составляет от 1800 до 3600 мг/сутки. Препарат принимают 3 раза в сутки по следующей схеме: 1-я неделя — 900 мг/сутки, 2-я неделя — 1800 мг/сутки, 3-я неделя — 2400 мг/сутки, 4-я неделя — 3600 мг/сутки.
Недавно были опубликованы результаты открытого проспективного 12-месячного исследования 53 пациентов с ТН, в котором оценивалась эффективность прегабалина (Лирики) в дозе 150–600 мг/сутки. Лечение прегабалином привело к обезболиванию или, по крайней мере, к 50%-му снижению интенсивности боли у 25% и 49% пациентов соответственно [36]. В другом мультицентровом проспективном 12-недельном исследовании 65 больных, резистентных к предшествующей анальгетической терапии, лечение прегабалином в средней дозе 196 мг/сутки (в подгруппе монотерапии) и 234 мг/день (в подгруппе политерапии) приводило к уменьшению интенсивности боли ≥ 50% в среднем у 60% больных, а также уменьшало степень выраженности тревоги, депрессии и нарушений сна [37]. При лечении ТН начальная доза прегабалина может составлять 150 мг/сутки в 2 приема. В зависимости от эффекта и переносимости дозу можно увеличить до 300 мг/сутки через 3–7 дней. При необходимости можно увеличить дозу до максимальной (600 мг/сутки) через 7-дневный интервал.
Впервые об использовании леветирацетама (Кеппра) при лечении ТН сообщили в 2004 году K. R. Edwards et al. [38]. Механизм действия леветирацетама неизвестен; имеются данные, полученные в экспериментах на животных, что он является селективным блокатором N-типа кальциевых каналов [39]. Свойства этого препарата особенно подходят для лечения пациентов с ТН с тяжелой болью, нуждающихся в быстром ответе на терапию. Фармакокинетика леветирацетама линейна и предсказуема; концентрация в плазме крови увеличивается пропорционально дозе в пределах клинически обоснованного диапазона от 500 до 5000 мг [40]. В отличие от других антиконвульсантов, особенно карбамазепина, в метаболизм леветирацетама не вовлечена система печеночного цитохрома Р450 и препарат экскретируется через почки [41]. Кроме того, данный препарат характеризуется благоприятным терапевтическим индексом и имеет незначительное число неблагоприятных побочных эффектов (что является основной проблемой при использовании препаратов для лечения ТН) [42]. Побочными эффектами леветирацетама, о которых обычно сообщают, являются: астения, головокружение, сонливость, головная боль и депрессия. В 10-недельном проспективном открытом исследовании показано, что для лечения ТН по сравнению с терапией эпилепсии были необходимы более высокие дозы леветирацетама, составляющих 3000–5000 мг/день (50–60 мг/кг/день), которые, тем не менее, не вызвали значительных побочных эффектов. Это обстоятельство свидетельствует о перспективе использования этого лекарственного средства для лечения ТН [43].
В одном отечественном исследовании отмечены положительные результаты при комбинации карбамазепина и габапентина [44].
С 1970-х годов прошлого столетия для лечения ТН стали использовать антидепрессанты [45]. В настоящее время доказана эффективность использования трициклических антидепрессантов (ТЦА) при лечении ТН [46].
До настоящего времени подбор анальгезирующей терапии НБ является скорее искусством, чем наукой, поскольку выбор препаратов осуществляется в основном эмпирически. Нередки ситуации, когда применение одного препарата оказывается недостаточно эффективным и возникает потребность в комбинации лекарственных средств. Назначение «рациональной полифармакотерапии» (одновременное применение препаратов, обладающих нейротропным, нейрометаболическим и анальгезирующим механизмами действия) позволяет повысить эффективность лечения при меньших дозировках препаратов и меньшем количестве побочных эффектов [47].
Пациентам, длительно страдающим от непереносимой боли, и при неэффективности консервативной терапии в случае классической ТН рекомендуется хирургическое лечение. В настоящее время используются следующие подходы:
1) хирургическая микроваскулярная декомпрессия [48]; 2) стереотаксическая лучевая терапия, гамма-нож [49]; 3) чрескожная баллонная микрокомпрессия [50]; 4) чрескожный глицериновый ризолизис [51]; 5) чрескожное радиочастотное лечение Гассерова узла [52].
Наиболее эффективным методом хирургического лечения ТН является метод P. Janetta, заключающийся в размещении специальной прокладки между тройничным нервом и раздражающим сосудом; в отдаленном периоде эффективность лечения составляет 80% [53–55].
В заключение заметим, что лечение ТН должно носить мультидисциплинарный характер, при этом c пациентом должны быть обсуждены выбор различных методов лечения и риски возможных осложнений.
Литература
- Карлов В. А. Неврология лица. М.: Медицина, 1991. 288 с.
- O’Connor A. B. Neuropathic pain: quality-of-life impact, costs and cost effectiveness of therapy // Pharmacoeconomics. 2009. Vol. 27, № 2. P. 95–112.
- Jensen M. P., Chodroff M. J., Dworkin R. H. The impact of neuropathic pain on health-related quality of life: review and implications // Neurology. 2007. Vol. 68. P. 1178–1182.
- Болевые синдромы в неврологической практике. Под ред. А. М. Вейна. М.: МЕДпресс-информ, 2001. 368 с.
- Love S., Coakham H. B. Trigeminal neuralgia: pathology and pathogenesis // Brain. 2001. Vol. 124, № 12. P. 2347–2360.
- Турбина Л. Г., Гордеев С. А., Зусьман А. А. Тригеминальная невралгия. Эпидемиология, патогенез, клиника, диагностика, лечение // Сборник трудов Московской областной ассоциации неврологов «Всемирный день инсульта в Подмосковье 29 октября 2009 г. »: Сб. статей. М., 2009. С. 65–70.
- Грицай Н. Н., Кобзистая Н. А. Классическая невралгия тройничного нерва и одонтогенный болевой синдром // Новости медицины и формации. 2009. № 299. С. 23–25.
- Товажнянская Е. Л. Невралгия тройничного нерва: современные аспекты комплексной терапии // Междунар. неврол. журн. 2010. № 3 (33). С. 141–145.
- Международная классификация головных болей. 2-е издание. М.: «ГлаксоСмитКляйн Трейдинг», 2003. 380 с.
- Kress B., Schindler M., Rasche D. MRI volumetry for the preoperative diagnosis of trigeminal neuralgia // Eur. Radiol. 2005. Vol. 15. P. 1344–1348.
- Rasche D., Kress B., Stippich C. et al. Volumetric measurement of the pontomesencephalic cistern in patients with trigeminal neuralgia and healthy controls // Neurosurgery. 2006. Vol. 59. P. 614–620.
- Степанченко А. В. Типичная невралгия тройничного нерва. М.: Изд. Группа «ВХМ», 1994. 39 с.
- Saarto T., Wiffen P. J. Antidepressants for neuropathic pain // Cochrane Database Syst. Rev. 2007. Vol. 4: CD005454.
- Chong M. S., Bajwa Z. H. Diagnosis and treatment of neuropathic pain // J. Pain Symptom Manage. 2003. Bd. 25. (Suppl. 5). S. 4–11.
- Dworkin R. H., Backonja M., Rowbotham M. C. et al. Advances in neuropathic pain: diagnosis, mechanism, and treatment recommendation // Arch. Neurol. 2003. Vol. 60. P. 1524–1534.
- Finnerup N. B., Otto M., McQuay H. J. et al. Algorithm for neuropathic pain treatment: an evidence based proposal // Pain. 2005. Vol. 118, № 3. P. 289–305.
- Аметов А. С., Дадаева Е. Е., Строков И. А. с соавт. Актовегин в лечении заболеваний центральной и периферической нервной системы // Рус. мед. журн. 2007. Т. 15, № 24. С. 1824–1827.
- Луцкий И. С., Лютикова Л. В., Луцкий Е. И. Витамины группы B в неврологической практике // Междунар. неврол. журн. 2008. № 2. С. 89–93.
- Ba A. Metabolic and structural role of thiamine in nervous tissues // Cell. Mol. Neurobiol. 2008. Vol. 28. P. 923–931.
- Gibson G. E., Blass J. T. Thiamin-dependent processes and treatment strategies in neurodegeneration // Antioxid. Redox Signal. 2007. Vol. 9. P. 1605–1619.
- Wilson R. G., Davis R. E. Clinical chemistry of vitamin B6 // Adv. Clin. Chem. 1983. Vol. 23. P. 1–68.
- Solomon L. R. Disorders of cobalamin (vitamin B12) metabolism: emerging concept in patophysiology, diagnosis and treatment // Blood Rev. 2007. Vol. 21. P. 113–130.
- Тригеминальная невралгия. Интернет-обзор // Междунар. неврол. журн. 2010. № 2 (32). С. 103–104.
- Wiffen P. J., McQuay H. J., Moore R. A. Carbamazepine for acute and chronic pain. Cochrane Database Syst. Rev. 2005. Vol. 3: CD005451.
- Richter R. W., Portenoy R., Sharma U. et al. Relief of diabetic peripheral neuropathy with pregabalin: a randomised placebo-controlled trial // J. Pain. 2005. Vol. 6. P. 253–260.
- Кукушкин М. Л. Неврогенная (Невропатическая боль) // Междунар. неврол. журн. 2007. № 2 (12). С. 141–145.
- Sindrup S. H., Jensen T. S. Pharmacotherapy of trigeminal neuralgia // Clin. J. Pain. 2002. Vol. 18. P. 22–27.
- Jorns T. P., Zakrzewska J. M. Evidence-based approach to the medical management of trigeminal neuralgia // Br. J. Neurosurg. 2007. Vol. 21. P. 253–61.
- Gronseth G., Cruccu G., Alksne J. et al. Practice parameter: the diagnostic evaluation and treatment of trigeminal neuralgia (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology and the European Federation of Neurological Societies // Neurology. 2008. Vol. 71. P. 1183–1190.
- Jensen T. S. Anticonvulsants in neuropathic pain: rationale and clinical evidence // European Journal of Pain. 2002. Vol. 6 (Suppl. A). P. 61–68.
- Zakrzewska J. M., Chaudhry Z., Nurmikko T. J. et al. Lamotrigine (lamictal) in refractory trigeminal neuralgia: results from a double-blind placebo controlled crossover trial // Pain. 1997. Vol. 73. P. 223–230.
- Fromm G. H., Terrence C. F. Comparison of L-baclofen and racemic baclofen in trigeminal neuralgia // Neurology. 1987. Vol. 37. P. 1725–1728.
- Камчатов П. В. Невропатическая боль: проблемы и решения // НейроNEWS. 2009. № 4. С. 45–47.
- Attal N., Cruccu G., Haanpaa M. et al. EFNS guidelines on pharmacological treatment of neuropathic pain // European Journal of Neurology. 2006. Vol. 13. P. 1153–1169.
- Cheshire W. Defining the role for gabapentin in the treatment of trigeminal neuralgia: a retrospective study // J. Pain. 2002. Vol. 3. P. 137–142.
- Obermann M., Yoon M. S., Sensen K. et al. Efficacy of pregabalin in the treatment of trigeminal neuralgia // Cephalalgia. 2008. Vol. 28. P. 174–181.
- Perez C., Navarro A., Saldana M. T. et al. Patient-reported outcomes in subjects with painful trigeminal neuralgia receiving pregabalin: evidence from medical practice in primary care settings // Cephalalgia. 2009. Vol. 29. P. 781–790.
- Edwards K. R., O’Connor J. T., Button J. Levetiracetam for the treatment of trigeminal neuralgia // Epilepsia. 2004. Vol. 45 (Suppl. 7). P. 306.
- Lukyanetz E. A., Shkryl V. M., Kostyuk P. G. Selective blockade of N-type calcium channels by levetiracetam // Epilepsia. 2002. Vol. 43. P. 9–18.
- Patsalos P. N. Pharmacokinetic profile of levetiracetam: toward ideal characteristics // Pharmacol. Ther. 2000. Vol. 85. P. 77–85.
- Brockmoller J., Thomsen T., Wittstock M. et al. Pharmacokinetics of levetiracetam in patients with moderate to severe liver cirrhosis (Child-Pugh classes A, B, and C): characterization by dynamic liver function tests // Clin. Pharmacol. Ther. 2005. Vol. 77. P. 529–541.
- Zakrzewska J. M. Consumer views on management of trigeminal neuralgia // Headache. 2001. Vol. 41. P. 369–376.
- Jorns T. P., Johnston A., Zakrzewska J. M. Pilot study to evaluate the efficacy and tolerability of levetiracetam (Keppra®) in treatment of patients with trigeminal neuralgia // European Journal of Neurology. 2009. Vol. 16. P. 740–744.
- Степанченко А. В., Шаров М. Н. Применение габапентина при лечении обострений невралгии тройничного нерва // Боль. 2005. Т. 3, № 8. С. 58–61.
- Braune S. Evidence-based pharmacotherapy of neuropathic pain syndromes // MMW Fortschr. Med. 2004. Vol. 146, № 50. P. 49–51.
- Cruccu G. Treatment of painful neuropathy // Curr. Opin. Neurol. 2007. Vol. 20, № 5. P. 531–535.
- Hall G. C., Carroll D., Parry D., McQuay H. J. Epidemiology and treatment of neuropathic pain: The UK primary care perspective // Pain. 2006. Vol. 122. P. 156–162.
- Janetta P. Trigeminal neuralgia: treatment bymicrovascular decompression // Neurosurgery/Eds. Wilkins R., Regachary S. New York: McGrawy-Hill, 1996. P. 3961–3968.
- Perez C., Galvez R., Huelbes S. et al. Validity and reliability of the Spanish version of the DN4 (Douleur Neuropathique 4 questions) questionnaire for differential diagnosis of pain syndromes associated to a neuropathic or somatic component // Health Qual Life Outcomes. 2007. Vol. 5. P. 66.
- Mullan S., Lichtor T. Percutaneous microcompression of the trigeminal ganglion for trigeminal neuralgia // J. Neurosurg. 1983. Vol. 59. P. 1007–1012.
- Hakanson S. Trigeminal neuralgia treated by the injection of glycerol into the trigeminal cistern // Neurosurgery. 1981. Vol. 9. P. 638–646.
- Sweet W. H., Wepsic J. G. Controlled thermocoagulation of trigeminal ganglion and root for differential destruction of pain fibers. Part I: trigeminal neuralgia // J. Neurosurg. 1974. Vol. 39. P. 143–156.
- Barker F. G., Jannetta P. J., Bissonette D. J. et al. The long-term outcome of microvascular decompression for trigeminal neuralgia // N. Engl. J. Med. 1996. Vol. 334. P. 1077–1083.
- Tyler-Kabara E. C., Kassam A. B., Horowitz M. H. et al. Predictors of outcome in surgically managed patients with typical and atypical trigeminal neuralgia: Comparison of results following microvascular decompression // J. Neurosurg. 2002. Vol. 96. P. 527–531.
- Jannetta P. J. Microsurgical management of trigeminal neuralgia // Arch. Neurol. 1985. Vol. 42. P. 800.
С. А. Гордеев*, доктор медицинских наук Л. Г. Турбина**, доктор медицинских наук, профессор А. А. Зусьман**, кандидат медицинских наук *Первый МГМУ им. И. М. Сеченова, **МОНИКИ им. М. Ф. Владимирского, Москва
Контактная информация об авторах для переписки
Причины возникновения
Причины невралгии тройничного нерва могут иметь разную природу:
- сдавление тригеминального нерва целиком или его ветвей на фоне: увеличения артерий или вен головного мозга (аневризмы, атеросклероз, инсульты, повышенное внутричерепное давление на фоне остеохондроза, врожденные особенности развития);
- опухолей головного мозга или тканей лица в непосредственной близости от нервных волокон;
- врожденные аномалии строения костей, суженные отверстия, через проходят ветви нерва;
- травмы черепа, лицевой области: переломы костей, посттравматические рубцы мягких тканей;
- разрастание рубцовой ткани после перенесенной травмы, операции, воспаления;
Риск развития тригеминальной невралгии значительно повышается:
- в возрасте старше 50 лет;
- на фоне психических расстройств;
- при регулярных переохлаждениях;
- при недостаточном поступлении в организм питательных веществ и витаминов (анорексия, булимия, нарушение всасывания и т.п.);
- при регулярном переутомлении, стрессах;
- при глистных инвазиях и других гельминтозах;
- при острых инфекциях: малярии, сифилисе, ботулизме и т.п.;
- при хроническом воспалении в полости рта (кариес, гингивит, абсцессы и т.п.);
- на фоне аутоиммунных поражений;
- при чрезмерной подверженности аллергии;
- при метаболических нарушениях.
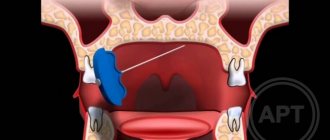
ПОКАЗАНИЯ К УДАЛЕНИЮ:
- моляр ретинированный (непрорезавшийся) или дистопированный (занимает неправильное положение в челюсти), чем травмирует мягкие ткани и соседние зубы, препятствует их нормальному развитию или способствует разрушению;
- обширное поражение кариесом, значительно разрушена коронка (при этом сам зуб занимает неправильное положение в зубном ряду);
- пульпит, периодонтит; (если ограничен доступ к корневым каналам и врач заведомо видит, что качественно обработать каналы не представляется возможным)
- наличие хронического воспаления слизистой оболочки «капюшона» — перикоронарит;
- ущемлён тройничный нерв;
- планируется ортодонтическое лечение
- выявлены кисты или опухолеподобным новообразований
Симптомы
Главным характерным признаком невралгии тройничного нерва является приступообразная боль. Она наступает внезапно и по своей интенсивности и скорости распространения напоминает удар электрическим током. Обычно интенсивное болевое ощущение вынуждает пациента замереть на месте в ожидании облегчения. Приступ может длиться от нескольких секунд до 2-3 минут, после чего наступает период затишья. Следующая волна боли может прийти в течение нескольких часов, дней, недель или месяцев.
Со временем длительность каждого приступа невралгии увеличивается, а периоды затишья сокращаются вплоть до развития непрерывной ноющей боли.
Провоцирующим фактором выступает раздражение триггерных точек:
- губы;
- крылья носа;
- область бровей;
- средняя часть подбородка;
- щеки;
- область наружного слухового прохода;
- ротовая полость;
- височно-нижнечелюстной сустав.
Человек нередко провоцирует приступ при выполнении гигиенических процедур (расчесывание волос, уход за полостью рта), при жевании, смехе, разговоре, зевоте и т.п.
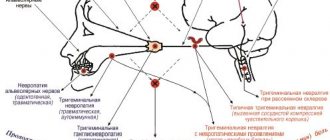
В зависимости от места поражения боль захватывает:
- верхнюю половину головы, висок, глазницу или нос, если затронута глазная ветвь нерва;
- щеки, губы, верхнюю челюсть – при поражении верхнечелюстной ветви;
- подбородок, нижнюю челюсть, а также зону впереди уха – при невралгии нижнечелюстной ветки.
Если поражение затронуло все три ветки или сам нерв до его разделения, боль распространяется на соответствующую половину лица целиком.
Болевые ощущения сопровождаются другим нарушениями чувствительности: онемением, чувством покалывания или ползанья мурашек. С пораженной стороны может отмечаться гиперакузия (повышенная слуховая чувствительность).
Поскольку тройничный нерв содержит не только чувствительные, но и двигательные пути передачи импульсов, при невралгии наблюдается соответствующая симптоматика:
- подергивание мимической мускулатуры;
- спазмы мускулатуры век, жевательных мышц;
Третья группа проявлений невралгии – это трофические нарушения. Они связаны с резким ухудшением кровообращения и оттока лимфы. Кожа становится сухой, начинает шелушиться, появляются морщины. Наблюдается локальное поседение и даже выпадение волос в пораженной области. Страдает не только волосистая часть головы, но и брови с ресницами. Нарушение кровоснабжения десен приводят к развитию пародонтоза. В момент приступа пациент отмечает слезотечение и слюнотечение, отечность тканей лица.
Постоянные спазмы мышечных волокон с больной стороны приводят к асимметрии лица: сужению глазной щели, опущению верхнего века и брови, перемещению уголка рта вверх со здоровой стороны или опущение с больной.
Сам пациент постепенно становится нервным и раздражительным, нередко ограничивает себя в еде, поскольку жевание может стать причинной очередного приступа.
Болит и щелкает челюсть после протезирования или лечения зубов
Дисфункция височно-нижнечелюстного сустава. Нижняя челюсть соединена с черепом двумя височно-нижнечелюстными суставами. Нарушение функции этих суставов возможно после установки зубного протеза, коронки, моста, любого лечения или удаления зуба, если это привело к нарушению прикуса и/или повреждению височно-нижнечелюстного сустава. Это типичное осложнение после протезирования зубов. Подробнее о лечении дисфункции ВНЧС здесь
Дисфункция височно-нижнечелюстного сустава
Зеленая стрелка указывает на здоровый сустав. Красная стрелка – на сустав, который остается в «открытом» положении при закрывании рта. Это приводит к износу суставного хряща, боли и щелчкам при открывании-закрывании рта. Одна из причин – неправильное положение правой верхней «восьмерки» (зуб 1_8 лежит горизонтально).
Чем мы можем Вам помочь:
- Противовоспалительное лечение поможет снять боль. При необходимости мы вводим противовоспалительное лекарство непосредственно в сустав нижней челюсти. Это приносит облегчение уже через несколько минут.
- Введение препаратов ботулотоксина (например, Ботокса или Диспорта) в спазмированные мышцы. Это актуально в случае, чрезмерного повышения тонуса жевательных мышц, если именно мышцы являются «виновником» дисфункции височно-нижнечелюстного сустава.
- Лечение у врача остеопата. Остеопат работает с суставами и мышцами челюстей мягкими ручными приемами. Так можно разрешить массу проблем, не решаемых в классической стоматологии. Подробне об остеопатии
- Введение хондропротекторов (лекарств для питания и восстановления хряща) в височно-нижнечелюстной сустав. Подробнее про восстановление хряща
Диагностика
Диагностикой невралгии тройничного нерва занимается врач невролог. Во время первого визита он тщательно опрашивает пациента, чтобы выяснить:
- жалобы: характер боли, ее интенсивность и локализация, условия и частота возникновения приступов, их длительность;
- анамнез заболевания: когда впервые появились болевые приступы, как они менялись с течением времени и т.п.;
- анамнез жизни: уточняется наличие хронических заболеваний, перенесенных травм и операций, особое внимание уделяется стоматологическим заболеваниям и вмешательствам.
Базовый осмотр включает в себя оценку состояния кожи и мышц, выявление асимметрии и других характерных признаков, проверку качества рефлексов и кожной чувствительности.
Для подтверждения диагноза проводятся:
- МРТ головного и спинного мозга с контрастом или без: позволяет выявить опухоли, последствия травм, сосудистые нарушения; иногда исследование заменяется компьютерной томографией (КТ), но она не столь информативна;
- электронейрография: исследование скорости проведения нервного импульса по волокнам; позволяет выявить сам факт поражения нерва, оценить уровень дефекта и его особенности;
- электронейромиография: исследуется не только скорость прохождения импульса по нервному пучку, но и реакцию мышечных волокон на него; позволяет оценить поражение нерва, а также определить порог чувствительности триггерных зон;
- электроэнцефалография (ЭЭГ): оценка биоэлектрической активности мозга.
Лабораторная диагностика включает лишь общие исследования, позволяющие исключить другие причины болевых приступов, а также оценить состояние организма в целом (обычно назначается общий анализ крови и мочи, а также стандартный набор биохимических исследований крови). При подозрении на инфекционную природу заболевания проводятся тесты на выявления конкретных возбудителей или антител к ним.
Дополнительно назначаются консультации профильных специалистов: ЛОРа (при наличии признаков патологии носоглотки), нейрохирурга (при признаках опухоли или травмы), стоматолога.
РЕКОМЕНДАЦИИ СПЕЦИАЛИСТОВ
Рекомендуем чётко следовать всем предписаниям Вашего доктора и не заниматься самолечением – лунка зуба заживёт быстро и не будет причинять боль.
Общие правила, которые необходимо соблюдать после удаления зуба мудрости:
- В течение 2 часов исключить приём пищи и воздержаться от распития горячих напитков.
- Строго запрещено употреблять алкоголь.
- Воздержаться от курения в течение 2 часов (никотин нарушает формирование кровяного сгустка).
- Строго запрещено всевозможное прогревание – чревато гнойным воспалением.
- По приходу домой нужно прикладывать лёд, обёрнутый в ткань со стороны щеки удаленного зуба по схеме: 5 минут холод – 10 минут отдых, цикл повторить несколько раз в течение суток. Холод сужает сосуды, поэтому риск возникновения кровотечения, образования гематомы и припухлости значительно снижается; процедура позволяет уменьшить болевые ощущения.
- Несколько дней после операции противопоказаны физические нагрузки, а также посещение бани или сауны. Нарушение этих рекомендаций может спровоцировать кровотечение.
- Запрещено полоскание — приведёт к утрате кровяного сгустка, что значительно усугубляет процесс заживления лунки зуба.
Назначение и прием антимикробных и противовоспалительных препаратов только по назначению вашего врача индивидуально!
Лечение невралгии тройничного нерва
Лечение направлено:
- на устранение причины повреждения;
- на облегчение состояния пациента;
- на стимуляцию восстановления структур нерва;
- на уменьшение возбудимости триггерных зон.
Правильно подобранное лечение позволяет снизить частоту, интенсивность и длительность болевых волн, и в идеале добиться стойкой ремиссии.
Медикаментозное лечение
Тригеминальная невралгия требует комплексного лечения с использованием препаратов нескольких групп:
- противосудорожные (карбамазепин и аналоги): снижают возбудимость нервных волокон;
- миорелаксанты (баклофен, мидокалм): уменьшают мышечные спазмы, улучшают кровообращение, снижают болевые ощущения;
- витамины группы В (нейромультивит, мильгамма): стимулируют восстановление нервных волокон, оказывают антидепрессивное действие;
- антигистаминные (димедрол): усиливают действие противосудорожных средств;
- седативные и антидепрессанты (глицин, аминазин): стабилизируют эмоциональное состояние пациента.
При сильных болях могут быть назначены наркотические анальгетики. Раньше активно использовались лекарственные блокады (обкалывание проблемной зоны анестетиками), но сегодня этот способ лечения почти не используется. Он способствует дополнительному повреждению нервных волокон.
В обязательном порядке проводится лечение первопричины заболевания: устранение стоматологических проблем, прием препаратов для улучшения мозгового кровообращения и т.п.
Физиотерапия и другие немедикаментозные методики
Немедикаментозные методы хорошо дополняют лекарственную терапию и способствуют стабилизации состояния пациентов. В зависимости от состояния и сопутствующих заболеваний могут быть назначены:
- ультрафиолетовое облучение: тормозит прохождение импульсов по нервным волокнам, оказывая обезболивающее действие;
- лазерная терапия: снижает болевые ощущения;
- УВЧ-терапия: улучшает микроциркуляцию и предотвращает атрофию мышц;
- электрофорез с анальгетиками или спазмолитиками для облегчения болевого синдрома и расслабления мускулатуры;
- диадинамические токи: снижают проводимость нервных волокон, значительно увеличивают интервалы между приступами;
- массаж лица, головы, шейно-воротниковой зоны: улучшает кровообращение и отток лимфы, улучшая питание тканей; должен проводиться с осторожностью, чтобы не задеть триггерные зоны и не спровоцировать приступ; курс проводится только в период ремиссии;
- иглорефлексотерапия: способствует снятию болевого синдрома.
Хирургическое лечение
Помощь хирургов незаменима, когда требуется устранить сдавление нерва. При наличии показаний проводятся:
- удаление опухолей;
- смещение или удаление расширенных сосудов, давящих на нерв (микрососудистая декомпрессия);
- расширение костных каналов, в которых проходят ветви нерва.
Ряд операций направлен на снижение проводимости нервного волокна:
- воздействие гамма-ножом или кибер-ножом;
- баллонная компрессия тригеминального узла: сдавливание узла с помощью наполненного воздухом баллона, установленного в непосредственной близости от него, с последующей гибелью нервных волокон; операция часто приводит к частичной потере чувствительности и уменьшению движения мускулатуры;
- резекция тригеминального узла: проводится редко ввиду сложности и большого количества осложнений.
Записаться на прием
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
- Ультразвук
- Лазерное облучение крови
- Электрофорез лекарств
- Микроволновая терапия
- Воздействие электричеством ультравысокой частоты
- Озокеритолечение
- Миоэлектростимуляция
- Дарсонвализация
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
- Маски из глины или парафина
- Иглоукалывание
- Рефлексотерапия
- Уколы для устранения мышечных нарушений
- Лечебные ванные
- Тейпирование – натяжение лица при помощи лейкопластырей
- Иммуносорбация – очистка крови от антигенов и антител
- Биоуправление – тренировка мышц лица
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
- Закрыть глаза
- Поднять брови вверх
- Нахмуриться
- Прищуриться
- Улыбнуться с закрытым ртом
- Улыбнуться с открытым ртом
- Надуть щеки
- Втянуть их обратно
- Посвистеть
- Расширить ноздри
- Свернуть губы трубочкой
- Поднять верхнюю губу и вернуться в исходное положение
- Опустить нижнюю губу и вернуться в исходное положение
- Набрать в рот воды
- Прополоскать ротовую полость
- Закрыть рот
- Водить кончиком языка по деснам
- Двигать языком вправо и влево
Осложнения
Без лечения тригеминальная невралгия постепенно прогрессирует. Со временем в одном из отделов мозга формируется патологический болевой очаг. В результате боль захватывает все лицо, провоцируется любым незначительным раздражителем и даже воспоминанием о приступе, а впоследствии приобретает постоянный характер. Вегетативно-трофические расстройства прогрессируют:
- формируется необратимая атрофия лицевой мускулатуры;
- зубы расшатываются и начинают выпадать на фоне запущенного пародонтоза;
- облысение увеличивается.
Ввиду постоянных болей у пациента нарушается сон и развивается выраженная депрессия. В тяжелых случаях больные могут покончить жизнь самоубийством.
Профилактика
Профилактика невралгии тройничного нерва – это комплекс несложных мер, значительно снижающих риск развития патологии. Врачи рекомендуют:
- регулярно проходить профилактические осмотры;
- при первых признаках заболевания обращаться за помощью (чем раньше будет начато лечение, тем больше будет его эффект);
- правильно питаться, получать необходимое количество витаминов, минералов, ненасыщенных жирных кислот;
- регулярно заниматься легкими видами спорта, гимнастикой;
- полноценно высыпаться и отдыхать;
- минимизировать стрессы и физическую перегрузку;
- не допускать переохлаждений и закаляться;
- отказаться от вредных привычек.
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
- Избегать сквозняка и переохлаждения
- Держать голову в тепле в холодное время года
- Следить за давлением
- Своевременное лечение инфекционных и бактериальных заболеваний
- Проходить плановый осмотр у онколога
- Избегать травм черепа и головы
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Лечение в клинике «Энергия здоровья»
Если Вас или Вашего родственника беспокоят сильные боли в той или иной части лица, неврологи клиники «Энергия здоровья» придут на помощь. Мы проведем полноценную диагностику для выявления причин патологии и назначим комплексное лечение. К Вашим услугам:
- современные медикаментозные схемы для снижения частоты и интенсивности приступов;
- физиотерапевтические процедуры: магнитотерапия, лазерная терапия, электрофорез, фонофорез и т.п.;
- деликатный лечебный массаж;
- иглорефлексотерапия;
- помощь психолога при необходимости.
Наши врачи
Директор клиники, хирург-имплантолог, ортопед
Березин Павел Николаевич
Главный врач, терапевт, парадонтолог
Сахнова Галина Леонидовна
Стоматолог-терапевт
Лизунова Анфиса Павловна
все Врачи
Преимущества клиники «Энергия здоровья»
Клиника «Энергия здоровья» – это многопрофильный медицинский центр, где каждому пациенту досутпны:
- скрининговые диагностические программы, направленные на ранее выявление заболеваний и патологий;
- прицельную диагностику с использованием современной аппаратуры и лабораторных анализов;
- консультации опытных специалистов, в том числе зарубежных;
- современное и эффективное комплексное лечение;
- необходимые справки и выписки;
- документы и назначения для санаторно-курортного лечения.
Невралгия тройничного нерва – это серьезная патология, которая может серьезно нарушить привычный образ жизни человека. Не позволяйте боли и страху завладеть Вашими мыслями, пройдите лечение в «Энергии здоровья».
Домашние средства лечения
Перед тем как лечить невралгию тройничного нерва в домашних условиях, необходимо проконсультироваться с врачом, поскольку многие средства могут только усугубить ситуацию. Если специалист разрешит, допускается использовать и различные домашние рецепты.
По рекомендациям при невралгии тройничного нерва стоит употреблять внутрь или смазывать пораженную сторону березовым соком. В сутки необходимо пить 4-5 стаканов. Облегчить боль поможет нагретая гречка, сложенная в хлопчатобумажную ткань. Компресс делают 2 раза в день, выдерживая его на месте воспаления вплоть до остывания. В домашних условиях полезно выполнять массаж больной области: растирать, поглаживать и слегка разминать место воспаления.