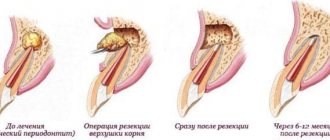
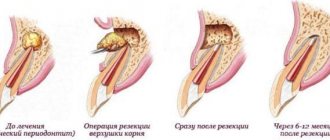
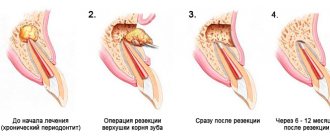
Цистотомия – один из хирургических способов лечения кисты, образовавшейся вокруг зубного корня. Главным плюсом такого вмешательства является то, что причинный зуб после операции сохраняется.
Прежде чем выбрать способ лечения кисты врач обязан отправить пациента на рентгенологическое обследование. Если снимок показывает, что диаметр кисты превышает 8 мм, тогда консервативное лечение не принесёт положительного результата. Необходимо выбрать один из хирургических методов.
Подробнее об операции
Цистэктомия — органосберегающая операция, предусматривающая полное иссечение кисты яичника без повреждения здоровых тканей. Несмотря на доброкачественную природу, даже маленькое кистозное образование может привести к развитию серьезных осложнений — нарушению функции яичников и менструального цикла, спаечной болезни, бесплодию. Вмешательство может выполняться в плановом или экстренном режиме.
Второй вариант применяется при развитии неотложных состояний — разрыве кисты, перекруте ее ножки и некоторых других показаниях. Цистэктомия кисты выполняется лапароскопическим доступом, через несколько микропроколов брюшной полости. Главное преимущество такого подхода — минимальная кровопотеря, низкий риск осложнений и быстрое восстановление после операции.
Робот-ассистированная РЦ у мужчин
Положение больного и локализация троакаров. Пациента укладывают в дорзальное литотомическое положение, руки располагают вдоль тела, нижние конечности разводят в стороны настолько, чтобы было возможно подвести робот. Пациента адекватно фиксируют к столу и устанавливают в положение Trendelenburg под 30-450 (рис. 1).
Рисунок 1. Положение больного на операционном столе
После индукции общей анестезии обрабатывают операционное поле, устанавливают назогастральный зонд и стерильный катетер Foley. Правильное расположение троакаров является очень важным для успешности операции. Мы использовали технику с 6 троакарами, порт для камеры располагали на 5 см выше пупка по срединной линии. После инсуффляции брюшной полости до 10-12 мм рт. ст. под контролем зрения устанавливали два роботических троакара по линии пупка справа и слева латеральнее прямых мышц живота. Левый порт устанавливается на 8 см, а правый — на 10-11 см от средней линии, что обеспечивает большее пространство для троакара ассистента. Третий из них устанавливается на 7-10 см латеральнее от левого порта и 5-7 см выше от гребня подвздошной кости. При выполнении интракорпоральной деривации мочи этот порт заменяют на 15 см троакар для сшивающего аппарата, что обеспечивает лучший угол для резекции тонкой кишки и формирования межкишечного анастомоза. Два ассистентских порта располагают с обеих сторон от правого роботического порта. Расположение троакаров приведено на рис. 2.
Рисунок 2. Положение троакаров
Задняя диссекция. В начале проводится мобилизация обоих мочеточников на протяжении нижней трети от зоны пересечения с подвздошными сосудами до МП. Ближе к юкставезикальному отделу мочеточника накладываются две клипсы Hem-o-lock, между ними он пересекается и часть его отправляется на патоморфологическое исследование (рис. 3).
Рисунок 3. Мобилизован левый мочеточник на протяжении нижней трети и клипирован
На проксимальную клипсу накладывается лигатура, которая облегчает дальнейшую манипуляцию при анастомозировании мочеточника с резервуаром. Затем выделяются семявыносящие протоки и семенные пузырьки, проводится мобилизация стенки МП позади пузырьков до фасции Denonvilliers, которая вскрывается, и дальнейшая диссекция выполняется между ней и прямой кишкой (рис. 4).
Рисунок 4. Задняя диссекция МП. А) Семенные пузырьки. Б) Прямая кишка.
Ретропростатическая диссекция должна проводиться кпереди от преректальной жировой клетчатки во избежание травмы прямой кишки. При несохранении нервно-сосудистых пучков семенные пузырьки оставляются неизменёнными на МП. В случае нервосберегающей РЦ они выделяются ближе к простате, тем самым избегая повреждения нервно-сосудистых пучков, которые располагаются латеральнее и близко к пузырькам.
Мобилизация МП и простаты с двух сторон. После отделения МП от прямой кишки проводится мобилизация МП с обеих сторон. Медиальные пупочные связки идентифицируются ближе к абдоминальному паховому кольцу. Брюшина пересекается латерально к связкам, распространяющимся на медиальные участки наружной подвздошной артерии и на Retzii пространство. Используя комбинацию острой и тупой диссекций пространство между латеральной поверхностью МП и боковой стенкой таза расширяется до достижения тазовой фасции (рис. 5).
Рисунок 5. Выделение мочевого пузыря по боковой поверхности до простаты
При этом не следует пересекать урахус и пупочные связки, чтобы МП не проваливался в операционное поле. Эндопельвикальная фасция затем вскрывается, выделяется латеральная поверхность простаты.
Клипирование и пересечение сосудов МП. Семявыносящие протоки пересекаются для открытия доступа медиальнее от наружных подвздошных сосудов, и продолжается латеральная диссекция. Используя четвёртую руку, МП отводят краниально. При достаточной ретракции латеральные ножки могут быть хорошо идентифицированы для пересечения с помощью LigaSure или клипирования клипсами Hem-o-lock. В начале выделяют и клипируют верхнюю пузырную артерию (рис. 6).
Рисунок 6. Клипирование пузырных сосудов
Далее проводят мобилизацию нижней пузырной и везикопростатических артерий. Выделение ножек МП заканчивается на верхне-латеральном участке простаты рядом с семенными пузырьками при сохранении нерво-сосудистых пучков. Они располагаются в задне-латеральной части простаты и легко выделяются на всем протяжении до апекса простаты. Нервосохраняющая диссекция при РЦ может быть выполнена по аналогичной методике, как при робот-ассистированной простатэктомии. Инцизия выполняется в перипростатической фасции и продолжается дистально к верхушке простаты. При этом нужно избегать термальной травмы или чрезмерной тракции нейро-сосудистых пучков. Далее выделяются сосудистые ножки простаты, которые рассекаются между клипсами Hem-o-lock. Эта техника эффективно сохраняет латеральную перипростатическую фасцию. У пациентов с низким уровнем простат-специфического антигена мы выполняли инфрафасциальную диссекцию, и в нашей серии РЦ у них не было рака простаты.
Мобилизация передней стенки МП и уретры. Урахус и медиальные пупочные связки коагулируются биполярным диссектором и пересекаются. Выделяются передняя стенка МП и простаты. Дорзальный венозный комплекс перевязывается и пересекается, проводится апикальная диссекция простаты и уретры на протяжении (рис. 7).
Рисунок 7. Мобилизация простаты и уретры
Далее удаляется катетер Foley и на уретру ближе к простате накладывается клипса Hem-o-lock для исключения попадания мочи или опухолевых клеток. Альтернативно подобная клипса может быть наложена на катетер Foley после подтягивания его баллона, который помогает в тракции МП с простатой (рис. 8).
Рисунок 8. После отсечения уретры, на катетер Foley наложена клипса
Освобождённый препарат помещается в эндомешок. Малый таз промывается раствором антисептика и производится гемостаз путём коагуляции или прошивания кровоточащих сосудов. После установления дренажа препарат извлекается через расширенную рану одного из портов.
Почему нужна операция
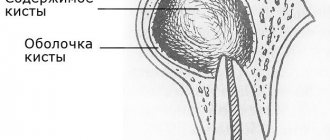
Киста яичника — это новообразование в виде полости, заполненной жидкостью. Она не считается опухолью, поскольку в данном случае задействованы совершенно иные механизмы формирования. Небольшие кисты практически ничем себя не обнаруживают и не доставляют беспокойства, но по мере роста образования, или множественном поражении яичника (поликистоз) функции органа нарушаются, что проявляется:
- сбоями менструального цикла;
- систематическими болями внизу живота;
- изменением характера менструации;
- отсутствием овуляции в пораженном яичнике, и соответственно вероятностью бесплодия;
- межменструальными кровотечениями.
Метод лечения зависит от результатов обследования и показаний. Если киста не имеет склонности к быстрому росту и не оказывает давления на близлежащие органы, ее лечат медикаментозно. При множественном поражении яичников, быстром росте кисты, выраженных клинических проявлениях, нефункциональном типе кисты — единственным результативным методом лечения, является хирургическое вмешательство.
Стоимость лапароскопической цистэктомии
Цены, указанные в прайс листе, могут отличаться от действительных. Пожалуйста, уточняйте актуальную стоимость по телефону +7 495 104 8605 (круглосуточно) или в клинике GMS Hospital по адресу: г. Москва, ул. Каланчёвская, 45.
| Название | Цена |
| Лапароскопическая холецистэктомия | 268 800 руб. |
| Лапароскопическая холецистэктомия при деструктивном холецистите | 295 680 руб. |
| Лапароскопическая холецистэктомия при деструктивном холецистите с перитонитом | 322 560 руб. |
| Лапароскопическая холецистэктомия с холедохотомией и дренированием общего желчного протока | 349 440 руб. |
| Овариальная цистэктомия (резекция яичников) (при лапаротомии) | 99 995 руб. |
| Овариальная цистэктомия (резекция яичников), двухсторонняя (при лапароскопии) | 145 397 руб. |
| Овариальная цистэктомия (резекция яичников), односторонняя (при лапароскопии) | 131 397 руб. |
Уважаемые клиенты! Каждый случай индивидуален и конечную стоимость Вашего лечения можно узнать, только после очного визита к врачу GMS Hospital. Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на годовую медицинскую программу или внести депозит и получать услуги со скидкой. В выходные и праздничные дни клиника оставляет за собой право взимать доплату согласно действующего прейскуранта. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.
Западные стандарты лечения (evidence-based medicine)
Непрерывное повышение квалификации персонала
Регулярное взаимодействие с ведущими российскими и зарубежными медицинскими учреждениями
Современное медицинское оборудование и передовые методики диагностики и лечения
Единый стандарт обслуживания
Мы работаем круглосуточно 24 / 7 / 365
Запись на прием С радостью ответим на любые вопросы Координатор Оксана
Обсуждение
Робот-ассистированная РЦ постепенно занимает своё место в оперативном лечении больных с мышечно-инвазийным РМП. Робот-ассистированный доступ позволяет снизить количество интра- и послеоперационных осложнений, в первую очередь уменьшить объём кровопотери, сократить сроки госпитализации и реабилитации пациентов 5, 8, 10, 11. Сложность РЦ усугубляется коморбидностью пациентов, которые часто являются пожилыми. РЦ является длительным вмешательством, включающим три определяющих этапа: удаление МП, тазовая лимфодиссекция и деривация мочи 4, 6, 8. В начале освоения методики робот-ассистированной РЦ мы стремились сравнительно упростить операцию, разбив каждый этап на небольшие шаги. При их выполнении старались соблюдать определённую очерёдность выполнения, то есть к каждому последующему этапу переходили после завершения предыдущего. При данном структурированном подходе существуют несколько основных преимуществ. Во-первых, упрощается техника РЦ и улучшаются её результаты. Работая в одной определённой области, прежде чем перейти к следующему шагу, внимание хирурга сосредоточивалось на единственной на тот момент задаче. Важным является достижение адекватного гемостаза на всех этапах РЦ, что обеспечивает хорошую визуализацию и снижает объём кровопотери. Даже на основании своего первоначального опыта мы убедились, что систематический подход при выполнении РЦ позволял сократить время операции. Во-вторых, на наш взгляд, подробным описанием индивидуальных шагов операции легко учить молодых специалистов и проводить адекватное мониторирование обучения.
Открытая РЦ с расширенной лимфодиссекцией остаётся золотым стандартом лечения РМП, обеспечивающий отличный местный контроль опухоли с 50- 70 % пятилетнего раково-специфической выживаемостью 13-16. Роль роботической хирургии в лечении РМП продолжает развиваться с нарастающей популярностью и поддерживается хорошими ближайшими или среднесрочными результатами 10, 12, 17. В первую очередь РЦ выполняется по поводу онкологического заболевания, и поэтому об эффективности любого доступа будут судить на основании отдалённых результатов выживаемости. Робот-ассистированная РЦ в некоторых клиниках выполняется уже более 15 лет, данные робот-ассистированной РЦ с анализом по Kaplan-Meier опубликовали на 36 и 60 месяцы, сравнимыми с сериями после открытой РЦ 5, 8, 11. Так, по данным Collins J.W. et al. 8 пятилетняя раково-специфическая выживаемость составила 67%.
РЦ при различных доступах ассоциируется с определённым количеством периоперативных осложнений и выраженной морбидностью 13-16. По данным различных авторов при открытой РЦ их количество колеблется от 49 % до 64 % 6, 10, 13-17. Осложнения высокой степени по Clavien-Dindo наблюдаются от 13 % до 40 %, а 90-дневная смертность — от 0 % до 4,5 % 13, 16. При робот-ассистированной РЦ также отмечается высокий уровень осложнений, но относительно меньшее количество, по сравнению с открытой РЦ 12, 18-20. Collins J.W. et al. 8 ранние осложнения (0-
30 дней) наблюдали у 54 (47,8 %), 3 степени по Clavien-Dindo — у 37 (32,7 %) пациентов. Поздние осложнения (более 30 дней) имели место у 30 (26,5 %), 3 степени
по Clavien-Dindo — у 20 (17,7 %), умер 1 (0,9 %) больной от эмболизации лёгочной артерии. Недавний метаанализ показал, что робот-ассистированная РЦ по сравнению с открытой РЦ ассоциируется с меньшим числом периоперативных осложнений, высоким количеством удалённых лимфоузлов, длительным временем операции, снижением объёма кровопотери и меньшим количеством гемотрансфузий, а также коротким периодом госпитализации 12. Дальнейшие проспективные исследования результатов робот-ассистированной РЦ с длительным сроком наблюдения позволят подтвердить данные этого анализа.
С какими показаниями обращаться
Показанием к проведению лапароскопической цистэктомии является:
- киста яичников небольших и средних размеров без признаков озлокачествления;
- эндометриоидная, дермоидная, муцинозная киста;
- склерополикистоз яичников;
- нагноение содержимого кисты;
- вероятность разрыва кисты или перекрута ее ножки.
На наличие кисты яичников могут указывать следующие симптомы:
- систематические боли внизу живота, усиливающиеся во время менструации;
- боль при половом акте;
- ощущение «распирания» внизу живота;
- нарушение мочеиспускания;
- расстройство месячного цикла.
Появление любого из вышеперечисленных признаков — серьезная причина для обращения к опытному гинекологу. Записаться на консультацию к специалисту можно по телефону или заполнив форму обратной связи на сайте.
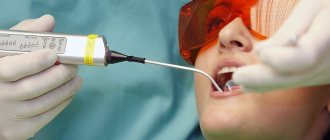
Визит к стоматологу без боли
Забудьте про стресс, вызванный неудачно сделанной анестезией, FDC использует безболезненные методики обезболивания.
QuickSleeper — электронная система, которая обеспечивает простое, быстрое и комфортное обезболивание.
VibraJect — специальная насадка. Является эффективным способом снижения болевых ощущений и тревожности во время проведения местной анестезии. Все это позволяет снизить стресс пациентов от болезненных инъекций и неприятных посещений.
Подробнее про безболезненную анестезию с QuickSleeper
Подготовка, диагностика
Для постановки точного диагноза и определения оптимальной терапевтической схемы, пациентке назначают комплексное обследование, включающее:
- консультацию и осмотр гинеколога (влагалищный, в зеркалах);
- мазки из шейки матки и влагалища;
- УЗИ матки и придатков;
- КТ, МРТ;
- анализы на онкомаркеры (СА-125).
Лапароскопическая цистэктомия проводится при наличии следующих условий — в брюшной полости нет жидкости, онкомаркеры в крови не превышают допустимую норму, а кистозное новообразование обладает однородной структурой с гладкой поверхностью, четкими контурами и без посторонних включений.
Второй этап дооперационной подготовки предусматривает стандартный комплекс обследований:
- анализы крови (на свертываемость, инфекционную группу, общий, биохимию) и мочи.
- электрокардиограмма.
- рентгенография грудной клетки.
- консультация терапевта и анестезиолога.
Следует рассказать врачу о всех принимаемых лекарственных средствах, включая БАДы, имеющихся заболеваниях, перенесенных вмешательствах, наличии медикаментозной аллергии и других важных фактах, касающихся здоровья.
Противопоказания
Цистэктомия противопоказана при непереносимости анестезии и тяжелых сопутствующих заболеваниях сердца, печени, почек, легких, крови, сахарном диабете, истощении, системных инфекциях. Кроме этого, частичную цистэктомию не проводят, если недопустимо уменьшение рабочего объема мочевого пузыря при раке 0 степени, а также в случаях, когда опухоль находится возле места соединения мочеточников и мочеиспускательного канала с мочевым пузырем (нет технической возможности обеспечить функцию мочевыведения).
Как проводится операция
Лапароскопическая цистэктомия проводится под общим наркозом. Операция предполагает несколько последовательных этапов:
- хирург через 3 микропрокола вводит в брюшную полость эндоскопические инструменты, оснащенные мощной оптикой.
- для улучшения обзора операционного поля брюшную полость заполняют углекислым газом.
- врач зажимом захватывает и жестко фиксирует яичник и его связку, после чего приступает к непосредственному вылущиванию кисты.
- специальными ножницами или крючком оболочка новообразования разрезается по периметру. Если киста больше 8 см в диаметре, сначала проводится аспирация ее содержимого и лишь после этого, хирург вылущивает образование и ушивает разрез.
Удаленные ткани и аспирированный биоматериал отправляют на гистологический анализ. Вмешательство может продолжаться 30–50 минут, далее пациентку переводят в стационар, где она сутки находится под наблюдением медперсонала.
У вас есть вопросы? С радостью ответим на любые вопросы Координатор Татьяна
Материалы и методы
На базе кафедры урологии Северо-Западного ГМУ имени И.И. Мечникова в центре урологии с робот-ассистированной хирургией Мариинской больницы с июня по ноябрь 2021 г. робот-ассистированная РЦ с интракорпоральной ортотопической цистопластикой выполнена 10 пациентам (8 мужчин, 2 женщины), возраст — 64-76 лет. Индекс массы тела — 25,6±4,5 кг/м2. Предоперационное обследование включало ультразвуковое исследование (УЗИ) и спиральную компьютерную томографию (СКТ) органов брюшной полости и малого таза, СКТ лёгких, лабораторные исследования. Сканирование костей выполняли у больных с болями в костях или высокой концентрацией щелочной фосфатазы в сыворотке крови. Перед операцией всем пациентам выполняли уретроцистоскопию, которая позволяла уточнить размеры и локализацию опухоли мочевого пузыря, исключить её наличие в шейке мочевого пузыря (МП) и простатическом отделе уретры, провести биопсию для гистологической верификации.
Особенности реабилитационного периода
Поскольку риск постоперационных осложнений наиболее высок в первые 2 дня после вмешательства, это время рекомендуется оставаться в стационаре. В течение первых нескольких дней, отмечаются незначительные спастические боли внизу живота, которые легко купируются обычными анальгетиками. Во избежание осложнений, назначается короткий курс антибактериальной и противовоспалительной терапии.
В течение месяца после вмешательства, нужно придерживаться следующих рекомендаций:
- ограничить физнагрузки до умеренных — исключить активные виды спорта, поднятие тяжестей, но полностью ограничивать подвижность нельзя;
- соблюдать половой покой;
- не посещать баню, сауну, солярий, бассейн;
- пить достаточно жидкости, соблюдать богатую витаминами и клетчаткой диету (исключить из рациона продукты, провоцирующие метеоризм и запорам).
Чтобы восстановление прошло как можно быстрее, могут назначаться физиотерапевтические процедуры и другие методики из арсенала реабилитационной медицины. На полное восстановление организма после удаления кисты яичника, требуется 2,5–3 месяца, после чего необходимо прийти к врачу на контрольный осмотр и УЗИ. По окончании реабилитационного периода, можно планировать беременность.
Задать все интересующие вопросы, касающиеся лечения кисты яичника можно придя на консультацию к гинекологу. Прием врача в GMS Hospital проводится по предварительной записи — по телефону или онлайн.
Результаты
Робот-ассистированная РЦ с кишечной деривацией мочи успешно выполнена 10 больным. В данной работе мы рассматривали технику только самой РЦ. Конверсии в открытое вмешательство не было. Время РЦ (от установки троакаров до удаления МП) — от 100 до 240 мин, среднее время — 120 мин. Объём кровопотери — от 250 до 800 мл (средний 370 мл), и, в основном, кровопотеря отмечалась на этапе мобилизации простаты и дорзального венозного комплекса, его прошивании и пересечении. Гемотрансфузия проводилась 3 больным. Послеоперационные осложнения были связаны с деривацией мочи, поэтому в этой работе мы их не рассматривали. При патоморфологическом исследовании рТ2 стадия выявлена у 6, рТ3 — у 4 пациентов. У 3 больных также выявлена аденокарцинома простаты. Удалённые лимфоузлы были негативными у всех пациентов.