Профилактика пародонтита
Зачем нужно чистить зубы?
Чтобы удалить налет и зубной камень и предотвратить различные заболевания дёсен.
Ежедневно на поверхности зубов образуется липкая пленка, состоящая из бактерий, которые скапливаются в труднодоступных местах, особенно между зубами и на границе с десной. Это может привести к различным заболеваниям зубов, таких как кариес и пародонтит.
Зубной налет и зубной камень. В чем разница?
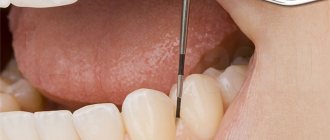
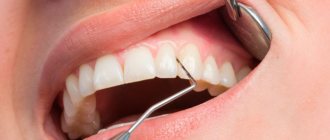
Бактериальный налёт взаимодействует с минералами, содержащимися в слюне, и постепенно отвердевает. Так образуется зубной камень. Удалить его можно только при профессиональной гигиенической чистке зубов, которую проводит врач-гигиенист.
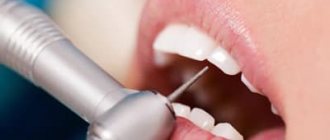
Профессиональная гигиеническая чистка состоит из нескольких этапов:
- окрашивание налета и индивидуальная консультация по гигиене;
- удаление налета и зубного камня с поверхности зубов, чистка пародонтальных карманов и межзубных промежутков с помощью ультразвукового скейлера;
- восстановление естественного цвета эмали и отбеливания методом Airflow.
- полировка поверхностей зубов;
- фторирование.
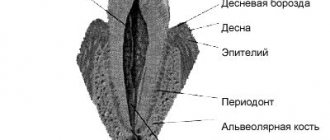
Как выглядят здоровые дёсны?
Здоровые дёсны — бледно-розового цвета, крепкие и плотные. Плотно прилегают к шейкам зубов. При чистке зубов здоровые десна не кровоточат.
На чем держатся зубы?
Каждый зуб имеет верхнюю (коронковую) часть и один или несколько корней, уходящих в кость челюсти, в так называемый опорно-удерживающий аппарат — периодонт.
Как возникает пародонтит?
Если долгое время не счищать налет с зубов, то в процессе жизнедеятельности бактерии вырабатывают токсины, вызывающие воспаление десен. Это начальная стадия воспаления называется гингивит.
Здоровый зуб
Гингивит
Пародонтит
Какие симптомы пародонтита?
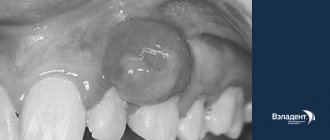
Воспаленные и кровоточащие десна, неприятный привкус во рту, образование патологических пародонтальных карманов, запах изо рта, постепенно прогрессирующая подвижность зубов.
Как развивается воспаление?
Когда бактериальный налет разрастается и с поверхности зуба проникает в зубодесневую бороздку (небольшое углубление между зубом и десной), воспаляются более глубокие слои периодонта. Образуются патологические пародонтальные карманы. В результате в воспалительный процесс вовлекается костная ткань, что приводит к её разрушению (резорбции). Чем обширнее разрушение костной ткани, тем сильнее подвижность зубов, и в периодонтальных карманах может возникнуть гнойное воспаление (абсцесс). Иногда десна на разрушенном костном гребне опускается, обнажая корни зубов.
Какая ежедневная профилактика пародонтита?
В домашних условиях нужно стараться удалять налет с зубов на 100%. Большинство людей даже не представляют себе, насколько сложно удалить налет между зубами и, особенно на границе между зубом и десной. Многие, когда чистят зубы, пропускают одно и тоже место. Именно в таких «мертвых» зонах, как правило, и возникает воспаление. Чтобы этого избежать, врач-гигиенист проводит тест, определяющий с помощью индикатора места, где после чистки зубной щеткой остается налет. Под руководством врача Вы сможете овладеть эффективной техникой ухода за зубами.
Несвоевременное обращение к врачу ведёт к потере зубов! Правильная гигиена полости рта – это свежесть Вашего дыхания, здоровье десен и зубов! Помните, что своевременная профилактика стоматологических заболеваний избавит Вас от дорогостоящего лечения.
Генерализованный пародонтит (ГП) в настоящее время занимает ведущее место среди заболеваний пародонта среди населения всех возрастных групп.
По данным Всемирной организации здравоохранения, максимальный уровень распространенности заболеваний тканей пародонта, в том числе ГП, приходится на возрастную категорию 35-44 года.
Согласно некоторым исследованиям, от 65% до 95% наиболее трудоспособной категории населения в разных странах мира страдает заболеваниями пародонта.
Значительная доля этих больных в итоге потребует хирургического лечения с применением различных остеопластических материалов для восстановления костной ткани.
Возникновение функциональных нарушений зубочелюстной системы как следствие поражения ГП регистрируются в 4-5 раз чаще, чем при осложнениях кариеса.
Несвоевременное обращение и неэффективное симптоматическое лечение генерализованного пародонтита почти в 50% проценте клинических случаев приводят к ранней потере групп зубов у работоспособных пациентов относительно молодого возраста.
Осложнения ГП требуют значительных финансовых затрат и квалифицированной стоматологической помощи для полноценного восстановления жевательной функции.
Отсутствие тенденции к сокращению заболеваемости ГП в России и постсоветских республиках диктует необходимость поиска новых способов профилактики, ранней диагностики и эффективного лечения.
Важнейшими критериями успешного лечения пародонтита являются устранение костных карманов, проявлений воспалительного процесса в пародонте и травматической окклюзии с достижением длительной стойкой ремиссии.
Наиболее эффективным способом достижения перечисленных целей является использование хирургических методов лечения при помощи современных остеопластических материалов, а также комплексное применение дополнительных консервативных методов.
По данным зарубежных исследований, окислительно-восстановительное равновесие ротовой и десневой жидкости играет ключевую роль в лечении пародонтита в контексте поддержания активности естественных биохимических реакций и уменьшения проявлений метаболического ацидоза в тканях пародонта.
Для хирургического лечения генерализованного пародонтита применяются различные разновидности гингивэктомии, кюретажа, а также многочисленные лоскутные техники. Залогом успеха является правильный выбор техник и материалов.
Характеристика остеопластических материалов для лечения пародонтита
Развитие хирургического лечения ГП берет свое начало с резекционной техники оперативных вмешательств на пародонте. Она предполагала обязательное нивелирование костной ткани в участках костных карманов с иссечением мягкотканной составляющей пародонтальных карманов. Это приводило к чрезмерной послеоперационной рецессии десен.
Благодаря прогрессу хирургической пародонтологии и появлению более современных оперативных методик вмешательства исчезла необходимость в механическом удалении пораженной костной ткани. Улучшение клинических результатов достигалось за счет более щадящей санации пародонтальных карманов и обеспечения более эффективной репаративной регенерации костной ткани в этих участках.
В первой половине ХХ века знаменитыми учеными Видманом, Нейманом и Цешинским был предложен совершенно новый хирургический подход.
Он предусматривал выполнение лоскутных операций с определенным типом разрезов и отслоением слизисто-надкостных лоскутов для доступа к внутрикостным карманам и адекватного удаления грануляционной ткани, поддесневых зубных отложений и многослойного вросшего эпителия.
Осложнения хирургического лечения пародонтита были серьезными:
- Множественные рецессии десны
- Неприемлемые эстетические дефекты
- Гиперчувствительность зубов
Из-за многочисленных осложнений, особенно на участках фронтальной группы зубов, исследователи почти сразу начали работы над глубокой модификацией новой техники и поиском принципиально новых решений проблемы ГП.
Среди них появились модифицированный лоскут Видмана, коронально и латерально смещенный лоскут, расщепленный лоскут, лоскут без смещения и другие.
Несмотря на явный прогресс, за счет распространения остеопластических материалов и мембран резекционный подход начал вытесняться регенеративной концепцией лечения. Появилась методика направленной регенерации тканей пародонта
(СРТ).
Материалы для восстановления тканей пародонта классифицируют по происхождению:
- Аутогенные
- Аллогенные
- Ксеногенные
- Аллопластические
Аллопластические материалы, в свою очередь, могут претерпевать полную или частичную резорбцию либо оставаться в участке дефекта нерезорбированными.
Классификация в зависимости от выраженности остеогенного потенциала:
- Остеоиндуктивные
- Остеокондуктивные
- Остеонейтральные
Некоторые авторы выделяют в отдельную группу материалы, которые используются для направленной костной и тканевой регенерации. Костные аутотрансплантаты внутри- или внеротового происхождения относятся к остеоиндуктивным материалам.
Согласно концепции Бойна (1973), оптимальный остеопластический материал для парадонтологических целей должен отвечать следующим критериям:
- Доступность в необходимых количествах
- Способствование реваскуляризации участка дефекта
- Высокий остеоиндуктивный потенциал
- Остеокондуктивные свойства
Кроме того, идеальный материал не должен препятствовать образованию новой костной ткани, а для его получения пациент не должен подвергаться дополнительным болезненным манипуляциям (исключает аутотрансплантаты).
Коэн и соавторы в 2011 году выдвинули дополнительные требования к остеопластическим материалам для парадонтологических целей:
- Отсутствие антигенных свойств
- Стойкость к воздействию микроорганизмов
- Предотвращение резорбции корня зуба
- Механическая прочность и эластичность
- Адаптация к трехмерной структуре костного кармана
- Стимуляция образования нового прикрепления
- Полноценный остеогенез и цементогенез
- Формирование функциональной периодонтальной связки
- Предотвращение апикальной миграции эпителия
Аутогенная костная ткань
в виде костных аутотрансплантатов (внутри- и внеротового происхождения) в наибольшей степени отвечает этим требованиям. В настоящее время она остается золотым стандартом для хирургического лечения пародонтита.
Аутогенную костную ткань ранее применяли как остеопластический материал, характеризующийся рядом положительных свойств. Она бывает внутриротового (костные экзостозы, беззубые участки челюсти, горб верхней челюсти) или внеротового (проксимальный эпифиз большеберцовой кости) происхождения.
Аутокость использовали путем смешивания костных опилок с кровью пациента в стерильной емкости, получая смесь для заполнения костных карманов. Однако такой продукт имел очень неприятную склонность к микробной контаминации и дальнейшей секвестрации.
Целесообразность клинического применения аутокости в регенеративной пародонтологии была подтверждена многочисленными гистологическими исследованиями. Они подтвердили способность аутогенного остеопластического материала образовывать новое соединительнотканное прикрепление.
Тем не менее, учитывая всегда ограниченное количество донорской аутокости, особенно из внутриротовых источников, а также необходимость выполнения болезненного хирургического вмешательства, ее применение было ограничено.
По мнению Dumitrescu, приведенные выше особенности следует учитывать при планировании пародонтологического лечения в случаях множественных глубоких костных карманов. Это ограничивает широкое применение аутокости и требует привлечения квалифицированного специалиста высокого профиля для вмешательства.
Поэтому в дальнейшем был разработан целый ряд альтернативных материалов для хирургического лечения генерализованного пародонтита. Среди них были аллогенные материалы, гидроксиапатит (ГАП), факторы роста в комбинации с ГАП.
Однако наличие антигенных свойств, слабый остеоиндуктивный эффект, необходимость создания специфических условий забора и консервации материала, а также невозможность стандартизации по остеогенному потенциалу усложняют их применение.
При использовании ксеногенных остеопластических материалов
для лечения пародонтита специальная обработка в значительной мере устраняет антигенные эффекты. Однако наличие проблемы антигенной несовместимости при ксеноимплантации, наряду с иммунологической несовместимостью, сохраняет угрозу отторжения материала.
Тем не менее, несмотря на положительные свойства ксеногенных остеопластических материалов и их широкое практическое применение, проблема потенциального переноса прионов даже после тщательной химической обработки не решена.
Альтернативой для пародонтологии стало использование неорганических и органических синтетических материалов
. Среди них заслуживают внимания:
- Синтетический гидроксиапатит
- Альфа- и бета-трикальцийфосфат
- Органические синтетические полимеры
- Биоактивное стекло
- Сульфат кальция
- Карбонат кальция
- Биокерамика
Также приобрели определенное клиническое значение различные комбинации этих продуктов с другими остеопластическими материалами.
Среди недостатков биокерамических материалов для лечения ГП отмечают их способность трансформироваться в процессе приготовления в твердые и неэластичные массы, которые не способствуют быстрой интеграции с окружающей костной тканью.
Использование коллагена в хирургической пародонтологии является популярным во многих странах мира. Предложены комбинации высокоочищенного коллагена с сульфатированными гликозаминогликанами (сГАГ), гиалуроновой кислотой, гидроксиапатитом и трикальцийфосфатом, аутотрансплантатами.
Мельхер в 1976 году сформулировал концепцию направленной регенерации тканей.
Данные гистологических исследований продемонстрировали успешное образование нового соединительнотканного прикрепления у человека в результате использования данной методики, что впервые было показано еще в 1982 году.
Концепция СТР открыла впечатляющие возможности клинического применения различных типов мембран
— резорбируемых и нерезобируемых. Но наличие технических сложностей, включая возникновение экспозиции (резорбируемые мембраны) и необходимость привлечения квалифицированного хирурга для предупреждения осложнений в ходе вмешательства на пародонте, связаны с ухудшением их результатов.
Использование аутологичной надкостницы
в пародонтологической практике является актуальным способом благодаря высокой биологической совместимости.
Наличие в надкостнице фибробластов обеспечивает прикрепление различных типов недифференцированных клеток к мягкой ткани и внутреннему камбиальному участку, который содержит мезенхимальные и остеопрогениторные клетки.
Периостальные клетки продуцируют под специфическим влиянием межклеточный матрикс с последующим формированием мембранной структуры, которая принимает участие в формировании полноценной костной ткани.
Использование аутологичной надкостницы является эффективным способом при лечении пародонтальных фуркационных дефектов костных карманов и рецессии десен.
Необходимость дополнительного хирургического вмешательства для забора материала ограничивает использование метода. Поэтому Saimbi с соавторами в 2014 году предложили новую технику трансплантации аутологичной надкостницы из слизисто-надкостничного (полнослойного) лоскута.
Учитывая особенности использования каждого из материалов для СТР, поиск наиболее универсального варианта для регенерации пародонта — это один из наиболее актуальных вопросов современной регенеративной пародонтологии в России и в мире.
По мнению зарубежных авторов, целью лечения генерализованного пародонтита и лечения пародонтальных дефектов любого типа является достижение прогнозируемой регенерации потерянной ткани пародонта.
Выбор метода хирургического лечения пародонтита
Персонализированное комплексное лечение пародонтита с применением терапевтических, хирургических, ортодонтических и физиотерапевтических методов является эффективным путем достижения долговременной ремиссии.
В 1980-х годах исследования продемонстрировали формирование нового соединительнотканного прикрепления благодаря концепции направленной тканевой регенерации. Экспериментальные исследования Karring позволили определить роль эпителия ротовой полости, альвеолярной кости, периодонтальной связки и соединительной ткани десны в регенерации пародонтальных тканей.
Авторы показали, что в образовании нового цемента на поверхности корня принимают участие именно клетки периодонтальной связки и цемента корня. Это сыграло важную роль в дальнейшей разработке терапевтических подходов и хирургических техник.
Многочисленными авторами был сделан вывод о том, что успешное лечение пародонтита с уменьшением глубины костных карманов возможно при условии проведения комплексного лечения
, совмещающего меры профессиональной гигиены ротовой полости, нехирургического и хирургического характера.
В настоящее время большое внимание уделяется современным методикам проведения консервативной терапии ГП, которая предлагает отсрочивание хирургических вмешательств на пародонте. Это объясняется внедрением новых методик и протоколов ведения пациентов с применением современных приборов и лекарственных препаратов, расширяющих возможности консервативного лечения пародонтита.
Современные технологии позволяют влиять на хронический воспалительный процесс пародонтальных тканей и их окислительно-восстановительное состояние, способствуя достижению оптимальных клинических результатов до операции.
Анализируя данные проведенных за три десятилетия исследований, Cortellini и соавторы показали, что регулярный ультразвуковой скейлинг
и сглаживание корневых поверхностей при глубине пародонтальных карманов 4-6 миллиметров обеспечивает уменьшение глубины в среднем на 1,3 мм с увеличением уровня клинического прикрепления на 0,55 мм.
При глубине пародонтального кармана от 7 миллиметров уменьшение глубины достигается в пределах 2,15 мм с увеличением показателя клинического прикрепления на 1,2 мм.
По данным других авторов, для оценки эффективности консервативной фазы лечения генерализованного пародонтита перед переходом к хирургической фазе потребуется 4-8 недель. Это оптимальный срок.
Badersten и коллеги указывают, что уменьшение глубины ПК может продолжаться до 9 месяцев (!), поэтому раннее зондирование и оценка уменьшения глубины карманов через 8 недель после лечения может дать ненадежную информацию, ускоряя переход к хирургической фазе лечения пародонтита.
Но по мнению других авторов, переход к хирургической фазе лечения ГП, особенно при наличии множественных глубоких пародонтальных карманов, следует начинать при условии отсутствия улучшения пародонтологического статуса после консервативной терапии.
Несмотря на существование общепринятых классических хирургических техник, вопрос выбора оптимальной методики с использованием дополнительных методов остается плохо изученным и требует проведения дальнейших клинических исследований.
Schwarz и коллеги отмечают, что процент пациентов с болевыми ощущениями после хирургического пародонтологического лечения составляет 20-40%, что отрицательно сказывается на результативности лечения ГП и дальнейшей кооперации.
Данный факт требует разработки и модификации хирургических вмешательств, направленных на минимизацию болевого синдрома у больных.
Многие зарубежные авторы сравнивали разные группы хирургических методик
вмешательств на пародонте и показатели глубины ПК, уровня увеличенного клинического прикрепления и других показателей. Среди основных сопоставляемых методик лечения:
- Резекционная хирургия
- Модифицированный лоскут Видмана
- Сублингвальный кюретаж
- Скейлинг со сглаживанием корневых поверхностей
Обобщая публикации Pihlstrom, Silvestri, Ramfjord и других исследований, можно сделать вывод, что при глубине пародонтального кармана до 6 мм
ультразвуковой скейлинг и сглаживание корневых поверхностей является наиболее эффективной процедурой.
При глубине пародонтального кармана от 7 мм
уменьшение глубины после хирургического вмешательства по методике модифицированного лоскута Видмана составляло в среднем 4,8 мм, а уровень клинического прикрепления 3,3 мм.
Исследования Serino и Linghe показали, что максимального изменения показателя потери клинического прикрепления можно достичь, предотвратив проведение этапа реконтурирования костной ткани в участке глубоких десневых карманов с плотным зашиванием пародонтальной раны.
Другие авторы получили подобные результаты и сделали вывод, что при глубине ПК от 6 мм необходимо выполнение лоскутных операций после предварительного скейлинга со сглаживанием поверхности корней, что уменьшает глубину ПК и увеличивает уровень прикрепления в максимальной степени.
Исследования Reddy показали, что деэпителизация лоскута является необходимым этапом в ходе проведения лоскутных операций и влияет на показатели пародонтологического статуса при лечении по методике модифицированного лоскута Видмана.
Ramfjord и Reddy сравнивали клиническую эффективность при использовании коронально смещенного лоскута и модифицированного лоскута Видмана, получив уменьшение потери прикрепления после операции по типу модифицированного лоскута.
Однако многочисленные работы Bosshardt и других ученых доказывают отсутствие клинически значимого улучшения показателей уменьшения глубины ПК и уменьшения потери клинического прикрепления при использовании таких методик.
Исследования Zamet и соавторов показали, что коронально смещенный лоскут является более эффективной хирургической техникой в плане уменьшения глубины пародонтального кармана по сравнению с модифицированным лоскутом Видмана. Однако техника не способствует улучшению уровня потери клинического прикрепления.
Ben-Yehouda и соавторы продемонстрировали незначительное преимущество эффективности методики коронально смещенного лоскута в плане уменьшения глубины ПК по сравнению с модифицированным лоскутом Видмана.
Результаты шестилетнего исследования Axellson указывают на эффективность и важность обеспечения регулярной поддерживающей терапии после хирургической фазы лечения ГП.
Гистологические исследования Bosshardt и Salaria продемонстрировали, что, несмотря на существующие хирургические методики пародонтологического лечения, последствием их может стать формирование широкой зоны вросшего эпителия с рецессией тканей и потерей нижележащей костной ткани. При этом скорость миграции эпителиальных клеток в пародонтальную рану превышает скорость миграции клеток связки.
Эти
и другие перечисленныемоменты важно учитывать при выборе метода хирургического лечения ГП. Поиск новых и оптимизация старых хирургических методик наряду сразработкойсовременныхостеопластическихматериаловдля лечения пародонтита являются актуальными проблемами пародонтологии.
Результаты пародонтологического лечения
Врачи французской стоматологической клиники помогут Вам избавиться от всех перечисленных симптомов, а также сохранить собственные зубы на месте. Самыми распространёнными заболеваниями пародонта являются гингивит и пародонтит. Пародонтит, например, если его сильно запустить может привести к выпадению зуба или нескольких зубов (а сначала они будут сильно шататься).
В совсем тяжелых (запущенных) случаях возможна даже интоксикация организма, разрушение и деградация костной ткани. Современные методы диагностики, профилактики и лечения заболеваний пародонта, применяемые в нашем центре, а также хорошее знание самой пародонтологии нашими стоматологами, специалистами из Франции, позволяет избегать всех вышеперечисленных опасностей.
Мы обещаем, что пародонтологическое лечение в FDC
займет минимум времени, будет проведено совершенно безболезненно и точно принесет наилучший результат.
Показания и противопоказания
Необходимость вмешательства определяется тяжестью изменений, которым подвергся пародонт в ходе развития патологии. Перечень показаний включает следующие ситуации:
- Углубленность костных карманов превышает 5 мм;
- Диагностирован значительный рост грануляций;
- Межзубные тканевые участки подвержены деформированию;
- Имеются абсцессы или гнойные воспаления;
- Выявлены патологии формирования и положения тканей;
- Сохранение промежутка между десной и зубом после проведения чистки;
- Консервативные методики лечения не дают желаемого эффекта.
Противопоказания, ограничивающие возможность лечения, дифференцируются на следующие категории:
- Абсолютные – исключают возможность проведения операции. К числу подобных факторов относятся онкологические и тяжелые хронические заболевания;
- Относительные – вирусные патологии, воспалительные процессы и локальные дефекты челюстного ряда, после устранения которых допускается вмешательство хирурга.
Хирургическое лечение болезней пародонта проводится только после диагностики, составления клинической картины и оценки общего состояния здоровья пациента.
Куда обращаться?
Современные методики лечения, применяемые в клинике ЦЭЛТ, позволяют существенно замедлить развитие заболевания, а нередко и приостановить его на длительный период. Наши специалисты рекомендуют прохождение регулярных осмотров у стоматолога, которые позволяют выявить заболевание на ранней стадии, но даже в случае, если заболевание запущено, мы сделаем всё для того, чтобы его приостановить.
Хирургические методы лечения пародонтита подбираются нашими специалистами на основе проведённых диагностических исследований и осмотра пациента. Наш специалист разъяснит вам сложившуюся ситуацию и расскажет о тех методах лечения, которые будут оптимальны в вашем случае. Он предоставит полную информацию об их преимуществах и недостатках, рассчитает стоимость лечения и ответит на любые интересующие вас вопросы.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Подготовка и этапы лечения
Амбулаторное проведение операций требует соблюдения антисептических норм и предусматривает использование локальной анестезии. Продолжительность составляет не более двух часов. Операции достаточно хорошо переносятся организмом пациента, допуская возможность возникновения непродолжительного легкого дискомфорта в первые часы после завершения процедуры.
Перечень предшествующих мероприятий включает в себя:
- Санацию и гигиеническую очистку полости рта;
- Применение медикаментозных препаратов, локализующих воспаление;
- Установку шин или ортопедических конструкций, фиксирующих подвижные единицы;
- Использование антибиотиков, усиливающих работу иммунной системы.
Для хорошей регенерации десны накладывается мягкая повязка. В послеоперационный период, при необходимости, также назначается курс антибиотиков и антисептических препаратов, способствующих восстановлению.