Клиника ортодонтии, гнатологии, эстетической стоматологии MY ORT предлагает лечение артрита височно-нижнечелюстного сустава. Данное заболевание относится к редким, но требует своевременного внимания специалиста для исключения серьезных осложнений.
Артрит ВНЧС, в зависимости от причин, разделяется на три вида:
- Инфекционная форма – следствие перенесенного заболевания или воспалительного процесса. Основные причины перенесенный туберкулез, сифилис, гонорея, болезни ревматологической природы.
- Дистрофическая форма появляется при постоянных сильных нагрузках на область сустава. Такие регулярные воздействия вызывают изменения тканей, становятся причиной болезни.
- Травматический артрит развивается на фоне сильного ушиба или травмы. Опасность такой формы заключается в том, что Пациент не сразу понимает о развитии проблемы. После ушиба наблюдается болевой синдром и отечность. Но именно эти симптомы говорят о развитии поражения области сустава, на что многие больные ошибочно не обращают внимания.
По способу проникновения инфекции в кровь артриты разделяются гематогенный, контактный, прямой. При гематогенном болезнетворные бактерии поступают в организм через кровь. При втором способе источником инфекционного поражения становятся воспалительные процессы в нижней челюсти, среднем ухе или слюнной железе. При своевременном лечении осложнения развиваются редко. Но при хронической форме или отсутствии терапии имеется высокий риск развития артрита. Прямой способ подразумевает травмы или осложнения, развиваемые после проведенных хирургических операций.
Характеристика заболевания
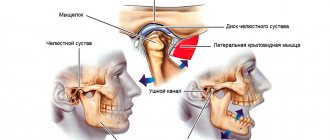
В медицине болезнь называют артритом височно-нижнечелюстного сустава (ВНЧС). При помощи этого сустава происходят все движения нижней челюсти.
Воспалительный процесс может протекать в острой или хронической форме. Основным признаком развития патологии является ограничение в движении нижней челюсти.
Подобная патология требует комплексного лечения и вмешательства специалистов различных профилей.
В зависимости от зоны локализации выделяют несколько форм артрита:
- болезнь нижнего или верхнего сустава;
- артроз верхнего сустава челюсти.
Артроз возникает при сильной деформации сустава. Поражение затрагивает обе области челюстного узла, хрящевая ткань разрушается. На первых этапах воспаляется суставная капсула, затем поражаются и хрящевые ткани.
Классификация
По результатам рентгенологического исследования, в соответствии с диагностированными изменениями, принято различать артроз двух типов:
- склерозирующий – изменения предполагают склеротические изменения костных поверхностей, сопровождаемые значительным сужением щели между головками костей;
- деформирующий – прослеживается значительная потеря фактурности и присущих форм костных тканей, а также значительное разрастание остеофитов.
В соответствии с происхождением, выделяют два типа патологии:
- первичный – образуется самостоятельно, без предшествующих заболеваний/поврждений, преимущественно у в период пожилого возраста;
- вторичный – имеет тесную связь с перенесенной травмой, воспалением или нарушением метаболических процессов.
Факторы риска
Основные причины:
- Травма. Причиной в таком случае может быть ушиб, удар, резкое открытие рта.
- Инфекция ЛОР-органов. Артрит верхнечелюстного сустава могут вызвать стрептококки, хламидии или туберкулез.
- Остеомиелит.
- Невылеченный кариес.
- Заболевания пародонта.
- Отит.
Помимо этого, следующие заболевания могут также повлиять на развитие артрита челюсти:
- Подагра.
- Системная красная волчанка.
- Сахарный диабет.
- Заболевания щитовидной железы.
- Ревматоидный и реактивный артрит.
Иногда воспаление может быть вызвано общим переохлаждением организма.
Профилактика
Профилактические мероприятия предполагают выполнение таких условий, как:
- соблюдение правильного и при этом максимально сбалансированного питания;
- оптимизация двигательной активности пациента;
- отказ от вредных привычек;
- обеспечение должного уровня гигиены полости рта;
- систематическое посещение профилактических медицинских осмотров.
Не затягивайте с лечением артроза челюстного сустава, ведь на первых стадиях заболевание поддается лечению, что позволяет говорить о полном восстановлении челюстной функциональности.
Как проявляется заболевание
- болевые ощущения в области челюсти, отдающие в другие части лица и усиливающиеся при открывании рта;
- ограничения в движении сустава;
- головокружение, озноб;
- общая слабость;
- повышение температуры тела (может быть свыше 38 градусов);
- проблемы со сном;
- щелчки челюсти;
- боль в суставе при пальпации;
- деформирование овала лица по причине того, что подбородок начинает уходить в сторону;
- проблемы со слухом.
Важно то, что при артрите сустава челюсти может начаться гнойное воспаление! В такой ситуации сустав краснеет, отекает и становится очень чувствительным. В зоне нижнечелюстного сустава нащупывается уплотнение. Кожа меняет свой цвет, нарушается речь, затрудняется процесс пережевывания пищи.
Травматическое воспаление
Первое, что требуется – обеспечить неподвижность пострадавшего сустава. Заниматься этим должен профессиональный травматолог. Челюсть пациента фиксируется пращевидной повязкой, снабженной специальной пластинкой, которая не дает челюстям сомкнуться. Это позволяет пострадавшему принимать пищу, пусть и только в жидком виде. Для предотвращения отекания рекомендованы холодовые компрессы; параллельно врач пропишет препараты, предотвращающие развитие и распространение воспалительных процессов. В большинстве случаев требуется и системный прием обезболивающих лекарств, поскольку травмы связаны с грубым нарушением целостности тканей, которое может привести к болевому шоку.
После спадания отечности к медикаментозным способам лечения добавится лечебная физкультура, призванная предотвратить срастание пораженного сустава в неподвижный конгломерат. Применяется и физиотерапия: УВЧ, электрофорез, диадинамотерапия, фонофорез с гидрокортизоном.
Вид патологии
Клиническая картина артрита зависит от формы, в которой протекает заболевание:
Острая форма.
Выражается отеком мягких тканей и сильной болью в области поражения. Как правило, острая форма является следствием какой-либо травмы.
Хроническая форма.
Такая форма проявляется ноющей болью и затрудненным открыванием челюсти, особенно по утрам.
Инфекционная форма.
Чаще всего является следствием перенесенной болезни (грипп, ОРВИ). Инфекционный артрит проявляется сильно выраженной болью, при которой рот открывается с трудом. Боль отдает в уши, виски и затылок.
Травматический вид.
Самая часто встречающаяся форма заболевания, возникающая на фоне травмы.
Специфический артрит.
Редкое заболевание. Как правило, возникает, как следствие сифилиса, туберкулеза или гонореи.
Гнойная форма.
Является последствием острого артрита в запущенной форме. В зоне нижнечелюстного сустава образуется уплотнение, может повыситься температура тела.
Ревматоидная форма.
Постоянные боли в области верхнечелюстного сустава. При такой форме клиническая картина может дополниться болью в коленном, тазобедренном или локтевом суставе.
В зависимости от того, что явилось причиной воспаления, различают следующие пути заражения:
- Гематогенный. Бактерии попадают к суставу вместе с кровью (сифилис, туберкулез, корь и т.д.).
- Контактный путь. Болезнь развивается из-за поражения отделов, расположенных вблизи верхнечелюстного сустава (отит, флегмона, абсцесс).
- Прямой путь. Развивается по причине прямого проникновения (ранение, перелом челюсти).
Выявить форму патологии можно только после осмотра и диагностического обследования.
Диагностика и методы лечения
Воспалительные процессы ВНЧС на ранних стадиях подлежат диагностике, но это требует своевременного обращения. Изначально очаг локализуется в капсуле, но по мере прогрессирования проблема распространяется на окружающие ткани. При отсутствии лечения подвижность сустава может быть вообще утеряна.
Диагностика производится при первичном обращении к стоматологу. Дополнительно могут потребоваться консультации травматолога, отоларинголога, инфекциониста и других специалистов. Базовыми методами выступают КТ, рентгенография, КЛКТ. При помощи рентгеновского исследования стоматолог получает возможность определить наличие артрита, расширения или сужения щели сустава. Также проводятся следующие типы обследований:
- методики Шюллера и Бордеса для бокового обследования пораженной области;
- обзорные рентгенограммы;
- послойная томография;
- зонография;
- контрастная артрография;
- магниторезонансная томография;
- диагностика ИФА (иммуноферментный анализ);
- исследование ПЦР.
Лечение начинается с анализа полученных данных, составления схемы терапии. Проводится иммобилизация челюсти, в течение 2-3 дней обеспечивается покой пораженного органа. При необходимости накладывается пращевидная повязка, шина или межзубная пластинка. Пациент должен соблюдать полужидкую диету, снимая напряжение с сустава. Схема терапии зависит от формы и степени поражения, обычно назначаются физиотерапия, миогимнастика.
При острой форме назначают инъекции антибиотиков, кортикостероидов, хондропротекторов. При гнойной форме показано хирургическое вмешательство, вскрытие полости, дренирование через наружный разрез. Хронический артрит требует использования методов физиотерапии, санации полости рта и носоглотки. В некоторых случаях показано протезирование зубов.
Возможные осложнения
Если проигнорировать симптомы воспаления челюстного сустава, лечение не начать вовремя (или заменить его самодеятельными действиями), то есть риск развития тяжелых осложнений.
При инфекционном происхождении артрита челюсти воспаление «само собой» не пройдет. Накапливающийся в процессе гной может привести к «расплавлению» составляющих сустава – хрящей, капсулы, связок. В результате дело может дойти до полного обездвиживания сочленения.
При гематогенном и контактном распространении микроорганизмов у пациента с челюстным артритом может развиться менингит. Это очень опасное заболевание, проявляющееся сильнейшими головными болями с подъемом температуры тела до опасных показателей (400С и выше), обмороками и светобоязнью. Непринятие срочных и профессиональных мер приводит к гибели человека.
Флегмона височной области. Так именуется воспаление, сопровождающееся гноеобразованием. Оно протекает в мягких тканях и требует немедленного хирургического вмешательства. Первопричиной флегмоны вполне может стать челюстной артрит, однако без дополнительных обстоятельств только он к заболеванию не приводит. Для развития флегмоны требуется еще и стойкое, длительное ослабление иммунитета, часто встречающееся у пожилых людей.
Воспаление челюстного сустава, оставшееся без надлежащего лечения, может грозить и сепсисом – проникновением в кровеносную систему гноеродных бактерий. По ней они транспортируются во все точки организма человека. Следствием становится массированный воспалительный процесс, проявляющийся слабостью, патологически избыточным потоотделением, учащением дыхания и сердцебиения, потерей сознания. Самый страшный исход заболевания – септический шок, в 50 % случаев заканчивающийся смертью больного.
Не стоит забывать и об анкилозе. Спайки, заполняющие суставную полость, делают сустав неподвижным; при двустороннем поражении это выливается в неспособность приоткрыть рот, при одностороннем – в перекошенность лица. От голода пациент, скорее всего, не умрет, хирурги и ревматологи сумеют вернуть больному хотя бы частичную подвижность челюсти. Но лечение будет очень долгим, болезненным и дорогим. А качество жизни пациента до конца хотя бы первого этапа лечения станет очень низким.
И, наконец, рецидивы. Неправильно подобранный курс лечения, несоблюдение врачебных предписаний, недостаточно продолжительная терапия могут снять или сгладить симптоматику. Но воспалительный очаг остается, и воспаление челюстного сустава вскоре начнется с новой силой.
Болезни любых суставов требуют раннего начала их лечения. И его курс должен назначать профессионал, способный правильно определить причину развития заболевания, учесть его выраженность и особенности физиологии пациента (возраст, наличие сопутствующих заболеваний, стойкость иммунной системы и многое другое).
Лечение артрита ВНЧС
При диагнозе артрит ВНЧС лечение связано с постоянным покоем пациента.
Острое течение заболевания лечится по следующему алгоритму:
- иммобилизация пораженного сустава (для этого используется разгрузочная пелота или межчелюстная лигатурная связка);
- далее врач подбирает и назначает курс приема антибиотиков, при этом учитывая особенности инфекции, спровоцировавшей заболевание и индивидуальной чувствительности пациента к медикаментам;
- для снижения и последующего устранения воспалительного процесса назначаются медикаменты нестероидной группы;
- прописываются препараты, способные подавить действие свободного гистамина;
- состояние психического покоя пациента поддерживается седативными препаратами;
- для достижения максимального эффекта назначается курс физиотерапии: новокаиновый электрофорез, лазеротерапия;
- на пораженную сторону регулярно накладывают компрессы с демиксидом;
- если имеется примесь гноя в суставе, то показана его аспирация.
Подострая стадия заболевания (начинается через 14-21 день) и лечится следующим методом:
- восстановление нарушенных тканей сустава и профилактика появления рубцов;
- назначение медикаментов, повышающих микроциркуляцию;
- комплекс витаминов для поднятия и поддержания иммунитета;
- биогенная стимуляция;
- ферментотерапия.
Диагностика артрита ВНЧС
Учитывая этиологию заболевания и основываясь на главной причине его появления, с целью установления максимально точного диагноза, необходимого для подбора качественного и квалифицированного лечения, ведущий специалист может назначить консультацию и осмотр врачами узкой специализации в области стоматологии, травматологии, ревматологии, отоларингологии, дерматологии, фтизиологии и инфекциологии.
Основным способом диагностирования заболевания является обследование рентгеном. В настоящее время в современной медицине, во избежание чрезмерного облучения, пациентам назначают компьютерную томографию. Если по данным рентгеновского снимка или прочих визуализирующих обследований установлено, что у пациента имеется расширение суставной щели, то ему ставят диагноз — острый артрит ВНЧС, а сужение суставной щели говорит о хроническом характере заболевания.
Если у пациента острый артрит, то его необходимо дифференцировать с такими заболеваниями, как:
- невралгия тройного нерва;
- острый отит;
- перикоронит.
Так по причине образования выделяют:
- инфекционный артрит ВНЧС — обусловлен попаданием в кровь инфекций и бактерий, которые возбуждают воспалительный процесс сустава. В свою очередь, инфекционное заболевание может иметь ревматологическую природу или являться следствием наличия или перенесения таких болезней, как туберкулез, сифилис, гонорея и прочее;
- дистрофический артрит ВНЧС — развивается в результате постоянного тяжелого физического труда;
- травматический артрит ВНЧС — является следствием сильного ушиба или полученной травмы.
Ревматоидные воспаления
Эту разновидность челюстного артрита по большей части лечит ревматолог, хотя могут понадобиться уточнения со стороны других врачей. Медикаментозное лечение сводится в основном к снятию воспаления и болезненности; в качестве поддерживающего и ускоряющего воздействия выступают физиотерапевтические процедуры. Но терапия только этими направлениями не ограничивается, так как при ревматоидном артрите очень высока вероятность развития анкилоза сустава, что грозит частичной (а иногда и полной) потерей его подвижности. Объясняется это явление патологическим разрастанием в суставной полости тканей; зазора для вращения частей сустава не остается. Поэтому человек с таким диагнозом должен постоянно разрабатывать больной сустав. Упражнения несложные, но требуют регулярного выполнения, не меньше трех раз за день и только после устранения болезненности и купирования воспаления.
Наиболее действенными специалисты в лечебной физкультуре считают четыре упражнения:
- подбородок прижимается ладонью снизу, рот медленно открывается, преодолевая сопротивление. С той же скоростью и тем же нажимом рот закрывается;
- подбородок обхватывается пальцами, челюсть поднимается и опускается. Рукой следует давить в направлении «вниз – назад»;
- пальцы давят на челюсть сбоку; подбородок двигается влево, вправо. Затем давление оказывается с противоположной стороны, и упражнения повторяются;
- подбородок толкается рукой назад; челюсть нужно стремиться по максимуму выдвинуть вперед.
Каждое из упражнений повторяется по три раза. При их выполнении могут начаться боли; если они сильные, следует делать меньше подходов за день, снизить интенсивность давления или вовсе сделать перерыв в несколько дней. Если болезненность не проходит, о состоянии челюсти нужно уведомить наблюдающего врача.
Стоит внести еще одно уточнение. Как и прочие заболевания, воспаление челюстного сустава может из острой формы перейти в хроническую. В этом случае после наступления периода ремиссии основной упор в лечении делается на физиотерапию. Помимо уже упомянутых электрофореза и УВЧ, хорошие терапевтические результаты дают грязелечение и парафинотерапия.
Инфекционное воспаление
Если причина артрита в челюстном суставе — действие вредоносных организмов, основная направленность терапии – лечение заболевания-провокатора. Пока не выяснено, какой именно агрессор запустил воспалительный процесс, врач назначает антибактериальные препараты самого широкого спектра влияния. Когда возбудитель уточнен, медикаменты сменяются теми, которые максимально действенно борются с конкретным заболеванием.
Включаются в терапию и нестероидные противовоспалительные препараты, чья задача — противостоять распространению воспаления. Часто они комбинируются с антигистаминными комплексами, чтобы отек спадал быстрее.
Если консервативное лечение оказывается неэффективным (обычно это случается на поздних стадиях заболевания), назначается хирургическое вмешательство. Операция проводится под общим наркозом, полость вычищается от гноя и ставится дренаж, отводящий из тканей выделяющиеся жидкости. Послеоперационное лечение состоит из болеутоляющих, противовоспалительных и антибактериальных препаратов. Если восстановление идет без патологий, с 3-4 дня после работы хирурга назначаются физиотерапевтические процедуры. Вплоть до снятия дренажа пациенту прописана строгая диета исключительно из жидкой пищи.