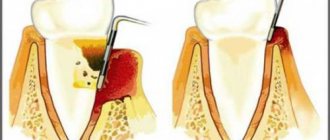
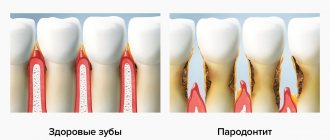
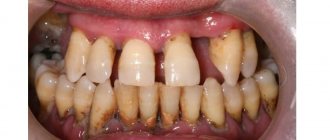
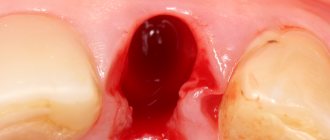
Почему нельзя ставить съемные и мостовидные протезы на фоне запущенного пародонтита
Убыль костной ткани и расширение лунок при пародонтите создают весьма неоднозначную ситуацию: с одной стороны длительное консервативное лечение на поздних стадиях редко бывает эффективным, с другой – протезирование также затруднено, а проблему отсутствия зубов нужно решать. При этом не каждый метод лечения подойдет.
Почему не подходят зубные мосты?
Зубы с пародонтитом ослаблены и находятся на грани выпадения – использовать их в качестве опоры под протез категорически нельзя. Мост будет подвижным вместе с теми зубами, на которых он крепится. Риски высокие, даже если перед этим было проведено комплексное и длительное лечение.
Почему не подходят съемные протезы?
На самом деле после курса лечения пародонтита (или ближе к его середине после снятия острого воспаления) съемные протезы вполне можно поставить для решения проблемы частичного отсутствия зубов. Но только на непродолжительное время, т.к. при долгосрочном использовании они приводят ко множеству проблем:
- не останавливают атрофию кости, а только усугубляют этот процесс,
- оказывают повышенное давление на десны, могут провоцировать их воспаление, что крайне нежелательно на фоне курса терапии,
- будут требовать регулярной коррекции, поскольку при лечении происходит восстановление разрушенных тканей, а значит уровень кости с десной будет меняться – протезы перестанут плотно прилегать, будут смещаться, болтаться,
- при частичном отсутствии зубов их не на чем крепить – как и в случае с мостовидными протезами, живые зубы для опор лучше не использовать, особенно если они подвижны,
- если зубы удалены разрозненно, то съемные протезы и вовсе не получится протезы, минимальный сегмент – это 2-3 подряд отсутствующих зуба.
То есть съемные протезы могут провоцировать развитие пародонтита и свести на нет все результаты курса комплексного лечения. Кроме того, к ним сложно привыкнуть – больше половины пациентов они не устраивают ни по эстетике, ни по функциональности.
Пародонтит: этиология, диагностика, лечение
Пародонтит – это воспалительный процесс пародонта. Пародонт в свою очередь это комплекс тканей (десна, периодонт, цемент зуба, надкостницу и альвеолярные отростки) который удерживают зуб в альвеоле.
Основными симптомами воспалительного процесса являются:
- кровоточивость десен при чистке зубов;
- неприятный запах изо рта;
- зубы покрыты темным налетом;
- припухают десны;
- оголились шейки зубов;
- появилась подвижность зубов.
Существуют местные и общие причины возникновения пародонтита.
Местные:
Зубная бляшка, зубной налет и зубной камень.
Бактериальный налет представляет собой липкую, бесцветную пленку и постоянно образующуюся на зубах. Если налет не удалять, он отвердеет и образует грубый пористый нарост, который называется камнем. Бактерии, находящиеся в зубном камне, продуцируют токсины (яды), которые раздражают десну, вызывая ее покраснение, чувствительность, отек и кровоточивость.
При прогрессировании заболевания токсины могут привести к разрушению пародонта, образованию карманов, которые заполняются налетом.
Поддерживающая зубы кость подвергается постоянному разрушению. Постоянное удаление налета с помощью чистки зубов, использования зубной нити и профессионального ухода может минимизировать риск появления заболевания десен. Однако, если не проводить никакого лечения, пораженные зубы могут приобрести подвижность и, в конечном итоге, выпасть.
Состав и свойства слюны.
Особое значение в роли обмена веществ и образования патологий пародонта отводится слюне и ее составу. Ведь именно она является источником ферментов первично расщепляющих пищу, источником микроэлементов, а значит, в немалой степени ее свойства способны влиять на образование зубных отложений, и его состав.
Перегрузка пародонта.
При перегрузке пародонта (ранней потери зубов, аномалиях прикуса) возникает изменение трофики — питания тканей, что неизбежно приводит к их изменению.
Недогрузка пародонта.
Отсутствие нагрузки на пародонт, при жевании, провоцирует начало атрофического процесса в его тканях.
Общие:
- Дефицит витаминов С, В1, А, Е. Особо выделяют витамин С. Так как его недостаток существенно сказывается на состоянии коллагеновых волокон, которые в свою очередь являются частью тканей пародонта.
- Эндокринные нарушения особенно нарушение функции половых, паращитовидных, и щитовидной железы. Также отмечается склонность к пародонтиту у лиц страдающих диабетом.
- Болезни ЖКТязвенная болезнь желудка и двенадцатиперстной кишки, способствует накоплению гистамина в сыворотке крови, действие которого на сосуды нередко приводит к изменениям в пародонте.
- Патологии крови анемия, лейкемия, нарушение свертываемой и фибринолитической систем, нейтропения, приводят к дистрофическим изменениям в пародонте, гиперплазии десневого края, резорбции и остеопорозу костной ткани.
- Психосоматические факторы Прием лекарственных седативных препаратов, нейролептиков, транквилизаторов, приводящих к ксеротомии; гиперкинезия (бруксизм) жевательных мышц при стрессе, нередко становится фактором способствующим развитию пародонтита.
МЕСТНОЕ ЛЕЧЕНИЕ
- Устранение факторов, травмирующих пародонт (десну);
- Медикаментозная противовоспалительная терапия;
- Хирургические операции на пародонте;
- Ортодонтическое лечение (при необходимости);
- Рациональное протезирование и шинирование.
ОБЩЕЕ ЛЕЧЕНИЕ
- Терапия сопутствующих заболеваний, ухудшающих состояние десен.
- Общеукрепляющие мероприятия, улучшающие иммунитет, регенерацию, обмен веществ.
- Рациональное питание.
Можно ли проводить имплантацию на фоне запущенного пародонтита
Имплантация с сохранением живых зубов при данной форме заболевания проводится крайне редко, но не исключается. В целом это оценивается на этапе первичной диагностики – врач будет понимать, каких результатов можно добиться комплексным лечением, есть ли смысл тратить время и средства на терапию или лучше сразу удалить подвижные зубы, заменив их на импланты, остановив таким образом процесс воспаления раз и навсегда.
Важно также понимать настрой самого пациента – сохранять зубы стоит, если вы готовы бороться за свои родные зубы до конца, если готовы к тому, что в течение ближайшего года необходимо минимум раз в месяц посещать пародонтолога и регулярно проходить лечение, а после установки имплантов придется усилить гигиену и подобные курсы станут для вас обыденностью.
Пародонтит – это инфекция. Не идите на поводу у тех врачей, которые предлагают провести имплантацию без комплексного лечения. Разовой чистки, кюретажа или шинирования недостаточно, воспаление будет прогрессировать, а значит велики риски его перехода на ткани вокруг импланта. Отторжение в такой ситуации гарантировано – вы потеряете деньги, время, нервы и будете вынуждены повторно проходить имплантацию, но уже 100% с удалением живых зубов и скорее всего с подсадкой костной ткани, т.к. своя собственная разрушена.
Таким образом, имплантацию при данной форме пародонтита с сохранением своих зубов можно проводить при соблюдении следующих параметров:
- если есть, что сохранять – если у вас осталось всего 3-4 зуба, вкладывать время и средства нет никакого смысла,
- если по итогам диагностики мы понимаем, что получится вывести заболевание в период стойкой ремиссии и риски имплантации за счет этого будут сведены к минимуму,
- если вы готовы к длительному лечению и выполнению всех рекомендаций своего врача в области изменения образа жизни, питания, проведения гигиены полости рта.
Почему мы чаще всего рекомендуем удалять зубы с пародонтитом
Наши родные зубы – это очаг воспалительных процессов. Они имеют пористую структуру, поэтому именно на них в первую очередь оседают все микробы, оказывающие разрушительное воздействие на ткани пародонта. Если рядом с таким зубами ставить импланты с активной поверхностью, пусть даже самые резистентные, которые в своем составе имеют химические элементы, способствующие оздоровлению костных клеток (такие, как SLActive® от Straumann и TiUnit® или TiUltra® от Nobel Biocare), они все равно не способны справиться с массированной атакой со всех сторон и атрофией костной ткани. То есть сохраняя родные зубы мы рискуем потерять все результаты имплантации.
Так что если зубов осталось немного, они разрушены и поражены заболеваниями, то смысла их сохранять уже нет – гораздо проще провести удаление с одновременной заменой на импланты, после чего будет достаточно проводить регулярную гигиену полости рта (самостоятельно и у стоматолога-гигиениста) и фактически забыть о проблемах с зубами навсегда. Ведь нет зубов – нет и воспаления.
Мы категорически не рекомендуем проведение имплантации на одной челюсти, если на второй есть очаги генерализованного пародонтита тяжелой и острой стадии – даже несмотря на то, что нет непосредственного контакта, это все равно опасно. Наш организм – это единое целое, что уж говорить о полости рта. Патогенные микроорганизмы будут циркулировать вместе со слюной, поэтому воспаление тканей вокруг установленных имплантов – это лишь вопрос времени. Ни о каком пожизненном сроке службе в такой ситуации говорить нельзя.
Заболевания пародонта и меры их профилактики
Заболевания пародонта, так же как и кариес зубов, получили очень широкое распространение. По данным ВОЗ, около 95% взрослого населения планеты и 80% детей имеют те или иные признаки заболевания пародонта.
Что же такое пародонт? Пародонт — это комплекс тканей, которые окружают зуб и обеспечивают его фиксацию в челюстных костях. В этот комплекс включают десну, периодонтальную связку, соединяющую корень зуба с костной лункой, костную ткань альвеолярных отростков и цемент корня зуба. При различных заболеваниях пародонта в патологический процесс может вовлекаться какая-либо часть пародонтального комплекса либо весь пародонт в целом. Характер патологического процесса также бывает различным: дистрофический, воспалительный или опухолевый.
Среди всех заболеваний пародонта 90-95% приходится на воспалительные, такие как гингивит и пародонтит. Поэтому именно на них мы остановимся наиболее подробно.
Гингивит — это воспалительный процесс в тканях десневого края, при котором поражаются только поверхностные ткани десны.
Пародонтит — это воспалительный процесс, в который вовлекаются все структуры пародонта. Он характеризуется разрушением зубодесневого соединения и прогрессирующей деструкцией альвеолярных отростков челюстных костей.
Фактически гингивит и пародонтит — это две взаимосвязанные формы заболевания, поскольку воспалительный процесс возникает сначала в тканях десны, и постепенно в него вовлекаются подлежащие структуры пародонта: зубодесневая связка и альвеолярная кость.
В настоящее время установлены основные местные патогенетические факторы, лежащие в основе воспалительных заболеваний пародонта. Это скопление зубного налета (микробный фактор), нарушение строения преддверия полости рта, зубочелюстные аномалии и супраконтакты.
Воспалительный процесс в тканях десны изначально возникает из-за массивных микробных скоплений и выделяемых ими ферментов и токсинов. Пока воспаление ограничивается только десной, а подлежащие ткани не затронуты, мы имеем дело с гингивитом, который протекает с периодами обострения и ремиссии, с различной степенью активности у разных пациентов.
| Рисунок 1. Хронический гингивит. |
Различие в характере течения гингивита определяется состоянием защитных механизмов общего характера у пациентов. Именно поэтому, при абсолютном признании микробного фактора в качестве причинного, никогда не подвергалась сомнению «заинтересованность» всего организма в развитии и течении этого, казалось бы, сугубо местного процесса.
Какие жалобы предъявляют пациенты при гингивите?
Чаще всего это жалобы на кровоточивость десен.
Кровоточивость десен во время чистки зубов отмечают практически все пациенты с гингивитом. Могут быть жалобы также на боль и кровоточивость десен во время приема пищи. Общее состояние за редким исключением не нарушено.
При осмотре пациентов, как правило, определяется большое количество мягкого зубного налета, особенно в области шеек зубов. Десневой край обычно гиперемирован, отечен, десна легко кровоточит при зондировании.
Поскольку при гингивите воспалены только поверхностные, хорошо доступные для обзора и направленных лечебных вмешательств ткани, лечение этого заболевания очень эффективно.
Основным методом лечения и профилактики гингивита является удаление микробных скоплений, то есть гигиенические мероприятия.
Гигиенические средства — пасты и зубные щетки — основное оружие против воспалительных заболеваний пародонта. Более того, они одинаково эффективно действуют как против воспаления в пародонте, так и против кариеса, так как микробный фактор и в том и в другом случае является основным.
Однако, несмотря на наличие столь действенного и доступного профилактического и лечебного средства, проблема воспалительных заболеваний пародонта остается очень актуальной. Уже в детском возрасте в 30-80% случаев диагностируется начальная стадия заболевания в виде поверхностного воспаления — гингивита, для течения которого характерно чередование периодов интенсивной воспалительной реакции и относительно благополучного состояния пародонта. С возрастом интенсивность и распространенность воспалительной реакции в пародонте нарастает: у подростков с гингивитом в 2-6% случаев отмечаются деструктивные изменения в пародонте. Позже частота поверхностных воспалительных изменений, проявляющихся в виде гингивита, уменьшается, и значительно увеличивается распространенность более глубоких деструктивных явлений в пародонте различных степеней тяжести.
| Рисунок 2. Хронический пародонтит. |
Проблема адекватного гигиенического ухода за полостью рта, привития необходимых гигиенических навыков детям крайне сложна. На сегодняшний день на отечественном рынке представлены гигиенические средства (пасты и щетки) довольно высокого качества. Вопрос в другом: чтобы добиться необходимой очистки зубов и десен, необходимо не менее 20 раз провести щеткой по одной поверхности зуба, общее время чистки зубов — с наружной и внутренней сторон — должно составлять не менее трех минут, иначе микробная бляшка сохраняется. Кроме того нужно обязательно обрабатывать межзубные промежутки с помощью флоссов (зубных нитей). К этому необходимо приучать детей с самого раннего возраста, чтобы сформировать у них потребность в такой чистке зубов не менее двух раз в день.
Пока ребенок не будет устойчиво мотивирован к такого рода уходу, трудно ожидать ощутимых результатов в отношении состояния десен и зубов. Следует помнить, что качество очистки зубов в большей степени зависит от индивидуальных мануальных навыков. Многие дети при всем желании просто не могут хорошо вычистить зубы, даже если очень стараются. Сказанное впрямую относится к детям с нарушениями общего развития.
Какой же из этой ситуации может быть выход? Врач должен регулярно проводить соответствующую обработку или назначать препараты, эффективно подавляющие активность микроорганизмов и замедляющие формирование микробных скоплений. В этих целях на сегодня наиболее эффективен препарат хлоргексидина биглюконат, резко ингибирующий жизнедеятельность всех микробных скоплений, которые вызывают повреждение тканей пародонта и твердых тканей зуба. Кроме того, он активно подавляет вирусы герпеса, грибов, оказывает слабый обезболивающий эффект. Недостаток этого средства — устойчивый горький вкус, что ограничивает применение данного препарата, особенно у детей. Недавно появившийся на нашем рынке препарат корсодил лишен указанного недостатка. В силу этого он получил широкое распространение во многих странах мира. Окрашивание поверхностей языка и пломб — свойство хлоргексидина — явление временное, которое достаточно быстро проходит. Зато эффект от применения хлоргексидина и в качестве лечебного, и в качестве профилактического средства очень высок и стабилен. Пациенты применяют препарат самостоятельно, курс лечения составляет 5-7 дней.
Как только воспаление преодолевает основной барьер — зубодесенное соединение, — оно устремляется в подлежащие ткани — на периодонт и альвеолярную кость. Являясь логическим продолжением гингивита, эта форма обретает абсолютно новые черты. Во-первых, формируется пародонтальный карман, в котором микробные скопления оказываются надежно скрыты и не удаляются во время чистки зубов. Во-вторых, в глубине пародонтальных карманов активно размножаются наиболее агрессивные микробные виды — анаэробы, спирохеты, повреждающий потенциал которых чрезвычайно высок. В-третьих, из карманов и сами микроорганизмы, и их ферменты и токсины с легкостью проникают в подлежащие структуры, растворяя их. Как следствие, снижается устойчивость зубов, они становятся подвижными, а механическая нагрузка на зубы при жевании оказывается травматичной. Вследствие этой травмы разрушение опорного аппарата зуба идет особенно быстро, что, в свою очередь, еще больше способствует распространению микробных скоплений. Формируется пародонтит.
| Рисунок 3. Быстропрогрессирующий пародонтит. |
Жалобы, которые обычно предъявляют пациенты, — подвижность зубов, кровоточивость десен, неприятный запах изо рта, веерообразное расхождение верхних фронтальных зубов, оголение шеек зубов.
При осмотре отмечается гиперемия десневого края, часто с цианотичным оттенком, десна неплотно прилегает к шейке зубов.
При зондировании определяются пародонтальные карманы различной глубины, в зависимости от степени тяжести процесса. Имеются над-и поддесневые зубные отложения. При выраженном процессе могут иметь место гнойные выделения из пародонтальных карманов и значительная подвижность зубов. Рентгенологически при пародонтите отмечается снижение высоты альвеолярного отростка за счет резорбции костной ткани межальвеолярных перегородок.
Лечение пародонтита направлено в первую очередь на удаление микробных скоплений, зубного камня и грануляций из пародонтальных карманов. При значительной глубине пародонтальных карманов их тщательная обработка возможна только хирургическим путем. А после проведения операции основная задача — не допустить вновь активного проникновения микробных масс вглубь. Этого добиться уже сложнее, но опять-таки главным методом профилактики в этом случае является качественная контролируемая гигиена полости рта, назначение эффективных антимикробных полосканий, среди которых корсодил сегодня признан наиболее эффективным.
Есть ряд форм воспалительных заболеваний пародонта, отличающихся повышенной агрессивностью. Основное их отличие — в присутствии специфических микроорганизмов и их сочетаний.
Препубертатный пародонтит. Процесс возникает в детском возрасте, в него вовлекаются зубы постоянного и даже молочного прикуса. Раннее развитие и агрессивное течение обусловлено тем, что у таких пациентов имеются дефекты общей защиты — моноцитов и полиморфноядерных лейкоцитов. В таких случаях тактика специалистов сводится к более тщательному антимикробному контролю. Но результат может быть обеспечен только усилиями специалистов общего профиля — в случае, если удается устранить дефекты клеток крови с помощью направленного медикаментозного воздействия.
Очаговый ювенильный пародонтит. При этой форме парадонтита происходит избирательное поражение опорного аппарата первых постоянных зубов. Заболевание вызывается видом Actinobacillus Actinomycetes comitans. В большинстве случаев возникает у детей, родители которых являются носителями микроорганизма. Процесс протекает при минимальной воспалительной реакции. Быстрое его распространение обусловлено тем, что данный вид микроорганизмов обладает способностью подавлять хемотаксис лейкоцитов, а антитела в таких условиях не успевают образовываться. Поэтому последующие постоянные зубы повреждаются редко, так как позднее успевают сформироваться и проявить свое защитное действие специфические антитела. Лечение включает активную антибиотикотерапию — на протяжении не менее 3 недель — в сочетании с местными вмешательствами. Длительность и необходимость общей антибиотикотерапии обусловлены тем, что микроорганизмы не только населяют зубодесневую бороздку, а в последующем — пародонтальный карман, но еще и проникают вглубь тканей и костных структур, где достаточно стойко сохраняются.
Быстропрогрессирующий пародонтит, а также пародонтит, устойчивый к лечебным вмешательствам, — вызывается специфической микрофлорой: Porphyromonas gingivalis (ранее — бактериоиды) Actinobacillus Actinomycetes comitans и Prevotella intermedia. Причем обычно имеет место именно их сочетание. В этом случае указанные микроорганизмы проявляют резко положительное синергическое взаимовлияние, и микробный состав не только обусловливает резкое деструктивное влияние на ткани, но и подавляет эффект защитных клеток. Кроме того, характерна инвазия этих микроорганизмов вглубь тканей.
| Рисунок 4. Пародонтоз. |
Врачебная тактика состоит в тщательной механической обработке пародонтальных карманов и интенсивной антимикробной терапии. Эффективно местное применение метронидазола или тетрациклина внутрь. Лоскутные операции целесообразно проводить не ранее чем через 3-4 недели после начала антимикробной терапии, иначе — при сохранении жизнеспособности перечисленных микроорганизмов — хирургическое лечение окажется неэффективным. Хороший эффект после хирургического лечения оказывает корсодил. Учитывая относительную местную ареактивность, самым надежным критерием эффективности лечения является микробиологический анализ содержимого пародонтальных карманов и тканевых биоптатов. Из этого следует, что в ряде случаев лечение таких пациентов целесообразно проводить только в специализированных учреждениях, имеющих необходимую базу. И конечно же, никакое лечение не может оказаться результативным, тем более когда речь идет об отдаленном прогнозе, если отсутствует надлежащий уход за полостью рта.
Одно из заболеваний, в основе которых лежит дистрофический процесс, — пародонтоз. Пародонтоз представляет собой атрофически-дистрофический процесс в тканях пародонта. Это заболевание имеет довольно скудную симптоматику. Что же приводит пациентов к врачу?
В основном это косметический дефект, выражающийся в том, что происходит обнажение корней зубов и увеличение их клинической коронки. Пациенты жалуются на то, что «десна оседает, а зубы становятся длинными», особенно это беспокоит их во фронтальном отделе. В ряде случаев больных беспокоит зуд в деснах, а также болевые ощущения со стороны обнаженных шеек зубов.
При осмотре чаще всего наблюдается равномерность атрофических проявлений в области всех зубов и вовлечение в процесс непосредственно зубных тканей — это выражается в наличии так называемых клиновидных дефектов. Данная патология отличается медленным течением и относительной асимптоматичностью.
Причина этой патологии неясна, ее рассматривают либо как преждевременное развитие инволюционных процессов, либо как проявление общих нарушений в пародонте, то есть синдрома или симптома общих нарушений. Однако очень конкретная и четко выраженная клиника позволяет выделять данную форму заболевания.
Адекватного лечения пародонтоза не существует, поскольку не установлена причина заболевания. Врач проводит только симптоматическое лечение — устраняет повышенную чувствительность зубов, назначает массаж или аутомассаж десен с целью коррекции трофических нарушений, а также проводит пломбирование клиновидных дефектов. Стремясь пойти навстречу пожеланиям пациентов, некоторые хирурги проводят вестибулопластические операции. Однако этого делать не следует, поскольку эффект от таких вмешательств оказывается очень кратковременным.
Что на самом деле эффективно, так это применение средств, устраняющих болевую чувствительность обнаженных щеек зубов. Для этого используют фтор-лак, флюогель, порошок питьевой соды. В настоящее время на рынке появилась паста сенсодин, которая успешно снимает повышенную чувствительность зубов, и пациент может использовать ее самостоятельно. Врач должен предупредить пациентов с таким заболеванием о том, что им нельзя пользоваться жесткой щеткой и проводить горизонтальные движения, чтобы не усиливать глубину клиновидных дефектов.
Опухолевые и опухолеподобные поражения также относятся к числу заболеваний, которые трудно прогнозировать, так как они развиваются только у лиц, имеющих склонность к данному процессу. А толчком к началу развития процесса могут быть гормональные сдвиги, в частности накопление соматотропного гормона в периоды полового созревания или беременности, наличие хронического травматического фактора, предшествующее воспаление. Однако все это лишь дополнительные факторы риска, провоцирующие развитие подобных поражений у лиц, предрасположенных к данному процессу.
Меры лечения и профилактики состоят в устранении травмы, воспаления и, при необходимости, в хирургическом удалении разросшихся тканей (при фиброматозе десен, гипертрофическом гингивите, эпулисе, межкорневой гранулеме). В настоящее время появился еще один достаточно серьезный фактор, провоцирующий развитие подобного рода патологии: использование молодыми людьми анаболиков при занятиях культуризмом и профессиональными силовыми видами спорта. Возможности врача здесь скромны: разъяснение и совет.
Что реально приводит в таких случаях к положительному результату? Максимально тщательная гигиена полости рта, использование самими пациентами эффективных антисептических и антибактериальных полосканий после активного лечебного курса.