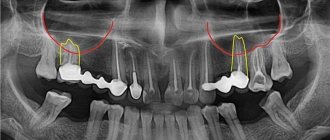
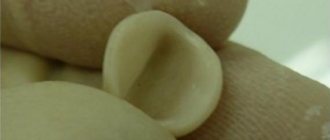
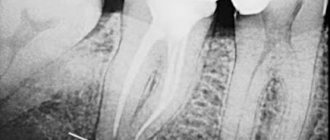
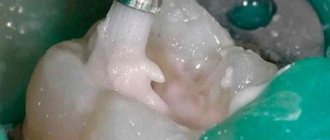
Перфорация гайморовой пазухи при лечении верхних зубов — повреждение ее оболочки при попытке вылечить корневые каналы без предварительного обследования. Проникновение инфекции провоцирует воспаление с симптомами гайморита, которое не поддается медикаментозному лечению.
ЦПС«Доктор Левин» более 20 лет специализируется на устранении осложнений после неудачных манипуляций с зубами в области верхнечелюстных синусов. Хирургическое лечение проводят челюстно-лицевые хирурги с ЛОР-подготовкой.
Причины перфорация пазухи при лечении зубов
Верхнечелюстные синусы или гайморовы пазухи расположена внутри верхней челюсти. От ротовой полости отделяются перегородкой и альвеолярным отростком, в котором находятся корни зубов. Лечение каналов таких зубов осложняется рисками перфорации пазухи по ряду причин:
- Анатомически тонкая перегородка Иногда высота составляет всего лишь 1 мм. Случается, что зубы корнями проникают в полость, отделяются только слизистой пазухи.
- Лечение зубов с воспалениями на корне Если на корнях зубов воспаление (периодонтит, киста), окружающая их кость расплавляется и истончается.
- Чрезмерные усилия врачаЕсли стоматолог не рассчитает усилия при прохождении каналов, возможен разрыв канала, повреждение корня, прободение дна пазухи.
Без предварительной диагностики эндодонтист, не имея представления о размерах перегородки синуса, расположении корней, может не рассчитать усилия и повредить зуб и тонкий костный слой, который пролегает между верхнечелюстной пазухой и корнем. В результате в полость пазухи проникает инфекция, возможен провал обломков инструментов, пломбировочного материала. В нашей практике встречаются случаи, когда инородное тело в пазухе притягивает вторичные инфекции с развитием новообразований — грибковых колоний, кист, полипов.
Обломок эндодонтического инструмента в канале зуба
Рентген пазух носа: зачем и как проводят – МЕДСИ
Оглавление
- Показания к исследованию
- Противопоказания к процедуре
- Как проводится исследование
- Нормальная рентгенологическая картина
- Что может обнаружить рентгенолог
- Преимущества и недостатки рентгена носовых пазух
- Преимущества проведения процедуры в МЕДСИ
Рентген
— это широко применяемый тип исследования на специальном аппарате, который использует особый вид излучения. Он позволяет визуализировать какие-либо патологии, новообразования, полипы или травмы. Также данный тип обследования позволяет проверить, насколько успешно проходит лечение или восстановление после травм.
Показания к исследованию
Врач назначает рентген носа в следующих случаях:
- Постоянные головные боли, концентрирующиеся в области верхней части головы и глазниц
- Травма носа, челюсти, лба
- Не проходящая заложенность носа
- Появление внезапного дискомфорта в области глаз, переносицы на фоне высокой температуры и гнойных выделений
- Периодическое отделение крови из носа
Также данное обследование может быть назначено перед проведением стоматологического хирургического вмешательства в области верхней челюсти.
Рентген околоносовых пазух позволяет определить такие заболевания и нарушения, как:
- Злокачественные и доброкачественные новообразования, кисты и полипы
- Этмоидит
- Фронтит
- Гайморит
- Травмы и переломы костных стенок придаточной пазухи
Противопоказания к процедуре
К использованию данного обследования существуют следующие противопоказания:
- Период беременности и кормления грудью
- Возраст пациента менее семи лет (кроме ситуаций, сопровождающихся гнойным воспалением или переломом стенки пазухи)
- Периодичность использования — не чаще двух–трех раз в год
- Аллергия на йод (при необходимости проведения исследования с контрастированием)
По показаниям вместо рентгена пазух можно использовать МРТ или УЗИ.
Лучевая нагрузка у данного метода невелика, поэтому ограничений для его применения не много.
Как проводится исследование
Порядок действий при проведении рентгена носовых пазух таков:
- Перед процедурой необходимо снять различные металлические предметы: украшения, съемные протезы, очки и т. п., чтобы избежать искажения изображения
- Пациент устраивается лежа или сидя на специальной кушетке, которая фиксирует положение головы во время анализа
- Затем верхнюю часть тела пациента накрывают фартуком, который препятствует ее облучению
- После этого в течение нескольких минут делается снимок в четырех проекциях:
- Снимок сбоку — показывает границы лобной, верхнечелюстной и клиновидной пазух; при этом больной открывает рот и касается подбородком экрана
- Подбородочно-черепная проекция — позволяет осмотреть клиновидную и стенки лобной пазухи
- Позиция Уотерса — демонстрирует строение передней части ячеек решетчатой пазухи и дна глазницы, верхнечелюстных пазух; больной прижимается к экрану подбородком и запрокидывает голову назад
- Задне-передняя проекция — показывает сверху решетчатую и лобную пазухи; пациент наклоняет голову вперед и прислоняется к экрану лбом и носом
- При необходимости может быть проведено обследование с контрастированием — в этом случае в пазухи вводится йодосодержащий раствор
Результаты исследования должен посмотреть квалифицированный специалист, который сможет правильно расшифровать снимки.
Нормальная рентгенологическая картина
При просмотре результатов рентгенограммы врач может определить наличие отклонений от нормы. В нормальном состоянии на снимке должны быть отображены следующие элементы:
- Треугольная носовая полость с носовыми раковинами и ходами должна быть симметрично разделена перегородкой пополам, при этом раковины выглядят теневыми областями, а ходы — осветленными
- Треугольные верхнечелюстные пазухи должны иметь четкие границы и располагаться по двум сторонам от полости
- Пространство между глазницами отображает решетчатую пазуху, разделенную тонкими стенками
- Над глазницами видны лобные пазухи, которые могут иметь костные перегородки и различную форму
Что может обнаружить рентгенолог
Результат обследования показывает различные отклонения, которые свидетельствуют о заболеваниях или травмах. Это такие нарушения, как:
- Светлое пятно круглой формы вне границы пазухи — свидетельствует о появлении кисты или другого подобного новообразования
- Утолщение стенок, сопровождающееся сужением просвета пазухи — является признаком хронического воспалительного процесса
- Перелом или искажение формы костной стенки, плотные фрагменты — признак травмы
- Плотное новообразование — показывает наличие опухоли
- Утолщение слизистой, жидкость в пазухе — являются признаками острого воспалительного процесса
При проведении исследования с контрастированием также определяются признаки синусита: как острой формы, так и хронической.
Преимущества и недостатки рентгена носовых пазух
Как и любой другой диагностический метод, рентген носа обладает положительными и отрицательными сторонами:
- Плюсы:
- Безболезненность
- Без хирургического или эндоскопического вмешательства
- Можно применять детям с 7-ми лет
- Минимальная доза облучения
- Качественно демонстрирует образование жидкости в пазухах
- Решетчатая пазуха видна недостаточно четко и точно
- Не позволяет оценить тяжесть воспаления
- Диагностике может помешать наложение отображения костей на снимке
Преимущества проведения процедуры в МЕДСИ
- В клиниках МЕДСИ проводится более пятидесяти видов рентгенографических исследований, включая рентген носа
- Применяются только системы нового поколения экспертного уровня с низкой или индивидуально рассчитанной дозой облучения, которые обеспечивают точность и качество результата
- Для обследования детей используется только максимально безопасное оборудование с минимальным уровнем облучения
- Расшифровку результатов исследования проводит опытный врач-рентгенограф
- При необходимости (травма, острое воспаление и др.) возможно проведение срочного исследования
- При постановке сложного диагноза привлекается врачебный консилиум, который состоит из специалистов разных профилей
- Если вас беспокоят головные боли и затрудненное дыхание, не ждите осложнений, записывайтесь на консультацию к опытному специалисту МЕДСИ по телефону 8 (495) 7-800-500
Как предупредить перфорацию
Если вести лечение пациентов с анатомическими особенностями расположения корней в пазухе по стандартному протоколу, угроза разрыва оболочки очень высока
Врач должен иметь необходимую информацию об анатомо-топографических особенностях пациента и быть готов к внештатной ситуации.
- Для предупреждения перфорации оболочки пазухи обязательна компьютерная томография. Изучив КТ-снимок, врач подбирает оптимальную тактику лечения. Но не каждое оборудование позволяет выявить все нюансы. В нашем Центре диагностика проводится на современном 3D-томографе Sirona Galileos с настройками ЛОР-режима. Дает высокое качество изображений, позволяет оценить особенности строения верхней челюсти и пазухи, рассчитать высоту перегородки, выяснить расположение корней, их анатомию.
- При работе с каналами зубов, находящихся в пазухе, все манипуляции должны быть предельно аккуратными. Зубные каналы очень тонкие, порой извилистые, врач должен контролировать каждое действие. Эндодонтическое лечение зубов в нашем Центре проводится с использованием дентального микроскопа Seiler. Многократное увеличение расширяет обзор, позволяет в мельчайших деталях рассмотреть зубной канал по всей длине, предупредить выход пломбировочного материала за пределы корня.
- Большое значение имеет опыт специалиста, чтобы он мог дать адекватную оценку по КТ-снимку, выбрать тактику, рассчитать усилия. В нашем Центре работают эндодонтисты высокой квалификации, с прекрасным клиническим мышлением и отточенными мануальными навыками. Квалификация и навыки позволяют предупредить осложнение, действовать оперативно при возникновении внештатной ситуации.
Мы минимизировали вероятность осложнений после лечения зубов
Расширенная КТ-диагностика в ЛОР-режиме, работа с использованием дентального микроскопа позволяют подобрать грамотную тактику для предупреждения перфорации дна верхнечелюстного синуса.
Левин Дмитрий Валерьевич Главный врач и основатель ЦПС «Доктор Левин»
После эндодонтического лечения контрольная КТ-диагностика обязательна! Эта профилактическая мера позволяет своевременно выявить перфорацию (даже если врач не заметил в процессе лечения), принять меры для устранения последствий.
Если в пазуху попал обломок инструмента или пломбировочный материал, извлечение инородного тела должно быть оперативным и безотлагательным! В противном случае высока угроза инфицирования, развития воспалительных процессов и новообразований.
Острый гайморит. Симптомы. Лечение. Профилактика.
- Главная
- Пациентам
- Статьи
- Острый гайморит. Симптомы. Лечение. Профилактика.
»
»
»
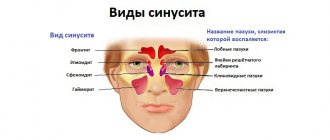
Некоторые кости черепа человека представляют собой полые образования, то есть внутри имеют пазухи (гайморовые (верхнечелюстные), решетчатые, лобные (фронтальные), основную (сфеноидальная)). Воспаление слизистой оболочки одной или нескольких этих пазух носа называется общим термином — синусит (от лат. sinus — пазуха).
Самой большой пазухой является гайморова (верхнечелюстная).
Попадание в пазуху бактерии, вируса или аллергена провоцирует развитие отека, просвет пазухи уменьшается, образуется избыточное количество слизи, которая нарушает движение воздушного потока. В полости начинают размножаться бактерии, продуцирующие гной.
Гайморит – это воспаление гайморовой (верхнечелюстной) пазухи.
Симптомы:
• Повышенная температура тела, озноб.
• Общее недомогание. • Насморк (выделения из носа обычно сначала слизистые, а на 5-7 день — гнойного характера). • Заложенность носа. • Чихание. • Боль в области гайморовых пазух (подглазнично-щечной области), отдающая в зубы, лоб, корень носа. • Боли усиливаются при наклоне головы вперед, чихании или кашле. • Гнусавость. • Снижение обоняния.
Формы
По типу воспаления выделяют: • острый катаральный гайморит (вирусный) обычно не отличается от насморка и проявляется заложенностью, выделениями из носа, иногда отмечается небольшая тяжесть в щечно-подглазничной области. Острый катаральный гайморит может закончиться выздоровлением или перейти во вторую стадию, то есть стадию острого гнойного гайморита; • острый гнойный гайморит (бактериальный) характеризуется скоплением гноя в гайморовых (верхнечелюстных) пазухах. Лицевая боль становится более интенсивной, присоединяется головная боль, общее состояние больного значительно ухудшается.
При любой из форм гайморит может быть: • односторонним (воспаление пазухи с одной стороны); • двухсторонним (воспаление пазухи с обеих сторон).
Причины
Острый гайморит развивается: • как осложнение после острых респираторных инфекций; • при наличии очагов инфекции в области носоглотки (ринит (насморк), тонзиллит (воспаление небных миндалин)); • на фоне заболевания зубов верхней челюсти (одонтогенный гайморит); • в результате аллергии; • в результате травм и ранений верхней челюсти (травматический). Предрасполагающим фактором также является сезонный гиповитаминоз, то есть состояние сниженного тонуса организма на фоне недостатка витаминов (как правило, в осенне-зимний период).
Диагностика
• Анализ жалоб и анамнеза заболевания: заложенность носа, густые выделения из носа (возможно, зеленого цвета), головная или лицевая боль, усиливающиеся при наклоне головы вперед, гнусавость, повышение температуры тела, наличие предшествующего заболеванию насморка, простудных заболеваний, факт лечения у стоматолога и т.д. • Общий осмотр: наличие припухлостей в области щек, при надавливании в области гайморовых пазух отмечается дискомфорт — от повышенной чувствительности и легкой болезненности до резкой боли, отдающей в область глазницы и др. • Риноскопия — инструментальный осмотр носовой полости, в ходе которого могут быть обнаружены признаки развития воспалительного процесса (отечность и покраснение слизистой оболочки, гнойные выделения). • Эндоскопический осмотр носа позволяет обнаружить гной в среднем носовом ходе, что свидетельствует о наличии гнойного гайморита. • Рентгенологическая диагностика: на рентгеновском снимке гайморовых пазух в некоторых случаях виден уровень жидкости. • Диагностическая пункция гайморовой пазухи: специальной тонкой иглой под местным обезболиванием прокалывают стенку верхнечелюстной пазухи в носу. Затем с помощью шприца вытягивают содержимое пазухи. При получении гноя пазуху промывают и вводят в нее лекарственное вещество. • УЗИ околоносовых пазух иногда применяется как альтернатива рентгеновскому исследованию. • Орофарингоскопия (обследование ротовой полости) на выявление кариозных зубов, оценка состояния пломб и др. При необходимости показана консультация стоматолога.
Лечение
Медикаментозное лечение: • сосудосуживающие препараты в виде спреев или капель в полость носа (препараты данной группы снимают отек слизистой и способствуют выведению застоявшейся жидкости из гайморовых пазух). Средства применяются коротким курсом, продолжительностью 5-7 дней; • спреи в нос, содержащие антибиотики и стероидные гормоны (обладают противовоспалительным действием); • антигистаминные препараты, если заболевание развилось на фоне аллергических реакций; • муколитики – препараты, способствующие разжижению содержимого гайморовых пазух и, как следствие, улучшающие его выведение; • при гнойном гайморите возможно назначение антибиотиков (в виде таблеток или инъекций).
Немедикаментозное лечение. • Пункции (прокол) верхнечелюстных пазух. Метод позволяет быстро извлечь гнойное содержимое (что приводит к быстрому уменьшению головной и лицевой боли, улучшению общего состояния) и ввести непосредственно в пазуху лекарственные вещества. Проведение пункций гайморовых пазух во многих случаях позволяет обойтись без назначения антибиотиков. • Промывание носа солевыми, травяными и антисептическими растворами: Процедуру можно проводить самостоятельно в домашних условиях с помощью специальных устройств для носового душа, спреев или спринцовки; • Физиотерапию (лечение с помощью природных и искусственно создаваемых физических факторов) назначают только при хорошем оттоке содержимого из пазух. • Прием общеукрепляющих препаратов.
Хирургическое лечение проводится при наличии орбитальных (глазных) и внутричерепных осложнений. Лечение сводится к вскрытию гнойных полостей и их санации, то есть удалению гноя.
Осложнения и последствия
• Воспаление мягких тканей лица. • Распространение воспаления в дыхательные пути: воспаление бронхов (бронхит), легких (пневмония), а также ушей (отит). • Распространение воспалительного процесса в полость черепа с развитием менингита (воспаление мозговых оболочек), энцефалита (воспаление вещества головного мозга) или абсцесса мозга (образование гнойных полостей). • Гнойное воспаление костей черепа (осложнение, требующее хирургического вмешательства). • Воспаление глазного яблока и его оболочек, что может стать причиной потери зрения. • Воспаление тройничного нерва (крупного нерва в области лица), сопровождающееся сильной болью. • Сепсис — тяжелое осложнение, развивающееся при попадании возбудителя в кровеносное русло, с дальнейшим образованием вторичных очагов воспаления в жизненно важных органах. • Риск летального исхода.
Чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений!!!
Профилактика
• Своевременное и адекватное лечение насморка (ринита). • Лечение заболеваний носа, сопровождающихся затруднением носового дыхания (хронический ринит, искривление перегородки носа). • Своевременная санация (лечение) кариозных зубов. • Своевременное лечение аллергии. • Профилактика простудных заболеваний и укрепление иммунитета:
закаливание в осенне-зимний период; избегать переохлаждений; прием поливитаминных комплексов в осенне-зимний период; ношение защитных повязок в период массовой заболеваемости, например, гриппом; сбалансированное и рациональное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень и др.).
Информацию подготовил врач-оториноларинголог высшей категории, доктор медицинских наук И. В. Райцелис
Источники: «Оториноларингология», руководство для врачей В. Т. Пальчун, А. И. Крюков, г. Москва «Медицина», 2001 г. «Оториноларингология: национальное руководство» под редакцией В. Т. Пальчуна, ГЭОТАР-Медиа, 2008 г.
Признаки, если перфорация осталась без внимания врача
Симптомы воспаления после неудачного лечения возникают по-разному — через несколько дней, недель или даже лет. Зависит от стерильности инородного тела в пазухе, его способности вызывать воспалительные процессы, особенностей работы иммунной системы пациента. Возможны такие проявления:
- чувство тяжести;
- боль при жевании;
- гнойные и серозные выделения из одной ноздри;
- повышенная температура;
- нарушение обоняния;
- боль при легком постукивании под глазом и в области носа.
Это типичные признаки одонтогенного гайморита, спровоцированного некачественным лечением зубов. Ключевое отличие от риногенного гайморита (когда инфицирование пазухи происходит со стороны носовых ходов в результате ОРВИ или гриппа) — признаки воспалительного процесса обнаруживаются только с одной стороны, где проводилось лечение.
В 1953 г. A. Proetz [1] на основе собственных, достаточно обстоятельных исследований провел подробный анализ существовавших представлений о роли околоносовых пазух.
Долгое время считалось, что газовый состав в околоносовых пазухах идентичен таковому в полости носа и при вдохе воздух из околоносовых пазух выходит, а на выдохе самый чистый и богатый кислородом воздух входит в околоносовые пазухи через естественные соустья [2]. Некоторые авторы рассматривали околоносовые пазухи как один из органов газообмена [3, 4]. По причине фактической невозможности установки и фиксации измерительных устройств в полости носа и околоносовых пазухах до определенного времени невозможно было изучить закономерности движения газов в указанных анатомических структурах. Это приводило к формированию неверных принципов хирургического лечения многих патологических состояний, в частности хронических риносинуситов. По данным A. Proetz [1], «при вдохе давление в полости носа падает на 1/2000 от атмосферного и из верхнечелюстной пазухи выходит 1/2000 доля ее объема, в конце вдоха давление в полости носа выравнивается с атмосферным и воздух из полости носа в том же объеме заходит в верхнечелюстную пазуху; при выдохе ситуация повторяется в обратном порядке, таким образом, воздух через естественное соустье проходит четыре раза». Автор отмечал, что указанные движения воздуха имеют научную ценность, а не клиническую. При этом он отмечал, что полное обновление воздуха в околоносовых пазухах происходит за 1 ч. Важно отметить, что речь шла о верхнечелюстной пазухе как о воздушной полости, без учета газообразных продуктов жизнедеятельности эпителия ее слизистой оболочки. Одним из таких продуктов является оксид азота [5].
Оксид азота (NO) в организме человека играет огромную роль. Нобелевская премия за «открытие роли оксида азота как сигнальной молекулы в регуляции сердечно-сосудистой системы» была вручена в 1998 г. Р.Ф. Ферчготту, Л.Д. Игнарро и Ф. Мураду. За продукцию оксида азота отвечает специальный фермент NO-синтаза (NOS), которая существует в организме человека в виде трех изоформ. Нейрональная и эндотелиальная изоформы NOS продуцируют низкие уровни NO и напрямую зависят от концентрации ионов Ca2+. Третья изоформа NOS активируется под действием цитокинов или липополисахаридов бактерий и не зависит от титров Ca2+ [6]. Считаются доказанными антибактериальные, противовирусные и противогрибковые свойства оксида азота с химической формулой NO, а также его участие в работе иммунной системы, в частности NO потенцирует фагоцитарную активность макрофагов.
Показано наличие высокого содержания фермента NOS в эпителии слизистых оболочек околоносовых пазух (в том числе основных пазух) [5]. Продемонстрирован угнетающий эффект оксида азота на рост чистых культур Staphylococcus aureus
, что обусловливает отсутствие какой-либо микрофлоры в околоносовых пазухах в норме [7]. В экспериментах на животных наблюдалось увеличение частоты мерцания ресничек эпителия слизистой оболочки полости носа под действием NO [8]. Выявлено увеличение содержания NO в полости носа по мере увеличения возраста обследованных в зависимости от развития околоносовых пазух [5].
В клинических исследованиях с использованием пункции и катетеризации верхнечелюстной пазухи с троекратным (повторные процедуры через 17 и 24 ч) забором воздуха из пазухи и из полости носа с противоположной стороны в течение 20 мин установлена средняя пиковая концентрация оксида азота в верхнечелюстной пазухе 7,4 мг/м3 [9], при том что предельно допустимая концентрация оксида азота в помещении 5 мг/м3 [10].
Показано, что концентрация оксида азота в основной пазухе в несколько раз ниже, чем в верхнечелюстной пазухе и практически соответствует таковой в полости носа [11].
В слизистой оболочке основной пазухи были обнаружены все подтипы NOS и была доказана возможность постоянной продукции оксида азота эпителиальными клетками слизистой оболочки пазухи [5].
В зарубежной литературе неоднократно выдвигалось предположение, что снижение содержания NO в околоносовых пазухах, наряду с окклюзией естественного соустья, играет важную роль в патогенезе синусита [12]. Показано, что у детей уровень оксида азота в полости носа падает при развитии острого синусита и повышается на фоне проводимой антибактериальной терапии [13].
Отмечено снижение титров оксида азота в околоносовых пазухах при моделировании синуситов различной этиологии у экспериментальных животных и возрастание титров оксида азота [14].
M. Deja и соавт. [15] изучили содержание оксида азота у пациентов с верхнечелюстным синуситом, развившимся на фоне длительной искусственной вентиляции легких. Полученные результаты сравнивали с уровнем оксида азота в верхнечелюстных пазухах у условно здоровых лиц. Установлено, что на фоне гнойного пансинусита с уровнем жидкости в пазухах у пациентов, находящихся на длительной искусственной вентиляции легких, происходит значительное (более чем в 70 раз) снижение титра NO в верхнечелюстных пазухах по сравнению с нормой (2554±385ppb*; p
<0,001) [15]. Важно отметить, что в приведенном исследовании авторы обратили внимание на уровень диоксида азота (NO2). Общепринятым свойством NO является повышенная реакционная способность при взаимодействии с кислородом — при контакте с атмосферным воздухом NO окисляется до NO2. В проведенном исследовании [15] показано отсутствие подобного взаимодействия с образованием диоксида азота в верхнечелюстных пазухах.
Существует мнение о двойственной роли NO в воспалении [16, 17]. M. Marletta [18] показал, что во время синусита NO окисляется до более стабильных метаболитов (нитратов и нитритов). Было показано, что в смывах отделяемого, полученного во время операций на околоносовых пазухах у пациентов с хроническим риносинуситом (с полипами и без полипов), происходит увеличение метаболитов NO, что, по мнению авторов, свидетельствует об увеличении продукции оксида азота при синусите [17]. Выявлено повышенное содержание нитратов в отделяемом из полости носа и ткани полипов у пациентов с полипозным риносинуситом [19—21], увеличение экспрессии i-изотипа фермента NOS (iNOS) в биоптатах слизистой оболочки нижней носовой раковины эспериментальных животных на стороне введения культуры стрептококка в пазуху [22].
I. Alobid и соавт. [23] показали, что на фоне применения оральных и интраназальных стероидов у пациентов с полипозом носа происходит пародоксальное увеличение содержания NO в выдыхаемом воздухе, что, возможно, обусловлено улучшением работы остиомеатального комплекса.
Экспериментально обосновано применение препаратов — доноров NO при воспалительных заболеваниях околоносовых пазух. Так, T. Runer и S. Lindberg [24] показали усиление мерцательной активности эпителия полости носа в ответ на применение назального спрея на основе нитропруссида натрия. B. Jian и соавт. [8] отметили, что при использовании ингибитора NO происходит снижение мерцательной активности эпителия на 40% с последующим восстановлением после применения нитропруссида натрия.
В экспериментальных исследованиях на животных показано раннее восстановление после моделирования острого синусита на фоне комбинированного применения антибактериальной терапии и нитропруссида натрия [14].
В последние годы выдвинуты различные гипотезы о регуляции газового состава в околоносовых пазухах и полости носа, а также участии кислорода, углекислого газа и оксида азота в патогенезе синусита [3, 4, 25]. W. Qian и соавт. [26] подтвердили прежние результаты исследования о влиянии экзогенного введения L-аргинина на продукцию слизистой оболочкой полости носа и околоносовых пазух NO. Так, после внутривенного введения L-аргинина содержание NO в воздухе полости носа остается повышенным в течение 1 ч. L-аргинин увеличивал содержание NO в полости носа как в присутствии, так и в отсутствие кислорода и не влиял на содержание оксида азота в верхнечелюстной пазухе, как и содержание кислорода во вдыхаемом воздухе не влияет на уровень NO в данной пазухе. Вдыхание 100% кислорода полностью прекращало образование оксида азота в лобной пазухе, данный эффект не удалось нивелировать внутривенным введением L-аргинина. В полости носа и в лобной пазухе продукция оксида азота возрастала после внутривенного введения L-аргинина и блокировалась после вдыхания чистого кислорода. Концентрация NO не изменилась на фоне внутривенного введения L-аргинина и вдыхания чистого кислорода. Продукция оксида азота в полости носа, в лобных и верхнечелюстных пазухах резко уменьшилась при вдыхании газовой смеси с повышенным содержанием углекислого газа (6%) и без кислорода. Однако в присутствии кислорода во вдыхаемом воздухе данный эффект, полученный от углекислого газа был нивелирован. Таким образом, в исследовании [26] была подтверждена гипотеза о влиянии внешних воздействий на газовый состав в околоносовых пазухах. Ранее было показано, что концентрация NO не изменяется в околоносовых пазухах в ответ на местную анестезию 2% лидокаином, и, напротив, снижается на фоне применения ксилометазолина [27].
Как было отмечено ранее, газовый состав в верхнечелюстной пазухе отличается повышенным содержанием NO и малочувствителен к изменениям газового состава в полости носа или к введению L-аргинина. Для понимания закономерностей функционирования околоносовых пазух следует вернуться к исследованиям A. Proetz [1], где на достаточно простых моделях показано, что околоносовые пазухи активно не вентилируются (при каждом вдохе-выдохе обновляется всего лишь 1/500 объема пазухи). Впервые на современном уровне эти данные были подтверждены G. Xiong и соавт. [28], которые путем компьютерного моделирования воздушных потоков в полости носа и околоносовых пазухах показали, что в нормальных условиях благодаря строению остиомеатального комплекса воздух в верхнечелюстных пазухах не обновляется. Однако после виртуального удаления крючковидного отростка происходит патологическое изменение направления движения воздушных потоков в полости носа при дыхании и воздух из полости носа начинает поступать в верхнечелюстные пазухи.
C. Hood и соавт. [29] с этой целью моделировали воздушные потоки в полости носа и околоносовых пазухах с учетом наличия дополнительного соустья верхнечелюстной пазухи. Было показано, что для обновления 90% воздуха в верхнечелюстной пазухе при наличии единственного соустья необходимо 84 ч. Однако в данном случае не учитывались результаты прежних исследований, показавших непрерывную продукцию NO. Понимание результатов данного исследования и непрерывного образования NO позволяет предположить, что газовый состав воздуха в околоносовых пазухах является достаточно постоянным. Хотя содержание NO в верхнечелюстных пазухах у разных людей может значительно варьировать: от 160 до 21 875 ppb (в среднем 6792 ppb) [11].
Отличительной особенностью работы C. Hood и соавт. [29] было то, что авторы провели анализ изменения направлений и скоростей воздушных потоков, возникающих в естественном соустье верхнечелюстной пазухи при носовом дыхании в зависимости от строения (длины, диаметра, ориентации длинной оси, формы, расположения) естественного соустья, а также наличия дополнительного соустья. Так, авторы показали, что в норме (в большинстве случаев) естественное соустье верхнечелюстной пазухи имеет эллипсоидную форму с длиной 6 мм и шириной 3 мм, длинная ось которой ориентирована параллельно направлению основного потока воздуха в среднем носовом ходе. При этом в естественном соустье верхнечелюстной пазухи возникает два вихревых потока со скоростью 10–5—10–7 м/с. Однако при увеличении естественного соустья исчезает второй вихревой поток, а скорость оставшегося вихревого потока может возрастать до 10–2 м/с. При наличии дополнительного соустья между ними возникает разница в давлении примерно 0,1 Па, которая генерирует восходящий поток воздуха в верхнечелюстной пазухе со скоростью 10–7 м/с. При таком воздушном потоке 90% воздуха в верхнечелюстной пазухе будут обновляться за 40 с, что, по мнению авторов исследования, может приводить к патологии со стороны верхнечелюстной пазухи. Показано, что изменения скорости движения слизи в верхнечелюстной пазухе, возникающего за счет мукоцилиарного клиренса, не влияет на скорость воздушного потока, проходящего через естественное соустье.
По данным C. Hood и соавт. [29], площадь поверхности слизистой оболочки верхнечелюстной пазухи 24—50×10–6 м2, площадь поверхности слизистой оболочки полости носа примерно равна 10–2 м2. При данных значениях ни полость носа, ни верхнечелюстная пазуха не могут обеспечивать известную нормальную концентрацию NO в полости носа в 5—50 нл/мин, как считалось ранее [30]. Более вероятно, что наличие фермента NOS в слизистой оболочке полости носа и околоносовых пазух обеспечивает примерно одинаковую продукцию NO на единицу площади, хотя A. DuBois и соавт. [31] приводят значения 217—455 нл/мин газообразного NO в верхнечелюстных пазухах. В любом случае доказанного критично малого уровня газообмена между полостью носа и околоносовыми пазухами достаточно для поддержания высокой концентрации NO в пазухах.
В другом исследовании C. Hood и соавт. [32] провели виртуальное моделирование двух послеоперационных состояний: с наличием единственного соустья с диаметром 10 мм (синусотомия через средний носовой ход) и двух соустий с диаметром 3 и 6 мм (синусотомия через нижний носовой ход). Оказалось, что два таких наиболее частых варианта операций на верхнечелюстных пазухах приводят к статистически значимому снижению концентрации NO в пазухе от 9,1 до 100—1400 ppb. Также было показано, что только прооперированные околоносовые пазухи с увеличенными соустьями могут поддерживать концентрацию NO в полости носа за счет возможной в таком случае диффузии. Таким образом, предположения R. Aust и B. Drettner [33] о высокой скорости газообмена между полостью носа и околоносовыми пазухами в норме оказались ложными, так как диаметр естественного соустья при отсутствии дополнительного соустья делает невозможным как механизм диффузии, так и активное (при каждом вдохе и выдохе) прохождение смеси газов из пазухи в полость носа и обратно. Отсутствие газообмена между полостью носа и околоносовыми пазухами показано в целом ряде исследований и в настоящее время считается признанным европейским обществом ринологов [11, 19]. Снижение концентрации NO в прооперированных околоносовых пазухах влечет за собой две проблемы: снижение мерцательной активности реснитчатого эпителия и снижение непосредственного антибактериального действия NO.
В течение последних 5 лет трехмерное моделирование воздушных потоков в полости носа и околоносовых пазухах, а также динамическое изменение содержания оксида азота в околоносовых пазухах при выполнении хирургических вмешательств выполнялись с использованием различных компьютерных программ: Mimics [34—38], vWorks [39, 40], Amira [41]. Во всех приведенных исследованиях был получен примерно один результат — хирургическое расширение естественного соустья верхнечелюстной пазухи ведет к улучшению ее вентиляции и, как результат, к снижению концентрации NO в пазухе. Так, в работе А.А. Воронина [42] была проанализирована вентилируемость верхнечелюстных пазух на основе данных компьютерной томографии пациента с кистой верхнечелюстной пазухи, а также после хирургического удаления кисты через искусственное соустье в нижнем носовом ходе. Было показано, что наличие дополнительного соустья в нижней части верхнечелюстной пазухи приводит к выраженной турбулизации потока воздуха внутри пазухи, выражающейся в образовании значительного количества крупномасштабных вихревых структур.
J. Zhua и соавт. [43] провели исследование компьютерных томограмм с компьютерным моделированием воздушных потоков у пациентов, которым выполнялись балонная синусопластика или удаление крючковидного отростка, и выявили усиление газообмена в околоносовых пазухах при обеих хирургических процедурах. Однако в исследование вошли пациенты, имеющие дополнительное соустье верхнечелюстной пазухи.
Таким образом, физиология полости носа и околоносовых пазух является крайне сложной и динамичной. Слизистая оболочка верхних дыхательных путей содержит особый изотип фермента NOS (iNOS), который реагирует на цитокиновые и бактериальные стимулы. Концентрация iNOS максимальна в реснитчатом эпителии околоносовых пазух, в частности в верхнечелюстных пазухах. С другой стороны, классические исследования физиологии околоносовых пазух, свидетельствующие об отсутствии какого-либо клинически значимого газообмена между пазухами и полостью носа, в настоящее время подтверждены использованием высокоточных трехмерных цифровых моделей. Большое содержание iNOS в околоносовых пазухах наряду с отсутствием вентиляции поддерживает высокую концентрацию газообразного NO в околоносовых пазухах, что также подтверждено в целом ряде исследований с использованием современных высокоточных газоанализаторов [44]. В настоящее время общепризнано значение NO в верхних дыхательных путях в норме: антибактериальное, противовирусное, противогрибковое действие, а также стимулирующее влияние на мукоцилиарный клиренс [45, 46]. Показано, что при развитии патологии в околоносовых пазухах происходит снижение концентрации NO в пазухах [47]. Исходя из возможностей современных компьютерных технологий, необходимо проведение компьютерного моделирования на этапе планирования риносинусохирургии. Такая предоперационная подготовка позволит учесть изменения воздушных потоков в полости носа и околоносовых пазухах, а также избежать патологической диффузии газов со снижением концентрации NO в пазухах [48]. Необходимы дальнейшие исследования физиологии полости носа и околоносовых пазух, учитывающие влажность и тепловые характеристики слизистых оболочек, а также носовой цикл, что, возможно, оказывает влияние на поддержание постоянной концентрации NO в околоносовых пазухах.
Частей на миллиард.
Чем опасно повреждение пазухи
Поскольку осложнение не всегда проявляется сразу, возникшие через несколько лет симптомы гайморита заставляют пациента обращаться к обычному ЛОР-врачу. Лечение, как правило, не приносит результатов — причину в большинстве случаев не находят. Начинается хождение от одного врача к другому, теряется драгоценное время. Чем дольше инородное тело находится в пазухе, тем выше риски формирования новообразований. Если оставить перфорацию пазухи без внимания, это чревато:
- хроническим синуситом и гайморитом
- воспалением корней соседних зубов
- остеомиелитом челюсти
- энцефалитом и менингитом
Почему при появлении симптомов острого гнойного гайморита необходимо срочно обратиться к ЛОР врачу:
Не забывайте, что «нос растет на голове», а значит любые гнойные заболевания околоносовых пазух – это наличие гноя в черепе, в непосредственной близости к полости глазниц и к головному мозгу, следовательно и осложнения могут быть крайне серьезными, с самыми непредсказуемыми последствиями:
- Отиты
- Внутриглазничные осложнения (флегмона орбиты, абсцесс орбиты)
- Внутричерепные осложнения (менингит, энцефалит, абсцесс головного мозга)
Не надо пытаться справиться с гайморитом самостоятельно. Наличие гнойного процесса в пазухе говорит о том, что сама она опорожниться не может и если время будет упущено, большая вероятность, что гной сам проложит себе путь в один из близлежащих органов.
Почему стоит доверить лечение отделению ЛОР-стоматологии
ЛОР-стоматология — это комплексный подход при лечении осложнений в гайморовых пазухах после стоматологического лечения
Симбиоз двух направлений — стоматологии и отоларингологии — позволяет выявить причину, провести оценку ситуации, подобрать грамотную тактику лечения.
ЛОР-отделение ЦПС «Доктор Левин» уже много лет оказывает помощь при возникновении проблем после лечения и удаления зубов, находящихся на границе с гайморовой пазухой. Хирургическое лечение проводят кандидаты медицинских наук, челюстно-лицевые хирурги с отоларингологической подготовкой.
В Центр попадают пациенты после мучительных поисков решения проблемы. Многократное лечение у ЛОР-врача в больнице не приносит результатов. Но думающий пациент должен понимать — если беспокойство с той стороны носовых пазух, где когда-то проходило эндодонтическое лечение, нужно обращаться к челюстно-лицевому хирургу с ЛОР-подготовкой. Только в этом случае можно провести комплексную оценку ситуации, составить адекватный план лечения.
Киста гайморовой (верхнечелюстной) пазухи
Киста гайморовой пазухи
– это доброкачественное новообразование, которое появляется на слизистой оболочке внутри околоносовых пазух. Киста гайморовой пазухи представляет собой округлый мешочек, с оболочкой в виде тонкой плёнки, заполненный жидкостью. Бывает, оболочка кисты спонтанно рвётся, и это проявляется обильными прозрачными выделениями из носа.
Ретенционные кисты
в пазухах образуются из-за длительного нарушения нормального движения воздуха в полости носа на фоне вялотекущего хронического воспаления (например, аллергии или хронического гайморита). Одонтогенные кисты возникают в пазухе в ответ на воспаление в области корней зубов верхней челюсти или как реакция на установку зубных имплантов.
ЧЕМ ОПАСНА КИСТА ОКОЛОНОСОВОЙ ПАЗУХИ?
Кисты околоносовых пазух не являются опухолями
, не перерождаются в злокачественные, и не представляют угрозы для жизни. Маленькая киста может находиться в пазухе и никак не проявлять себя много лет. Если киста не растёт и не беспокоит, лечения не требуется. С другой стороны,
если киста занимает больше половины объёма пазухи
, это приводит к нарушению вентиляции и застою слизи. Большая киста полностью закупоривает соустье пазухи, препятствует нормальному движению воздуха и оттоку отделяемого. Нередки случаи, когда на фоне острой респираторной инфекции киста гайморовой пазухи нагнаивается – возникает острый гнойный гайморит, который уже чреват осложнениями. По этой причине большие кисты рекомендовано удалять.
ЛЕЧЕНИЕ КИСТЫ ГАЙМОРОВОЙ ПАЗУХИ
Кисты околоносовых пазух можно вылечить только одним путём – хирургически удалить
. Однажды образовавшись, киста уже не сможет рассосаться самостоятельно или с помощью лекарств. Если кисту лопнуть при пункции пазухи или «прижечь» лазером, она вырастет на том же месте снова. Чтобы избежать рецидива кисты, важно тщательно удалить все её оболочки. Это возможно только под контролем зрения, во время эндоскопической операции.
ЭНДОСКОПИЧЕСКАЯ ГАЙМОРОТОМИЯ В ЛОР ЦЕНТРЕ
В клинике ЛОР Центр лечение кист околоносовых пазух проводится только эндоскопическим методом
по принципам FESS – функциональной эндоскопической хирургии околоносовых пазух. Этот метод подразумевает максимально щадящий подход через естественные соустья пазух, небольшие разрезы, минимальное повреждение слизистой оболочки и внутриносовых структур. Эндоскопическая операция по удалению кисты гайморовой пазухи называется
эндоскопическая гайморотомия
.
МЕТОДЫ ЛЕЧЕНИЯ КИСТЫ ГАЙМОРОВОЙ ПАЗУХИ
Кисты околоносовых пазух можно вылечить только одним путём – хирургически удалить. Однажды образовавшись, киста уже не сможет рассосаться самостоятельно или с помощью лекарств. Народные методы лечения (промывание носа и пазух растворами соли или лекарственных растений), спреи для носа и антибиотики – неэффективны против кисты. Безоперационными методами лечения можно на время уменьшить кисту, выпустив из неё жидкость. Если кисту лопнуть иглой при пункции пазухи или прижечь лазером, она вырастет на том же месте снова через 2-3 месяца. Чтобы избежать рецидива кисты, важно очень тщательно удалить все её оболочки. Это возможно только под контролем зрения, во время эндоскопической операции.
СОВРЕМЕННЫЕ ОПЕРАЦИИ ДЛЯ ЛЕЧЕНИЯ КИСТЫ ГАЙМОРОВОЙ ПАЗУХИ
В клинике ЛОР Центр лечение кист околоносовых пазух проводится только эндоскопическим методом по принципам FESS – функциональной эндоскопической хирургии околоносовых пазух. Эндоскопическая операция по удалению кисты гайморовой пазухи называется эндоскопическая гайморотомия. Этот метод подразумевает максимально щадящий подход через естественные соустья пазух, минимальное повреждение слизистой оболочки и внутриносовых структур. Преимущества эндоскопической операции в том, что всё делается внутри носа, — никаких отёков, разрезов, швов и рубцов на лице или под губой после неё не бывает. Эндоскоп даёт хирургу хороший обзор, широкое поле зрения и яркий свет, что позволяет удалить всю кисту полностью, не оставив оболочек.
КАК ПРОХОДИТ ОПЕРАЦИЯ:
- Анестезиолог и операционная сестра готовят пациента к операции.
- Хирург осматривает полость носа эндоскопом и идентифицирует естественное соустье верхнечелюстной пазухи на боковой стенке полости носа.
- При помощи специальных инструментов соустье пазухи расширяется приблизительно до 9-10 мм.
- Внутреннее содержимое пазухи осматривается угловым эндоскопом.
- Через расширенное соустье вводятся специальные микрощипцы, киста захватывается и удаляется целиком вместе с оболочками.
- Проводится промывание и контрольный осмотр пазухи.
- После операции в нос устанавливаются специальные дышащие губчатые тампоны.
Результатом эндоскопической гайморотомии будет восстановление нормального объёма пазухи, естественного оттока слизи и движения воздуха в ней.
Уважаемые пациенты! Обратите внимание, что в указанную стоимость операции не включены расходы на лабораторные анализы крови и другие обследования. Стоимость лечения зависит от выбранного метода анестезии (местная или общая) и длительности пребывания в палате стационара. Точную сумму в вашем конкретном случае сможет назвать только врач-хирург после очной консультации.
Эндоскопическая хирургия используется в клинике ЛОР Центр для лечения не только кист гайморовых пазух, но и хронических синуситов любой природы, полипов и других новообразований пазух.
ЭНДОСКОПИЧЕСКАЯ ОПЕРАЦИЯ ПОКАЗАНА ПРИ ЗАБОЛЕВАНИЯХ:
- Кисты гайморовых пазух
- Полипы полости носа и полипозный риносинусит (от одиночного полипа до распространённого полипоза).
- Хронические и рецидивирующие гнойные синуситы (гайморит, этмоидит, сфеноидит, фронтит, или их сочетания – полисинуситы, пансинусит).
- Одонтогенные синуситы и инородные тела гайморовых пазух (после лечения у стоматолога и попадания цементирующего материала в пазухи).
ПОКАЗАНИЯ К ЭНДОСКОПИЧЕСКОЙ ОПЕРАЦИИ НА ПАЗУХАХ:
Не всегда кисту гайморовой пазухи, случайно обнаруженную на КТ, надо срочно оперировать. Если она занимает меньше 1/3 пазухи, не затрудняет дыхание и не вызывает боль, достаточно наблюдения у ЛОР врача. Об эндоскопическом удалении кисты надо думать, если:
- Одна или обе половины носа всегда заложены, приходится дышать ртом.
- Происходит избыточное скопление слизи в носу и носоглотке.
- Беспокоит постоянное ощущение тяжести, давления, распирания в области пазухи или головная боль.
- Возникает острый гнойный гайморит на стороне этой пазухи.
ЧТО НУЖНО ДЛЯ ПОДГОТОВКИ К ЭНДОСКОПИЧЕСКОЙ ОПЕРАЦИИ:
1. Сперва необходимо пройти осмотр ЛОР-хирурга для постановки точного диагноза и определения чётких показаний к операции. 2. Обязательно сделать КТ носа и околоносовых пазух, для индивидуального планирования объёма вмешательства. КТ также помогает хирургу ориентироваться по ходу операции. 3. После того, как ЛОР-врач подтвердил необходимость операции, нужно амбулаторно пройти общее предоперационное обследование и получить заключение терапевта об отсутствии противопоказаний. Обследование вы можете пройти как в клинике «ЛОР-центр», так и в вашей поликлинике по месту жительства. Скачать список необходимых анализов в формате PDF можно по этой ссылке.
РЕАБИЛИТАЦИЯ ПОСЛЕ ЭНДОСКОПИЧЕСКОЙ ОПЕРАЦИИ В ПОЛОСТИ НОСА
- После эндоскопической операции в носу находятся специальные губчатые дышащие тампоны, которые хирург через 1-2 дня удаляет. Тампоны иногда вызывают ощущение давления в носу и головную боль, эти симптомы быстро проходят после удаления.
- Пациент проводит сутки в стационаре и на следующий день после операции отправляется домой.
- В назначенное время пациент посещает хирурга амбулаторно: для удаления тампонов, промывания носа и контроля заживления.
- В первую неделю после операции пациенту не рекомендуется пить горячие и алкогольные напитки, принимать горячий душ, выполнять физические упражнения (чтобы не спровоцировать расширение сосудов в носу и носовое кровотечение). Лучше всего соблюдать домашний режим и избегать простудных заболеваний.
- По мере заживления в течение 1-2 недель в носу постоянно образуются сгустки слизи и корочки — это нормально. Врач назначит солевые растворы для увлажнения носа и другие лекарства, уменьшающие отёк и ускоряющие заживление. Носовое дыхание полностью восстанавливается постепенно, обычно к 3-й неделе после операции.
Диагностика перфорации
Имея точное представление о ситуации в пазухе, челюстно-лицевой хирург выбирает правильную тактику и метод устранения проблемы
В рамках диагностических мероприятий в нашем Центре проводятся:
- Рентгенография позволяет оценить состояние причинного зуба, качество лечения каналов
- Компьютерная томография в ЛОР-режиме позволяет получить полную картину состояния гайморовых пазух
Современный КТ-томограф Sirona Gallileos гарантирует высокое качество снимков, на которых можно определить расположение и размеры перфорации, выявить наличие и локализацию инородных тел, кист и полипов (в случае их образования), оценить размеры воспалительного процесса.
Как проходит лечение
Мы с уважением относимся к личному времени пациента, стремимся провести все мероприятия комплексно, в один день:
- Профессиональная гигиена Подготовка полости рта для обеспечения стерильности при хирургической операции во избежание вторичного инфицирования пазухи
- Операция по устранению воспаления Выполняется во сне, метод доступа к пазухе выбирается в зависимости от расположения инородного тела, наличия новообразований
- Временное протезирование Если причинный зуб пришлось удалить, для маскировки дефекта устанавливается временная коронка или иммедиат-протез
Хирургические операции в нашем Центре выполняются в седации. Пациент ничего не чувствует, исключены страхи и переживания. Седативные препараты погружают в контролируемый медикаментозный сон без провала в бессознательное состояние — это не общий наркоз! Не содержат токсичных компонентов, действуют мягко, сохраняя рефлексы. Аппарат искусственной вентиляции легких не подключается, госпитализация не требуется.
Завершает хирургическое вмешательство обязательное КТ-обследование, необходимое для оценивания качества выполненных работ.
Через 10-14 дней пациент приглашается в клинику для снятия швов и контрольного КТ-снимка. Составляется график профессиональных осмотров.
Результаты и обсуждение
Анализируя диагностические изображения, мы обратили внимание на следующую анатомическую особенность строения ситовидной пластинки решетчатой кости: низкое расположение центральных отделов (ольфакторной ямки) относительно латеральных (этмоидальной ямки) (рис. 1).
Рис. 1. КТ черепа в коронарной проекции. Определяется низкое расположение ольфакторной ямки с обеих сторон (обозначено стрелками).
P. Keros (1965) выделил три типа расположения решетчатой пластинки: высокое — решетчатая пластинка находится ниже крыши решетчатого лабиринта на 1-3 мм, среднее — на 4-7 мм и низкое — на 8-16 мм [6]. Однако эти измерения проводились относительно медиального края решетчатой кости. Мы, в свою очередь, измеряли глубину ольфакторной ямки от линии, которая соединяет латеральные края этмоидальной ямки ситовидной пластинки до максимально нижней точки обонятельной ямки (рис. 2). При таком измерении существенное значение на объективность оценки глубины ольфакторной ямки оказывает общее направление хода ситовидной пластинки (горизонтальное или косое), что также характеризует особенности анатомического строения решетчатой кости.
Рис. 2. КТ черепа в коронарной проекции. Изображены ориентиры для измерения глубины ольфакторной ямки: линия, соединяющая медиальные края этмоидальной ямки, и стрелки, указывающие на максимально нижние точки обонятельных ямок.
У 42 пациентов с СНЛ обнаружено низкое расположение ольфакторной ямки — на 7,2±1,8 мм ниже уровня этмоидальной. В 13 случаях обратило на себя внимание асимметричное расположение сетчатой пластинки, причем локализация СНЛ соответствовала стороне более низкого положения ольфакторной ямки (рис. 3). В 30 случаях наблюдалась фенестрация ситовидной пластинки на протяжении 1-5 мм. Фистула чаще локализовалась в центральных отделах продырявленной пластинки (в области ольфакторной ямки).
Рис. 3. КТ черепа в коронарной проекции. Асимметричное расположение ольфакторной ямки, более низкое на стороне развития СНЛ (обозначено стрелкой).
У одного из пациентов 34 лет СНЛ возникла после радикальной эндоскопической операции по поводу правостороннего полипозного полисинусита. КТ-исследование продемонстрировало отсутствие резецированных в ходе операции переднего конца средней носовой раковины и отдельных межклеточных перегородок передних ячеек решетчатого лабиринта. При этом отмечался следующий вариант анатомического строения решетчатой кости справа: передняя ячейка у основания средней носовой раковины распространялась краниально и внедрялась в задние отделы лобной воронки, в ней наблюдались утолщенная слизистая и горизонтальный уровень жидкости. Кроме того, имелся узкий костный дефект (не более 1 мм) бокового ската обонятельной ямки справа на уровне заднего конца петушиного гребня, открывающийся в описанную выше ячейку лобной воронки. Перпендикулярная и ситовидная пластинки решетчатой кости были узурированы полипами с наличием участков периостальной оссификации, визуализировалось локальное разрушение перегородок решетчатого лабиринта от давления, создаваемого полипами.
Таким образом, в этом случае полипозный процесс привел к разрушению структур решетчатой кости, сетчатая пластинка в области ольфакторной ямки была узурирована полипами, которые тампонировали образовавшиеся дефекты кости, а после полипотомии создались условия для истечения ликвора (рис. 4).
Рис. 4. КТ околоносовых пазух пациента 34 лет: коронарная (а) и аксиальная (б) проекции. Передний конец средней носовой раковины справа отсутствует — состояние после ее резекции. Определяются участки периостального костеобразования и полипы (обозначено длинной стрелкой). Перегородки решетчатого лабиринта локально разрушены, выявлен дефект ольфакторной ямки (обозначено короткой стрелкой).
У 2 пациентов было диагностировано этмоидальное менингоцеле. У одной пациентки 37 лет на КТ в ситовидной пластинке справа в области дна ольфакторной ямки на уровне средних ячеек решетчатой кости был выявлен дефект площадью до 1,5 мм2, через который между носовой перегородкой и верхней носовой раковиной выступал участок мягкотканной плотности. При этом в правой клиновидной пазухе и сфеноэтмоидальном кармане визуализировалось небольшое количество жидкости ликворной плотности (рис. 5).
Рис. 5. КТ околоносовых пазух пациентки 37 лет: аксиальная проекция (а) и реконструкция в коронарной плоскости (б): наблюдаются дефект ольфакторной ямки (обозначено стрелкой 1) и этмоидальное менингоцеле с содержимым ликворной плотности (обозначено стрелкой 2).
У одной больной 45 лет на КТ определялся дефект ситовидной пластинки решетчатой кости справа в латеральных отделах протяженностью до 4 мм, костные стенки передних ячеек решетчатой кости были истончены, в них визуализировалось мягкотканное образование до 10 мм (менингоцеле) (рис. 6). В правой верхнечелюстной и лобной пазухах, своде носоглотки определялось содержимое ликворной плотности.
Рис 6. КТ околоносовых пазух пациентки 45 лет в коронарной проекции. Выявлены костный дефект ситовидной пластинки (а, б; обозначен стрелкой 1), менингоцеле (б; обозначено стрелкой 2), содержимое ликворной плотности в своде носоглотки (в; обозначено стрелками).
У одной пациентки 55 лет возникновение ликвореи было обусловлено наличием мукоцеле передних ячеек решетчатого лабиринта, в которых справа визуализировалась тонкостенная костная полость, включавшая в себя клетку бугорка носа и решетчатый пузырь размерами 21×9 мм, заполненная содержимым мягкотканной плотности и распространяющаяся к продырявленной пластинке; отмечалась ее локальная деструкция в области этмоидальной ямки на протяжении около 4 мм (рис. 7). Крючковидный отросток и воронка справа четко не дифференцировались, лобно-носовой канал в каудальных отделах не прослеживался. Правая лобная пазуха была гипоплазирована и заполнена патологическим содержимым. В правой верхнечелюстной пазухе отмечалось небольшое количество жидкостного содержимого с горизонтальным уровнем.
Рис. 7. КТ околоносовых пазух пациентки 55 лет: коронарная (а) и аксиальная (б) проекции. а — локальная деструкция сетчатой пластинки решетчатой кости в месте локализации тонкостенной костной полости (обозначено стрелкой); б — мукоцеле (обозначено стрелкой).
У одной пациентки 53 лет к возникновению СНЛ привело наличие объемного образования в правой клиновидной пазухе. На К.Т. визуализировалась увеличенная (вздутая) правая клиновидная пазуха, выполненная объемным образованием плотностью до 34 HU, распространяющимся через дефект межпазушной перегородки (преимущественно в средних и верхних отделах, протяженностью до 11 мм) в левую клиновидную пазуху (рис. 8). Латеральная стенка правой клиновидной пазухи была разрушена на протяжении около 7 мм. В задних отделах левой клиновидной пазухи визуализировалось содержимое с пузырьками воздуха (слизь). В правой верхнечелюстной пазухе имелось небольшое количество жидкостного содержимого пониженной плотности.
Рис. 8. КТ околоносовых пазух пациентки 53 лет в аксиальной проекции. Выявлены деструкция стенок правой клиновидной пазухи (обозначено стрелками 1 и 2) и объемное образование (обозначено стрелкой 3).
В отдельных случаях удается обнаружить свободно истекающий ликвор через дефект ситовидной пластинки, который выглядит как участок линейной формы более низкой плотности, чем окружающая слизистая оболочка. При наличии дополнительных образований в клиновидных пазухах и ячейках решетчатого лабиринта также четко визуализируются костные дефекты, через которые происходит истечение ликвора. В таких случаях достаточно информации, получаемой при КТ в аксиальной плоскости.
В тех случаях, когда дефекты костных структур или твердой мозговой оболочки четко не определялись (44% пациентов), назальную ликворею диагностировали по косвенным признакам, таким как истончение костных структур без явных деструктивных изменений в сочетании с патологическим содержимым ликворной плотности преимущественно в задних отделах клиновидных пазух и сфеноэтмоидальных карманах, а также в задних ячейках решетчатого лабиринта, реже в верхнечелюстных пазухах. Таким пациентам мы выполняли динамическое КТ-исследование. Первичное исследование выполнялось в аксиальной плоскости сразу при поступлении пациента в кабинет К.Т. Повторное исследование производилось в коронарной плоскости спустя 10-20 мин после первичного. Между выполнением первичного и повторного исследований пациент находился на столе в положении лежа на спине или животе. Время повторного исследования зависело от скорости истечения ликвора: при истечении больше 10 капель за 1 мин исследование повторяли через 10 мин, при менее обильном — через 20 мин. Количество жидкости в перечисленных выше пазухах возрастало, в отдельных случаях удавалось проследить струйку ликвора (участок линейной формы более низкой плотности, чем окружающая слизистая оболочка). Кроме того, мы пришли к выводу, что самая первая передняя ячейка решетчатого лабиринта, содержащая ликвор, соответствует уровню локализации фистулы.
КТ-цистернографию пациентам мы не выполняли из-за достаточно высокой инвазивности процедуры, результатом которой было попадание контрастного вещества в околоносовые пазухи, что не дает существенной дополнительной информации, так как ликвор, находящийся в них при СНЛ, обладает естественной контрастностью и хорошо дифференцируется на фоне воздуха без дополнительного контрастирования. По данным Д.Н. Капитанова и А.С. Лопатина, КТ-цистернография может иногда давать ложноотрицательные результаты за счет неадекватного количества введенного контрастного вещества и неудачного времени проведения исследования [7].
Госпитализация не нужна
Операции в нашем Центре проводятся операционными бригадами из опытных челюстно-лицевых хирургов с ЛОР-подготовкой в условиях стерильного оперблока. Лечение максимально щадящее и малотравматичное, круглосуточное пребывание в стационаре не требуется, в тот же день Вы отправитесь домой.
Вмешательство длится около часа, под седацией. После окончания пациент быстро возвращается в ясное сознание без неприятных последствий и риска осложнений. Через 30-40 минут можно спокойно ехать домой. Для пациентов с сопутствующими кардио-заболеваниями предусмотрен дневной стационар. Можно полежать необходимое для восстановления время под наблюдением нашего анестезиолога-реаниматолога.
Материал и методы
В статье проанализированы результаты КТ 45 пациентов с СНЛ, находившихся на лечении в отделении оториноларингологии Курской областной клинической больницы в период с 2000 по 2014 г. Среди пациентов были 39 женщин в возрасте от 37 до 66 лет и 6 мужчин в возрасте от 34 до 66 лет. Исследования проводились в аксиальной и коронарной проекциях с толщиной среза 0,625-3,0 мм на компьютерном томографе с последующей оценкой диагностических изображений на рабочей станции. Всем пациентам был произведен биохимический анализ отделяемого из носа.
Ускоренная реабилитация
После операции Вы бесплатно получите медикаменты и инструкцию с правилами поведения в реабилитационный период. Мы собрали необходимый набор препаратов для улучшения самочувствия в домашних условиях. Пожалуйста, принимайте их по назначению врача и соблюдайте рекомендации во избежание неприятных последствий.
Для быстрого восстановления после операции наш Центр предлагает авторскую методику реабилитации за 1-2 дня. Процедуры позволяют свести к минимуму образование возможных гематом, отечности, устранить болевой синдром. В рамках программы используется:
Микротоковая терапия
Слабый импульсный ток нормализует метаболические процессы, активизирует выработку АТФ, улучшает питание тканей. Запускается регенерация, ускоряется заживление, уменьшается отечность. Проходит мышечный спазм.
Плазмотерапия PRP
Инъекции очищенной и обогащенной тромбоцитами плазмы собственной крови запускают процессы клеточной регенерации за счет внутренних резервов организма. Снижается проявление отеков, гематом.
Биостимуляция лица
Лимфодренажные препараты D-NUCLEO и MesoSculpt C71 способствуют уменьшению отечности. Активные противовоспалительные компоненты улучшают кровоток, повышают питание тканей, улучшают заживление.