Пародонтолог
Фисенко
Марина Николаевна
Стаж 46 лет
Врач стоматолог-хирург высшей категории. Член International Federation of Dental Anestehesiology Societies IFDAS
Записаться на прием
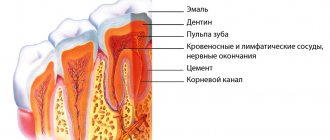
Комплекс тканей, окружающих зуб и удерживающих его в альвеоле, называется пародонтом. Соответственно воспаление этих тканей в медицине и является пародонтитом. По мере прогрессирования это стоматологическое заболевание разрушает связки зуба и костную ткань челюсти. В дальнейшем зубы начинают расшатываться и выпадают, на фоне чего могут возникать абсцессы и свищи.
Причины
Чаще пародонтит диагностируют в среднем возрасте – 30-40 лет, но сегодня заболевание все чаще появляется и у более молодых людей, в том числе у тех, кто имеет неправильную форму зубов или прикус. Патология развивается по нескольким причинам. Основной из них считают инфицирование десны через:
- зубные ткани – в результате кариеса или зубного налета, который ведет к образованию зубного камня;
- зубные карманы – на фоне гингивита (воспаления десны).
Гингивит считают ранней стадией пародонтита, поскольку с зубных карманов воспаление постепенно переходит на другие ткани. Источник инфекции может находиться и не в ротовой полости. Иногда пародонтит развивается на фоне других внутренних воспалительных заболеваний. Способствовать развитию пародонтита могут следующие факторы:
- курение;
- жевание табака;
- наследственная предрасположенность;
- длительный прием антидепрессантов, противовоспалительных препаратов;
- лечение иммунодепрессантами или блокаторами кальциевых каналов (вызывают гиперплазию десен);
- травмирование десны при физическом воздействии
- непрофессиональное лечение зубов;
- неправильное протезирование;
- недостаточная гигиена ротовой полости;
- сахарный диабет;
- изменения гормонального фона при менопаузе, беременности, лактации;
- дефицит витамина B или C.
Развитию пародонтита способствует также постоянное питание слишком мягкой пищей. Она ухудшает процесс самоочистки зубов. Еще одной причиной пародонтита может выступать привычка жевать только одной стороной, поскольку это нарушает равномерное распределение нагрузки на зубы.
Симптомы и признаки
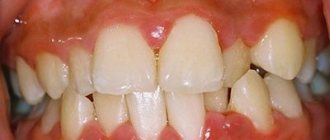
Воспаление пародонта редко сопровождается болевым синдромом. Чаще болезнь проявляется в виде отечности и покраснения десен. Может наблюдаться их кровоточивость, а иногда наблюдается и местное повышение температуры. На ранней стадии распознать заболевание сложно. Большинство пациентов обращаются к врачу с жалобами именно на кровоточивость десен во время чистки зубов или еды.
Если заболевание не лечить, в дальнейшем десна начинают отделяться от зубов, из-за чего они становятся более длинными. Между зубами появляются значительные промежутки. Выпадают они уже на более поздней стадии заболевания. Другие характерные симптомы пародонтита:
- неприятный запах изо рта;
- гнойное отделяемое на деснах;
- хронические зубные боли;
- налет на зубах;
- вязкая слюна;
- повышенная чувствительность десен;
- желтый налет на прикорневой части эмали;
- ощущение пульсации в десне.
Эти симптомы сказываются и на общем состоянии человека. Иногда появляется общая слабость и головная боль, повышается температура.
Основные различия острого и хронического пародонтита
Рассмотрев основные характеристики хронического и острого пародонтита, можно выявить несколько главных отличий данных стадий друг от друга. Во-первых, они различаются по степени выраженности. Хронический пародонтит протекает медленно и зачастую незаметно для человека, а острый характеризуется внезапностью и стремительностью поражения тканей пародонта.
Во-вторых, существенно разнятся факторы, вызывающие заболевание. Хронический пародонтит вызывают в основном общие нарушения в работе организма и вредные привычки, в то время как острая стадия спровоцирована механическими повреждениям зубов и дёсен при травмах, некоторых видах стоматологических заболеваний и неправильной установке зубных протезов.
В-третьих, стадии имеют разную симптоматику. Если хронический пародонтит не оказывает серьёзного влияния в целом на организм человека, то острая его форма приводит к интоксикации, слабости, нарушая привычное течение жизни.
В-четвёртых, несколько отличается локализация воспаления. При хронической форме, как правило, в той или иной степени поражается весь пародонт, что характерно и для острой негнойной формы. Острая гнойная форма локализуется на определённом участке ротовой полости и приводит к углублению зубодёсенных карманов и значительному распуханию десны в очаге воспаления.
В-пятых, для хронического и острого пародонтита требуются кардинально противоположные меры стоматологического вмешательства. В первом случае часто бывает достаточно регулярной профилактической чистки зубов у стоматолога, обработки полости рта антисептиками для снижения количества бактерий и снятия воспаления, проведения физиотерапевтических процедур или лечения пародонтита на аппарате «Вектор». При острой стадии часто требуется не только снять воспаление, но и удалить шатающийся зуб, провести полостную операцию на десне или вскрыть образовавшиеся свищи и фурункулы для удаления гноя. Часто пациентам требуется консультация стоматолога-ортопеда, который оценивает возможность установки зубных протезов вместо удалённых зубов.
Стадии
В течение заболевания выделяют три основных стадии, которые отличаются характером и тяжестью симптомов. Это следующие стадии.
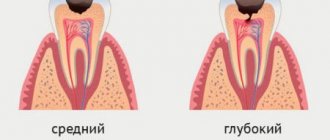
- Первая. Пародонтальные карманы имеют еще небольшую глубину – до 3 мм. Периодически после чистки отмечается кровоточивость десен. Она не сопровождается болью и расшатыванием зубов.
- Вторая. Глубина карманов увеличивается до 5 мм, из-за чего шейка зуба частично оголяется. Также появляется гиперчувствительность при употреблении горячей или холодной пищи.
- Третья. Эта стадия при неагрессивном течении заболевания развивается примерно через 4-5 лет после начала воспаления. В случае тяжелой формы зубные карманы углубляются до 6 мм. В них накапливаются остатки пищи, что приводит к нагноению. Зубы при этом сильно расшатываются.
Типы локализованного пародонтита
По степени тяжести:
- локализованный пародонтит легкой степени тяжести характеризуется болью в некоторых зубах при надавливании на десну, иногда кровоточивостью и появлением пародонтальных карманов, но общее самочувствие пациента не изменяется;
- локализованный пародонтит средней степени тяжести определяется по углублению десневых карманов, слабой подвижности зубов, регулярной кровоточивости десен;
- локализованный пародонтит в тяжелой стадии приводит к полному расшатыванию зубов, обнажению корней и нагноению десен, кость настолько разрушена, что проведение имплантации без предварительного наращивания уже невозможно.
По характеру протекания патологии:
- острый локализованный пародонтит развивается быстро и стремительно, с проявлением всех характерных симптомов — заболевание успешно лечится, но без стоматологической помощи переходит в хроническую форму;
- локализованный хронический пародонтит характеризуется моментами обострения и спокойствия, пациенту кажется, что патология отступила, но воспалительный процесс продолжает разрушать ткани и проявляется уже в тяжелой стадии.
Степень подвижности зубов
При пародонтите постепенно происходит расшатывание зубов. В зависимости от их подвижности выделяют 4 степени заболевания:
- 1 степень, когда зуб смещается не более чем на 1 мм к соседнему зубу, по щечно-язычному и вестибуло-оральному направлению;
- 2 степень, при которой подвижность наблюдается в тех же направлениях, что и при первой степени, но только уже более чем на 1 мм;
- 3 степень. Зубы становятся подвижными в любых направлениях, включая вертикальное;
- 4 степень. Подвижность наблюдается во всех направлениях, причем зуб может вращаться даже вокруг своей оси.
Что такое локализованный пародонтит?
Локализованный, или очаговый, пародонтит — это воспаление тканей пародонта, окружающих зуб. В отличие от генерализованного пародонтита локализованный распространяется локально — поражает только один или несколько соседних зубов. И даже при длительном развитии заболевание не затрагивает «соседей». Болезни подвержены все группы возрастов независимо от пола, но чаще страдают люди в возрасте от 30 до 50 лет и подростки.
Диагностика
Первый этап диагностики – внешний осмотр ротовой полости. Специалист проводит зондирование (пародонтальную пробу) – процедуру, которая определит глубину образовавшегося зубного кармана. Это необходимо для установки степени тяжести пародонтита. Дополнительно назначаются следующие исследования:
- бензидиновая проба. Позволяет выявить гной в пародонтальных карманах без проведения микроскопического исследования. Для этого в карман вводят турунду, смоченную в растворе, состоящем из бензидина, уксусной кислоты и полиэтиленгликоля. Если гной отсутствует, то цвет турунды не меняется, а при его наличии она становится голубой, зеленой или голубовато-зеленой;
- проба Шиллера-Писарева. Направлена на выявление в десне гликогена – вещества, количество которого резко возрастает при воспалении. Десна смазывают видоизмененным раствором Люголя, после чего оценивают окраску. Она меняется от светло-коричневого до темно-бурого;
- рентгенография. На снимке специалист определяет, насколько сильно патологическим процессом поражена костная ткань;
- мазок из зубного кармана. Исследование проводится с целью определить возбудителя заболевания, который вызвал воспалительный процесс;
- панорамная томография. Такая процедура позволяет получить полный вид пораженной челюсти. Исследование чаще проводится при подозрении на генерализованный пародонтит.
Почему мы чаще всего рекомендуем удалять зубы с пародонтитом
Наши родные зубы – это очаг воспалительных процессов. Они имеют пористую структуру, поэтому именно на них в первую очередь оседают все микробы, оказывающие разрушительное воздействие на ткани пародонта. Если рядом с таким зубами ставить импланты с активной поверхностью, пусть даже самые резистентные, которые в своем составе имеют химические элементы, способствующие оздоровлению костных клеток (такие, как SLActive® от Straumann и TiUnit® или TiUltra® от Nobel Biocare), они все равно не способны справиться с массированной атакой со всех сторон и атрофией костной ткани. То есть сохраняя родные зубы мы рискуем потерять все результаты имплантации.
Так что если зубов осталось немного, они разрушены и поражены заболеваниями, то смысла их сохранять уже нет – гораздо проще провести удаление с одновременной заменой на импланты, после чего будет достаточно проводить регулярную гигиену полости рта (самостоятельно и у стоматолога-гигиениста) и фактически забыть о проблемах с зубами навсегда. Ведь нет зубов – нет и воспаления.
Мы категорически не рекомендуем проведение имплантации на одной челюсти, если на второй есть очаги генерализованного пародонтита тяжелой и острой стадии – даже несмотря на то, что нет непосредственного контакта, это все равно опасно. Наш организм – это единое целое, что уж говорить о полости рта. Патогенные микроорганизмы будут циркулировать вместе со слюной, поэтому воспаление тканей вокруг установленных имплантов – это лишь вопрос времени. Ни о каком пожизненном сроке службе в такой ситуации говорить нельзя.
Методы лечения
Схема и эффективность лечения зависят от запущенности патологического процесса. Сначала предпринимают меры по улучшению состояния самих десен. Для этого проводится местная терапия, которая включает:
- кюретаж или ультразвуковую чистку зубов. Процедура необходимо для удаления зубного камня – над- и поддесневого. При помощи ультразвука также удается отполировать зубную эмаль, что помогает предотвратить появление камня в будущем;
- применение местных антибактериальных препаратов. Они представлены различными гелями, которые помогают подавить развитие бактерий в пародонтальных карманах. Примеры подобных препаратов: Апидент Актив, Метрогил Дент, Адепта;
- применение обезболивающих гелей, таких как Камистад, Мундизал. Они помогают избавиться от болезненности десен;
- полоскание рта и промывание пародонтальных карманов антисептическими растворами, такими как Хлоргексидин и Мирамистин;
- применение специальных зубных паст с противовоспалительными свойствами. Они дополняют основное лечение, назначенном врачом. Специалисты часто рекомендуют такие пасты, как Пародонтакс, Сплат Актив, Элмекс Сенситив, Асепта.
Местная противовоспалительная терапия длится на протяжении не менее 10 дней. Обработку проводят два раза в день: утром и вечером. Параллельно с удалением зубных камней проводят лечение кариеса и удаление нежизнеспособных зубов. Еще на этапе составления плана терапии может быть принято решение о необходимости протезирования. В таком случае врачи проводят подготовку к этому процессу, включая депульпирование зубов.
Санация пародонтальных карманов может проводиться и при помощи лазерного лечения. Лазер направляют вглубь десны, что позволяет уничтожить патогенные микроорганизмы, предотвратить кровотечение и стерилизовать ротовую полость. Также подобная методика стимулирует восстановительные процессы.
В схему общеукрепляющего лечения также включают различные виды физиотерапии:
- бальнеотерапию,
- светолечение,
- пелоидотерапию,
- массаж десен,
- УВЧ-терапию,
- дарсонвализацию,
- электрофорез,
- диатермокоагуляцию.
Можно ли проводить имплантацию на фоне запущенного пародонтита
Имплантация с сохранением живых зубов при данной форме заболевания проводится крайне редко, но не исключается. В целом это оценивается на этапе первичной диагностики – врач будет понимать, каких результатов можно добиться комплексным лечением, есть ли смысл тратить время и средства на терапию или лучше сразу удалить подвижные зубы, заменив их на импланты, остановив таким образом процесс воспаления раз и навсегда.
Важно также понимать настрой самого пациента – сохранять зубы стоит, если вы готовы бороться за свои родные зубы до конца, если готовы к тому, что в течение ближайшего года необходимо минимум раз в месяц посещать пародонтолога и регулярно проходить лечение, а после установки имплантов придется усилить гигиену и подобные курсы станут для вас обыденностью.
Пародонтит – это инфекция. Не идите на поводу у тех врачей, которые предлагают провести имплантацию без комплексного лечения. Разовой чистки, кюретажа или шинирования недостаточно, воспаление будет прогрессировать, а значит велики риски его перехода на ткани вокруг импланта. Отторжение в такой ситуации гарантировано – вы потеряете деньги, время, нервы и будете вынуждены повторно проходить имплантацию, но уже 100% с удалением живых зубов и скорее всего с подсадкой костной ткани, т.к. своя собственная разрушена.
Таким образом, имплантацию при данной форме пародонтита с сохранением своих зубов можно проводить при соблюдении следующих параметров:
- если есть, что сохранять – если у вас осталось всего 3-4 зуба, вкладывать время и средства нет никакого смысла,
- если по итогам диагностики мы понимаем, что получится вывести заболевание в период стойкой ремиссии и риски имплантации за счет этого будут сведены к минимуму,
- если вы готовы к длительному лечению и выполнению всех рекомендаций своего врача в области изменения образа жизни, питания, проведения гигиены полости рта.
Хирургическое вмешательство
Когда глубина пародонтального кармана превышает 5 мм, врачи принимают решение о хирургическом лечении. В таком случае проводится лоскутная операция – гингивэктомия. Она проводится по следующей схеме:
- Десну рассекают после чего десневый лоскут в области зубодесневого кармана отворачивают.
- Далее проводят очистку зубного корня, удаляют из кармана разрушенные ткани и микроорганизмы.
- Затем промывают ткани антисептиком, после чего десневый лоскут возвращают на место и накладывают швы.
Длительность операции может составлять от 1 до 3 ч, проводится она под местной анестезией. В процессе врач может также выровнять костную ткань, если на нее уже распространилось воспаление. В зависимости от характера поражения тканей могут проводиться и другие операции:
- Гингивопластика – трансплантация мягких тканей. Проводится при полной их атрофии, когда зуб полностью оголяется и визуальном становится более длинным. Чтобы закрыть дефекты, используются ткани с неба. Это помогает остановить углубление пародонтального кармана.
- Остеопластика. Проводится в случае разрушения воспалением костной ткани, которая уже не может удерживать зуб на своем месте. В процессе операции используют трансплантат из костной ткани или синтетического материала.
Еще один хирургический метод лечения пародонтита – шинирование подвижных зубов. Эта процедура позволяет удержать их на месте и спасти от самопроизвольного удаления. Шинированиесегодня проводится разными способами:
- На несколько зубов укладывают горизонтальную перекладину и стекловолоконную ленту. Затем все заливают световым композитом, в результате чего зубной ряд оказывается связан.
- На зубы, верхняя часть которых предварительно стачивается, надевают коронки, спаянные между собой.
- На челюсть надевают бюгельный протез, который позволяет равномерно распределить нагрузку как на зубы, так и на десны, а при установке на верхний ряд – на верхнее небо.
Особенности начального этапа лечения пациентов с тяжелым пародонтитом
Т. В. Закиров к. м. н., доцент кафедры стоматологии детского возраста и ортодонтии УГМУ
Пародонтит относится к числу заболеваний со слабовыраженной симптоматикой на начальных этапах своего развития. Обычно единственным симптомом легкого пародонтита является кровоточивость десен при чистке зубов. Со временем этот симптом исчезает, и долгое время заболевание не проявляет себя.
К моменту развития тяжелого пародонтита у пациента накапливается целый комплекс проблем в виде выраженной утраты опорно-удерживающих тканей пародонта, патологической подвижности и смещения зубов, развиваются эндопародонтальные поражения, пародонтально измененный прикус, нарушается окклюзия зубных рядов [2, 7].
Состояние усугубляется наличием у пациентов сопутствующих соматических заболеваний. К врачу эти больные обращаются обычно в стадии выраженного обострения воспалительного процесса в пародонте с наличием таких симптомов, как гноетечение из пародонтальных карманов, иногда абсцедирование, сильно выраженная подвижность зубов, неприятный запах изо рта и т. д. (рис. 1, 2).
рис. 1. Полость рта пациентки, 30 лет, с обострением тяжелого пародонтита. рис. 2. ОПТГ той же пациентки, выраженная резорбция альвеолярной костной ткани.
От правильной тактики врача-стоматолога именно на этом первом этапе часто зависит дальнейший прогноз в отношении всей зубочелюстной системы человека. К сожалению, в клинической практике выбор врача часто занимает одну из маргинальных позиций: либо тотальное удаление зубов с последующими проблемами при протезировании, либо, наоборот, сохранение зубов при отсутствии пародонтологического лечения как такового. Усугубляет ситуацию то, что при лечении таких пациентов необходимо участие практически всех специалистов стоматологического профиля, а выраженность существующих проблем требует высокой квалификации врачей. В большинстве случаев на первом этапе проводится поверхностная чистка зубных отложений.
Зачастую эту манипуляцию проводит гигиенист клиники со средним медицинским образованием. Нужно отметить, что в случае тяжелого пародонтита такая тактика недопустима, ибо неизбежно ведет к низкой эффективности проведенного лечения, увеличивает вероятность возникновения местных и общих осложнений, затрудняет планирование дальнейшего комплекса лечебных мероприятий. Пациенты, не видя существенного улучшения состояния своих десен, теряют доверие к команде специалистов, отказываются от рекомендуемых лечебных мероприятий (рис. 3, 4). Поэтому знание особенностей ведения пациентов с воспалительными заболеваниями пародонта тяжелой степени играет чрезвычайно важную роль как в достижении клинического успеха на начальном этапе лечения, так и при планировании дальнейшей комплексной стоматологической реабилитации.
рис. 3. Сохранение воспаления десны через 1 месяц после профессиональной гигиены в другой клинике, вид справа. рис. 4. Полость рта той же пациентки, вид слева.
Начинать первый этап лечения больных с заболеваниями пародонта следует с подробной беседы. В этот период врач должен получить исчерпывающую информацию о состоянии здоровья пациента, приеме им лекарственных препаратов, особенностях питания и гигиены полости рта. Особое внимание уделяют аллергическим заболеваниям, болезням системы крови с нарушенным свертыванием, скорости заживления ран (регенерация может быть угнетена на фоне сахарного диабета, приема цитостатиков, иммунодепрессантов, гормонов; резко повышен риск возникновения некроза челюсти при приеме медикаментов из группы бифосфонатов и др.). Несмотря на банальность этого этапа, нужно помнить, что только самое подробное информирование врача о состоянии здоровья пациента поможет в дальнейшем предотвратить возникновение серьезных осложнений в виде непредвиденного кровотечения, нагноения или обширного некроза тканей пародонта (рис. 5).
При обследовании пациента проводится заполнение пародонтальной карты с подробным указанием глубины пародонтальных карманов, степени рецессии десны, подвижности зубов, степени поражения фуркаций и др. Оцениваются гигиенические и пародонтальные индексы, а также по возможности индекс кровоточивости десен. Лучше провести фотографирование полости рта пациента до лечения и на этапах комплексной терапии. Учитывая постоянное повышение юридической грамотности пациентов, участившиеся случаи отстаивания своих прав в судебном порядке и дороговизну стоматологического лечения, данный этап имеет особенное значение.
Дело в том, что некоторые результаты лечения пародонтита среднетяжелой степени пациенты и врачи оценивают совершенно по-разному. Если врач обратит внимание на уменьшение глубины пародонтальных карманов, снижение отека десны и уменьшение экссудации, то для пациента ведущим симптомом после проведенного лечения будет оголение корней, расшатывание зубов и повышенная чувствительность (рис. 6, 7).
рис. 5. Некроз десны после профессиональной гигиены на фоне 10-летнего приема метотрексата. рис. 6. Вид десен до лечения при тяжелом агрессивном пародонтите. рис. 7. Генерализованная рецессия десны через 1 месяц после первого этапа лечения.
Естественно, что эти симптомы оцениваются больными резко негативно, поэтому об их развитии пациент должен быть предупрежден заранее во время подписания информированного согласия. При этом следует делать акцент на временном характере возникающих изменений. Повышенная чувствительность постепенно проходит, патологическая подвижность зубов также уменьшается, а десневые сосочки полностью либо частично восстанавливаются при сохранении расстояния от контактного пункта до альвеолярного гребня в пределах 5—7 мм [8]. При тяжелом пародонтите эти изменения необратимы, однако врач должен акцентировать внимание на их причине (запущенный пародонтит и утрата большого объема тканей в результате длительного воспалительного процесса в пародонте), а также на возможности полного устранения или нивелирования этих симптомов на последующих этапах лечения (шинирование зубов, реставрации и др.). Иными словами, предупрежден — значит вооружен.
Собственно лечение пациента с тяжелым пародонтитом необходимо начинать с эмпирической антибиотикотерапии. Для выраженной стадии воспалительного заболевания пародонта характерна глубокая массированная инвазия агрессивных анаэробных бактерий не только в ткани пародонтального комплекса и другие органы и ткани полости рта (например, пародонтопатогенные микроорганизмы обнаруживаются в складках языка, криптах миндалин, эпителиоцитах слизистой оболочки), но и в отдаленные регионы человеческого организма (эндокард, атеросклеротические бляшки сосудов и др.).
Кроме того, после проведения профессиональной гигиены при тяжелом пародонтите в кровь выбрасывается достаточно большое количество микроорганизмов — возникает явление транзиторной бактериемии [3]. И если у большинства пациентов это сопровождается чувством разбитости, недомогания и незначительным повышением температуры тела, то у пациентов группы риска (протезированные клапаны сердца и суставы, врожденные или приобретенные дефекты эндокарда и др.) это может привести к возникновению таких грозных осложнений, как бактериальный эндокардит или даже сепсис [4].
Поэтому только системная антибиотикотерапия позволит подавить основное количество патогенных микробов в составе биопленки на поверхности корней, значительно повысит эффективность лечения, улучшит течение периода заживления после стоматологического вмешательства и предупредит возникновение местных и общих осложнений [6].
К препаратам выбора можно отнести такие антибиотики, как цифран СТ (комбинация ципрофлоксацина и тинидазола) по 1 таб. 2 раза в день, амоксиклав (амоксициллин и клавулановая кислота) 375 мг по 1 таб. 3 раза в день, доксициклин по 100 мг 2 раза в день. Обычно на этапе обострения достаточно назначения препаратов на 5—7 дней. Для пациентов, настороженно относящихся к антибиотикотерапии, можно рекомендовать более современные препараты с приемом 1 раз в день, например сумамед (азитромицин) по 500 мг в течение 3 дней или авелокс (моксифлоксацин) по 400 мг в течение 5 дней. При этом в течение недели в организме пациента будет поддерживаться минимальная подавляющая концентрация антибактериального препарата.
Начинать антибиотикотерапию необходимо за 1—2 дня до проведения профессиональной гигиены полости рта. Ключевой момент: основная обработка пародонтальных карманов, даже если она разделена на несколько этапов, должна приходиться на прием антибиотиков. Важно акцентировать внимание пациента на необходимости приема антибиотика, для повышения мотивации можно показать ему гноетечение из карманов путем пальцевого давления на десну.
Безусловно, антибиотикотерапия относится к серьезному медицинскому вмешательству в организм человека, поэтому она должна проводиться с соблюдением всех основных требований химиотерапии, с учетом состояния здоровья пациента, показаний и противопоказаний и под постоянным контролем врача. Для минимизации побочных действий антибактериальных препаратов необходимо назначить параллельно прием эубиотиков в течение 2 недель (линекс, бифиформ, аципол и др.).
Обработку пародонтальных карманов лучше проводить в 2 посещения, отдельно верхнюю и нижнюю челюсти, хотя при определенных условиях (небольшое количество зубов, отдаленное место жительства пациента) всю работу можно провести в одно посещение. Перед приемом пациент должен прополоскать полость рта антисептиком, например 0,2%-ным хлоргексидином, что уменьшит обсемененность бактериального аэрозоля, образующегося при работе ультразвуковыми аппаратами.
Обязательным условием проведения эффективной работы в карманах у подавляющего большинства пациентов является адекватное обезболивание. Априори невозможно обработать поверхности корней на всю глубину при использовании аппликационной анестезии. Для повышения эффективности анестезии в боковых участках нижней челюсти инъекции анестетика проводят не в области переходной складки, а в области прикрепленной десны. Это способствует лучшему депонированию анестетика и его проникновению сквозь кортикальную пластинку челюсти.
Учитывая количество инъекций, периодически необходимо проводить замену иглы для уменьшения травматичности и болезненности при проколе слизистой оболочки. В случае особенно массивных челюстей и значительного разрушения костной ткани в области межзубных перегородок методом выбора может быть проводниковая анестезия.
Обработка пародонтальных карманов на первом этапе лечения пародонтита должна включать не только удаление зубных отложений над и под десной, но и сглаживание поверхности корней, коррекцию нависающих пломб на контактных участках, удаление грануляций, промывание антисептиками и при необходимости, в особенно проблемных участках, должна завершаться внесением локальных антибактериальных препаратов в дополнение к системной антибиотикотерапии. Нужно отметить, что вопреки мнению многих врачей удаление отложений далеко не единственная цель данной процедуры. При агрессивном пародонтите, например, твердые зубные отложения вообще могут отсутствовать, однако, несмотря на это, патологический процесс характеризуется сильно выраженным деструктивным воздействием на ткани пародонта, быстрым прогрессированием и низкой эффективностью лечения [1].
Нередки случаи, когда пациентам проводится вектор-терапия 4 раза в год, но это не приводит к сколько-нибудь выраженному улучшению состояния, а иногда (например, при одновременном ортодонтическом перемещении зубов) и вовсе заканчивается катастрофически (рис. 8, 9).
рис. 8. Выраженное воспаление десны при неэффективной регулярной вектор-терапии. рис. 9. Прогрессирующая резорбция костной ткани как итог ортодонтического лечения.
Гораздо более важной целью работы в пародонтальных карманах является удаление большого количества воспалительной грануляционной ткани, подавление активности пародонтопатогенной микрофлоры и смещение биоценоза пародонтальных карманов в сторону менее агрессивных сапрофитных видов. Начинать работу необходимо с ультразвуковых аппаратов, которыми удаляется основной массив зубных отложений. Не останавливаясь на принципах работы этих устройств, необходимо заметить, что обработка должна проводиться на всю глубину пародонтального кармана. При этом происходит частичное отделение грануляционной ткани, и ее потом легче убрать ручными инструментами. В обязательный набор инструментов при обработке карманов входят не только ультразвуковые аппараты, но и пародонтальные боры и кюреты (рис. 10, 11).
рис. 10. Боры для работы в пародонтальных карманах. рис. 11. Сравнение рабочих частей скалера, универсальной кюреты и кюреты Грейси.
Без ручных инструментов во всем мире обработка пародонтальных карманов не проводится, хотя выбор конкретного набора инструментов остается на усмотрение специалиста [5]. Основной характеристикой таких инструментов является закругленный неагрессивный кончик (для работы в поддесневой области) и острота рабочих граней. Сегодня достаточно возможностей для регулярной заточки кюрет, которая может проводиться как в специализированных центрах, так и самостоятельно в условиях стоматологической клиники (рис. 12, 13).
рис. 12. Прибор для заточки пародонтологических кюрет. рис. 13. Проверка остроты ручного инструмента.
При работе ручными инструментами возможно невольное рассечение десневых сосочков в межзубной области. В большинстве случаев это не требует ушивания: в условиях, когда не проводится отслаивание слизисто-надкостничного лоскута, сосочки после окончания процедуры и наступления гемостаза занимают свое исходное положение и послеоперационный период протекает без каких-либо осложнений. Также мы не рекомендуем накладывать пародонтальные повязки. В условиях воспаления они только мешают процессу заживления — сдавливают отечные ткани десны, затрудняют свободную эвакуацию содержимого пародонтальных карманов, вновь создают условия для роста анаэробной микрофлоры.
Несмотря на то что современные приборы иногда имеют встроенные методы детекции твердых зубных отложений, лучшим методом их диагностики остается зондирование поверхности корней пародонтальным зондом.
Элементы кюретажа подразумевают наличие определенных навыков, и данная процедура может проводиться врачом с высшим медицинским образованием вне зависимости от его профиля — это может сделать как терапевт или стоматолог-хирург, специализирующиеся на лечении заболеваний пародонта, так и врач-пародонтолог клиники (напомню, что специальности врач-пародонтолог в России не существует). Ввиду повышенной инвазивности недопустимо поручать проведение данного лечебного мероприятия гигиенисту: это будет не только неэффективно, но и в некоторых случаях опасно для здоровья и жизни пациента.
Итогом правильно проведенного первого этапа лечения пародонтита является значительное улучшение состояния тканей пародонта. Вне зависимости от степени тяжести заболевания десна приобретает бледно-розовую окраску, прекращается активная экссудация и гноетечение из пародонтальных карманов, уменьшается подвижность зубов, исчезает запах изо рта (рис. 14, 15).
рис. 14. Тяжелый пародонтит в стадии обострения у пациентки. рис. 15. Вид через 1 месяц после начального этапа лечения, купирование воспаления.
Пациенты обычно отмечают улучшение своего состояния. Необходимо отметить, что иногда при особенно глубоких пародонтальных карманах и сильной кровоточивости десен нет возможности провести полноценную обработку за одно посещение. В этом случае остатки зубных отложений и грануляций можно убрать через 3—4 недели в условиях лучшего обзора, после стихания воспалительных явлений. Единственное условие — необходимо вовремя оценить тяжесть заболевания, количество отложений на зубах и предупредить пациента о необходимости двухэтапной процедуры.
Через месяц можно провести повторное фотографирование полости рта и собрать консилиум специалистов для выработки дальнейшего плана лечения. Очевидно, что в условиях купирования острого воспалительного процесса в пародонте врачам легче оценить текущую клиническую ситуацию, истинную подвижность зубов, итоговую рецессию десны. По опыту можно отметить, что даже при проведении в дальнейшем хирургического лечения с использованием современных остеопластических материалов и мембран рецессия если и увеличивается, то очень незначительно, а в некоторых случаях степень оголения корней можно даже уменьшить, проведя ортодонтическое лечение или приблизив контактный пункт к десневому сосочку (рис. 16, 17).
рис. 16. Выраженная рецессия десны при аномальном положении зубов на фоне пародонтита. рис. 17. Уменьшение рецессии десны после ортодонтического лечения.
Только при достижении ремиссии воспалительного процесса в пародонте можно принять правильное обоснованное решение о дальнейших лечебных мероприятиях [9]. Так, ортодонт сможет оценить возможность перемещения зубов, а стоматолог-ортопед — возможность использования зубов в качестве опоры для несъемных протезов. Иногда эффективность глубокой чистки десен настолько высока, что отпадает необходимость проведения хирургических вмешательств с откидыванием лоскутов и значительно сокращаются сроки комплексной реабилитации зубочелюстной системы человека. Эффективность следующих этапов лечения также повышается.
Например, даже в случае проведения хирургического вмешательства с откидыванием лоскута хирург не будет тратить дополнительное время на удаление зубных отложений, что в условиях генерализованного поражения, безусловно, значительно сократит время операции. Вне зависимости от сохранения зуба процедура регенерации костной ткани или сохранения объема лунки будет более эффективна, так как образование кости будет протекать в отсутствие воспалительного процесса, удерживающая функция швов также повысится вследствие восстановления исходной плотности десны (рис. 18—22).
рис. 18. Абсцедирование в области 11 зуба при тяжелом пародонтите. рис. 19. Вид через 1 месяц после профессиональной гигиены. рис. 20. Вид через 5 месяцев после удаления 12 и 11 зубов с остеопластикой лунок. рис. 21. Вид через 2 года после протезирования на имплантатах. рис. 22. Вид при улыбке.
Таким образом, правильно проведенный первый этап лечения пародонтита среднетяжелой степени формирует условия для повышения эффективности комплексной стоматологической реабилитации, снижает вероятность возникновения осложнений и повышает доверие пациентов к команде специалистов.
Сведения об авторе Закиров Тарас Валерьевич, к. м. н., доцент кафедры стоматологии детского возраста и ортодонтии УГМУ (Екатеринбург)
Zakirov T.V., Ph.D., Assistant, Department of Pediatric Dentistry and Orthodontics, UGMA
Features of the initial stage of treatment of patients with severe periodontitis
Аннотация. Пародонтит относится к числу заболеваний со слабовыраженной симптоматикой на начальных этапах своего развития. Обычно единственным симптомом легкого пародонтита является кровоточивость десен при чистке зубов. Со временем этот симптом исчезает, и долгое время заболевание не проявляет себя.
К моменту развития тяжелого пародонтита у пациента накапливается целый комплекс проблем в виде выраженной утраты опорно-удерживающих тканей пародонта, патологической подвижности и смещения зубов, развиваются эндопародонтальные поражения, пародонтально измененный прикус, нарушается окклюзия зубных рядов.
Annotation. Periodontitis is one of the diseases with mild symptoms at the initial stages of its development. Usually the only symptom of mild periodontitis is bleeding gums when brushing your teeth. Over time, this symptom disappears, and for a long time the disease does not manifest itself.
By the time severe periodontitis develops, the patient has accumulated a whole range of problems in the form of pronounced loss of periodontal supporting and retaining tissues, pathological mobility and tooth dislocation, endoperiodontal lesions, periodontal malocclusion develop, and occlusion of the dentition is impaired.
Ключевые слова: пародонтит, эмпирическая антибиотикотерапия, пародонтальный карман, грануляционная ткань
Keywords: periodontitis, empirical antibiotic therapy, periodontal pocket, granulation tissue
Показания
Для больных пародонтитом особенно важны витамины A и C. В рацион питания необходимо ввести больше фруктов, овощей и зелени. На ранней стадии, когда зубы еще не расшатаны, можно употреблять плоды в твердом виде. Это обеспечить нужную нагрузку на зубочелюстную систему. Жевать необходимо обеими сторонами, а не только одной, чтобы все участки зубов работали активно. Полезно включить в меню такие продукты:
- морепродукты;
- яблоки;
- сладкий перец;
- авокадо;
- укроп, петрушку;
- ягоды черной смородины;
- морковь;
- арахис;
- цитрусовые.
Обязательно в рационе должны присутствовать молочные продукты, которые являются источником кальция. Пациенту необходимо употреблять больше молока, сметаны, творога, сыра разных сортов. Витамин A, способствующий регенерации эпителия, содержится в свиной и говяжьей печени, тыкве, абрикосах, брокколи и шпинате. Для костной ткани полезен цинк, который присутствует в чечевице, горохе, морепродуктах. Пить при пародонтозе лучше зеленый чай или натуральные соки.
Преимущества лечения в АО «Медицина»
Обращаясь в АО «Медицина» (клиника академика Ройтберга), вы можете быть уверены, что обследование будет проведено наиболее полно и исключительно на высокоточном оборудовании. От первого обращения до получения результатов анализов проходит не более суток. Также каждому пациенту клиники предоставляются:
- сопровождающий для перемещения по клинике;
- личный врач-куратор, который будет наблюдать за ходом диагностики и процессов лечения;
- письменные рекомендации по поводу лечения и вся необходимая информация по поводу назначенных препаратов.
В клинике АО «Медицина» вы не будете тратить свое личное время на очереди. В нашем медцентре оказывают услуги на международном уровне качества, а при возникновении спорных вопросов администрация всегда готова рассмотреть любые обращения.