Местная анестезия используется для онемения чувств в определенной части тела. Это предотвращает боль во время хирургических процедур.
Анестезирующее средство применяется к той части тела, которая подвергается хирургическому вмешательству.
Может использоваться при седации, которая успокаивает пациента и снижает уровень стресса. Вместе они позволяют хирургу проводить процедуру без боли и дистресса.
Местная анестезия длится недолго, поэтому она в основном используется для небольших амбулаторных процедур, когда пациент может уйти из клиники в тот же день.
Что такое местная анестезия
Главная отличительная особенность местной анестезии – нахождение человека в сознании во время ее действия. Этот вид анестезии действует на рецепторы, которые расположены ниже уровня груди. Помимо полного обезболивания местная анестезия позволяет устранить и другие тактильные ощущения, включая температурное воздействие, давление на ткани или их растяжение.
Проведение местной анестезии возможно на следующих участках:
- на поверхности слизистых оболочек различных органов – трахеи, гортани, мочевого пузыря, бронхов и так далее;
- в толще ткани – костных, мышечных или мягких;
- по направлению нервного корешка, выходящего за границы оболочки спинного мозга.
- в проводящих импульс нервных клетках спинного мозга.
Главная цель, которую преследует проведение местной анестезии, – блокирование возникновения импульсов и их передачи с сохранением сознания.
Внутривенный наркоз
Этот вид обезболивания относится к неингаляционным видам наркоза, которые характеризуются продолжительным действием и большей глубиной воздействия по сравнению с ингаляционным наркозом. Внутривенный наркоз может проводиться с использованием следующих препаратов:
- Тиопентал, Рекофол, Оксибутират и Пропофол – классическое обезболивание
- Фентатил с димедролом – нейролептаналгезия, которая может проводиться на спонтанном дыхании или сочетаться с искусственной вентиляцией легких
- Сибазон с Фентатилом – атаралгезия, которая обеспечивает поверхностный, щадящий наркоз и может осуществляться с другими видами обезболиваниями.
Такой вид наркоза используется для удаления абсцессов и флегмон, которые протекают с осложнениями, возможно и лечение доброкачественных опухолей небольших размеров, если их удаление под общим наркозом провести нет возможности.
Виды местной анестезии
В медицине встречаются следующие разновидности анестезии, отличающиеся по некоторым признакам и сфере применения:
- терминальная;
- инфильтрационная;
- регионарная;
- внутрисосудистая.
Каждая разновидность имеет перечень показаний и противопоказаний, которые необходимо учитывать при их проведении.
Терминальная анестезия
Этот вид известен также как аппликационная или поверхностная анестезия. Основные сферы применения – стоматология, гастроэнтерология и проктология. От других видов терминальная местная анестезия (наркоз) отличается методом проведения: анестетики в форме спрея, геля или мази наносятся на поверхность кожного покрова или слизистых оболочек.
В проктологии местноанестезирующие гели и спрей (Катетджель, Лидохлор, Лидокаин и др.) используются при проведении проктологического осмотра и диагностических манипуляций: ректального осмотра, аноскопии, ректороманоскопии. Исследование при этом становится практически безболезненным. Также местная анестезия в проктологи применяется при проведении некоторых лечебных манипуляций: латексного лигирования геморроидальных узлов, склеротерапии геморроя, инфракрасной коагуляции внутренних геморроидальных узлов, а также при биопсии из прямой кишки.
Инфильтрационная анестезия
Применяется в стоматологии и хирургии, и представляет собой введение специальных растворов в мягкие ткани. Результатом проведения процедуры, помимо выраженного анестетического эффекта,становится повышение давления в тканях, и, как следствие, сужение кровеносных сосудов в них.
Регионарная анестезия
Этот вид подразумевает введение анестетика вблизи крупных нервных волокон и их сплетений, благодаря чему происходит обезболивание на локализованных участках. Она подразделяется на следующие виды местной анестезии:
- проводниковая, с введением препаратов возле ствола периферического нерва или нервного сплетения;
- спинальная, с введением препаратов в пространство между оболочками спинного мозга и «отключает» болевые рецепторы на обширном участке тела;
- эпидуральная анестезия, с введением лекарств в пространство между спинным мозгом и стенками спинномозгового канала через специальный катетер.
Внутрисосудистая анестезия
Применяется преимущественно при хирургических вмешательствах на конечностях. Введение препаратов возможно только при наложении кровоостанавливающего жгута. Анестетик вводится в кровеносный сосуд, расположенный вблизи нерва, отвечающего за чувствительность конечности на участке ниже места введения препарата.
Последние годы, в связи с появление более эффективных местных анестетиков, существенно увеличилось количество проктологических операций, проводимых с использование местных анестетиков. Кроме того, нашими специалистами разработана методика комбинированного наркоза – сочетание местной анестезии и внутривенного наркоза. Это существенно снижает токсичность общего наркоза и уменьшает выраженность болевого синдрома в послеоперационном периоде, что позволяет пациенту быстрее восстановиться после операции.
Наиболее часто при проведении проктологических операции (геморроидэтомии, иссечении анальных трещин, небольших параректальных свищей, полипов прямой кишки) применяется параректальная блокада, а также спинальная анестезия.
Ингаляционный наркоз
Это наиболее часто применяемый вид наркоза, который отличается простотой выполнения, относительно легкой управляемостью и кратковременностью действия, что важно для проведения небольших оперативных вмешательств. Ингаляционный наркоз – это введение наркотических средств посредством маски, которая обеспечивает их поступление в органы дыхательной системы. Чаще всего для проведения этого вида наркоза используют Наркотан, закись азота, Трилен, Фторотан и Этран. Существует определенная проблема – для достижения нужного результата необходимо, чтобы действие наркоза было глубоким, а это чревато серьезными осложнениями. Поэтому чаще всего этот вид наркоза используется в детской хирургии. Дети под наркозом, введенным путем ингаляции, чувствуют себя отлично, у них не наблюдается нарушений дыхательной функции, осложнения отмечаются крайне редко.
Препараты для местной анестезии
Для осуществления местного обезболивания применяются следующие препараты:
- Новокаин;
- Дикаин;
- Лидокаин;
- Тримекаин;
- Бупивакаин;
- Наропин;
- Ультракаин.
Каждый из них эффективен при проведении определенного вида анестезии. Так, Новокаин Дикаин и Лидокаин чаще применяются при необходимости обезболить кожные покровы и слизистые, в то время как более мощные препараты, такие как Наропин и Бупивакаин, используются для спинальной и эпидуральной анестезии.
Польза
Местная анестезия обеспечивает облегчение боли в стоматологической хирургии и других амбулаторных процедурах.
Местная анестезия используется, когда:
- операция незначительная и не требует общей или регионарной анестезии
- процедура может быть выполнена быстро, и пациент не должен оставаться на ночь
- операция не требует расслабления мышц или потери сознания пациента
Примеры включают стоматологическую хирургию, удаление бородавок, родинок или катаракты и при биопсии.
Показания к проведению местной анестезии
Все методы местной анестезии имеют одинаковый перечень показаний, и применяются при необходимости на короткое время (до полутора часов) обезболить определенную область. Использовать их рекомендуется:
- для проведения хирургического не полостном вмешательстве или небольших полостных операций, длительность проведения которых не превышает 60-90 минут;
- при непереносимости общего наркоза;
- если пациент находится в ослабленном состоянии;
- при необходимости проведения диагностических процедур на фоне выраженного болевого синдрома;
- при отказе пациента от общего наркоза;
- у пациентов в пожилом возрасте;
- когда нельзя использовать общий наркоз.
Эндотрахеальный наркоз
Один из наиболее часто применяемых методов анестезии при выполнении сложных хирургических вмешательств – эндотрахеальный наркоз, который подразумевает погружение организма в состояние глубокого наркотического (медикаментозного) сна. Одновременно с этим полностью расслабляется мускулатура, у пациента отсутствует самостоятельное дыхание. Чтобы достичь нужно состояния, врачи проводят пациенту комплекс мероприятий:
- Интубация трахеи – введение в просвет трахеи интубационной трубки, которая нужна для обеспечения искусственной вентиляции легких.
- Внутривенное введение наркотических анестетиков, седативных препаратов и транквилизаторов.
- Введение миорелаксантов – они блокируют нервно-мышечную передачу.
- Искусственная вентиляция легких.
Качество наркоза эндотрахеального вида зависит не только от опыта анестезиолога, но и от того, насколько правильно ведется контроль за состоянием больного. Обязательно нужно проводить мониторинг артериального давления, пульса, сатурации кислорода.
Возможные осложнения при использовании местной анестезии
Использование местных анестетиков несет определенные риски, в число которых входят несколько типов осложнений:
- поражение ЦНС и проводящей системы сердца;
- повреждение тканей позвоночника, нервных корешков и оболочки спинного мозга;
- нагноения в месте введения анестетика;
- аллергические реакции.
В большинстве случаев перечисленные проблемы возникают при нарушении техники проведения анестезии, или при недостаточно полном сборе анамнеза.
Другие приложения
Местная анестезия также может быть использована для диагностики некоторых хронических состояний и для облегчения боли после операции.
Исследования показали, что местная анестезия может быть более полезной, чем опиоиды, такие как морфин, для лечения боли после полной операции по замене коленного сустава.
В 2010 году результаты исследования на грызунах в Турции показали, что местные анестетики могут ослабить некоторые симптомы воспалительного заболевания кишечника (ВЗК).
Любой, кто вводит анестетик любого типа, должен быть соответствующим образом обучен и квалифицирован.
Как проходит прием осмотр врача анестезиолога — реаниматолога и для чего он нужен
- Анестезиолог осматривают больного перед операцией, при этом не только обращает внимание на основное заболевание, по поводу которого предстоит операция, но и подробно выясняет наличие сопутствующих заболеваний
- Если больной оперируется в плановом порядке, то при необходимости проводят лечение сопутствующих заболеваний, санацию полости рта
- Врач выясняет аллергологический анамнез (все ли препараты и вещества переносятся больным)
- Уточняет, переносил ли больной в прошлом операции и наркозы
- Обращает внимание на форму лица, грудной клетки, строение шеи, выраженность подкожной жировой клетчатки
- Такой подробный прием необходим, для того, чтобы правильно выбрать метод обезболивания для каждого конкретного пациента
Механизмы действия и виды анестетиков
Анестетики разделяют на:
- Местные
- Общие: а) ингаляционные — летучие жидкости и газы б) неингаляционные (внутривенные)
Таблица 1
1. Местные анестетики
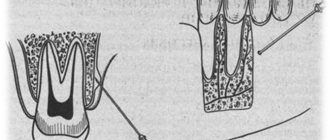
Местные анестетики обратимо снижают возбудимость чувствительных нервных окончаний и блокируют проведение афферентных импульсов в нервных стволах в зоне непосредственного применения, используются для устранения боли.
Первый препарат этой группы — кокаин, был выделен в 1860 г. Альбертом Ньюманом из листьев южноамериканского кустарника Erythroxylon coca. Ньюман, как многие химики прошлого, попробовал новое вещество на вкус и отметил онемение языка. Профессор Военно-медицинской академии Санкт-Петербурга Василий Константинович Анреп в 1879г. подтвердил способность кокаина вызывать анестезию. В экспериментах на лягушках он обнаружил, что кокаин влияет «парализующим образом» на окончания чувствительных нервов. В. К. Анреп исследовал действие кокаина на себе: инъекция кокаина в дозе 1 — 5 мг под кожу сопровождалась полной анестезией — укол булавкой, прижигание тлеющей спичкой не вызывали боли. Аналогичный эффект наблюдался при закапывании раствора кокаина в глаз и нанесении его на слизистую оболочку языка.
Местные анестетики классифицируют на сложные эфиры (анестезин, дикаин, новокаин) и замещенные амиды (лидокаин, тримекаин, бупивакаин). Местные анестетики — сложные эфиры подвергаются гидролизу псевдохолинэстеразой крови и действуют в течение 30 — 60 мин. Их эффект пролонгируют антихолинэстеразные средства (прозерин). Продукт гидролиза — n-амино-бензойная кислота ослабляет бактериостатическое влияние сульфаниламидов. Замещенные амиды кислот инактивируются монооксигеназной системой печени в течение 2 — 3 ч. Бупивакин вызывает местную анестезию продолжительностью 3 — 6 ч, после ее прекращения длительно сохраняется анальгетический эффект.
С точки зрения практического применения анестетики подразделяют на следующие группы:
- Средства, применяемые для поверхностной (терминальной) анестезии: Кокаин, Дикаин, Анестезин, Пиромекаин
- Средства, применяемые преимущественно для инфильтрационной и проводниковой анестезии: Новокаин, Бупивакаин
- Средства, применяемые для всех видов анестезии: Лидокаин, Тримекаин
Механизм действия
Местные анестетики представляют собой третичные азотистые основания. Они состоят из гидрофильной и липофильной частей, соединенных эфирной или амидной связями. Механизм действия определяет липофильная часть, имеющая ароматическую структуру. Для нанесения на слизистые оболочки и кожу и парентерального введения применяют водные растворы хлористоводородных солей местных анестетиков. В слабощелочной среде тканей (рН=7,4) соли гидролизуются с освобождением оснований. Основания местных анестетиков растворяются в липидах мембран нервных окончаний и стволов, проникают к внутренней поверхности мембраны, где превращаются в ионизированную катионную форму.
Рисунок 1 | Механизм действия местных анестетиков
Рецепторы для местных анестетиков локализованы в S6-сегменте IV домена внутриклеточной части натриевых каналов. Связываясь с рецепторами, катионы местных анестетиков пролонгируют инактивированное состояние натриевых каналов, что задерживает развитие следующего потенциала действия. Местные анестетики не взаимодействуют с закрытыми каналами в период потенциала покоя. Таким образом, в зоне нанесения местных анестетиков не развиваются потенциалы действия, что сопровождается блоком проведения нервных импульсов. Избирательное влияние местных анестетиков на чувствительные афферентные нервы обусловлено генерацией в них длительных (более 5 мс) потенциалов действия с высокой частотой.
В первую очередь местные анестетики блокируют безмиелиновые С и миелиновые Аδ и Аβ волокна (афферентные пути, проводящие болевые и температурные раздражения; вегетативные нервы). На волокна, окруженные миелиновой оболочкой, местные анестетики действуют в области перехватов Ранвье. Толстые миелиновые волокна (афферентные пути, проводящие тактильные раздражения; двигательные нервы) слабее реагируют на местные анестетики. Кроме того, устойчивость двигательных нервов к анестезии обусловлена низкочастотными короткими (менее 5 мс) потенциалами действия. В очаге воспаления в условиях ацидоза нарушаются диссоциация хлористоводородных солей местных анестетиков и образование их свободных липидорастворимых оснований, поэтому обезболивающее влияние утрачивается. Например, местная анестезия может оказаться неэффективной при удалении зуба в случае тяжелого периодонтита.
2. Общие анестетики
2.1. Ингаляционные анестетики
2.1.1 Летучие жидкости
Теории механизма действия общих анестетиков
Эффекты ингаляционных анестетиков не могут быть объяснены одним молекулярным механизмом. Скорее всего многокомпонентное действие каждого анестетика реализуется через множество мишеней. Тем не менее, эти эффекты сходятся на ограниченном числе изменений, лежащих в основе физиологических эффектов. На данный момент существуют липидная и белковая теории анестезии, но ни одна из них пока не описывает последовательность событий, происходящих от взаимодействия молекулы анестетика и ее мишеней до физиологических эффектов.
Рисунок 2 | Ингаляционные анестетики
Активность ингаляционных анестетиков оценивают по минимальной альвеолярной концентрации (МАК). Доза, создающая 1 МАК, предотвращает у половины пациентов движения в ответ на хирургическое вмешательство. Сила общих анестетиков коррелирует с их растворимостью в жирах, что говорит о важности взаимодействия с гидрофильными мишенями. В частности, обнаружение связи между силой анестетика и его липофильностью (правило Мейер-Овертона) дало начало липидной теории механизма действия анестетиков. Липидная теория анестезии утверждает, что анестетики растворяются в двойном липидном слое биологических мембран и вызывают анестезию, достигая критической концентрации в мембране. Наиболее усложненные версии липидной теории требуют, чтобы молекулы анестетиков вызывали пертурбацию (изменение свойств) мембраны.
Рисунок 3 | Правило Мейер-Овертона
Рисунок 4 | В 20 веке было показано, что сила общих анестетиков коррелируют с их способностью ингибировать активность растворимого фермента люциферазы, который физиологически не является мишенью анестетиков, но служит в качестве безлипидной модели белковой молекулы для связывания анестетика.
Современные факты позволяют утверждать, что белки в большей степени, чем липиды, являются молекулярными мишенями для действия анестетиков. Взаимодействие анестетиков с гидрофобными участками белков также объясняет правило Мейер-Овертона. Прямое взаимодействие молекул анестетиков с белками позволяет объяснить исключения из этого правила, так как любые участки связи с белком определяются как размером и формой молекулы, так и растворимостью. Многочисленные физические методы (рентгенодифракция, ЯМР-спектроскопия) подтверждают, что общие анестетики действуют путем непосредственного связывания с амфифильными полостями белковых молекул, а размер связанного участка объясняет эффект «обрубания» свойства (более длинные спирты теряют свойства анестетика).
Механизм действия
Таким образом, общие анестетики изменяют физико-химические свойства липидов мембран нейронов и нарушают взаимодействие липидов с белками ионных каналов. При этом уменьшается транспорт в нейроны ионов натрия, сохраняется выход менее гидратированных ионов калия, в 1,5 раза возрастает проницаемость хлорных каналов, управляемых ГАМК-А рецепторами. Итогом этих эффектов становится гиперполяризация с усилением процессов торможения. Общие анестетики подавляют вход в нейроны ионов кальция, блокируя Н-холинорецепторы и NMDA-рецепторы глутаминовой кислоты; снижают подвижность Са2+ в мембране, поэтому препятствуют кальций-зависимому выделению возбуждающих нейромедиаторов. Наиболее чувствительны к действию общих анестетиков полисинаптические системы ЦНС — кора больших полушарий (1013 – 1014 синапсов), таламус, ретикулярная формация, спинной мозг. К наркозу устойчивы дыхательный и сосудодвигательный центры продолговатого мозга.
Летучие ингаляционные анестетики:
- постсинаптически усиливают тормозящую передачу путем потенциирования лиганд-управляемых ионных каналов, активируемых ГАМК и глицином;
- экстрасинаптиески путем усиления ГАМК-рецепторов и ионных токов утечки;
- пресинаптически за счет повышения базального высвобождения ГАМК.
Ингаляционные анестетики подавляют возбуждающую синаптическую передачу путем снижения высвобождения глутамата и постсинаптически путем ингибирования ионотропных глутаматных рецепторов. Парализующий эффект местных анестетиков включает действие на спинной мозг, в то время как седация/наркоз и амнезия включают супраспинальные механизмы памяти, сна и сознания.
2.1.2. Газовый наркоз
В анестезиологии широко применяют ингаляционный газовый анестетик азота закись (N2O). В конце 1980-х гг. в зарубежную анестезиологическую практику вошел инертный газ ксенон.
Азота закись представляет собой бесцветный газ характерного запаха, хранится в металлических баллонах под давлением 50 атм в жидком состоянии, не горит, но поддерживает горение. Ее смеси с анестетиками группы летучих жидкостей в определенных концентрациях взрывоопасны. В субнаркотических концентрациях (20 — 30 %) азота закись вызывает эйфорию (веселящий газ) и сильную анальгезию. В концентрации 20 % обеспечивает обезболивание в такой же степени, как 15 мг морфина. Закись азота на ГАМК-А рецепторы не влияет. Используется только в комбинациях, так как МАК составляет 104 %.
Инертный газ ксенон считают лучшей альтернативой азота закиси, так как он обладает более выраженным наркозным действием, индифферентностью и экологической безопасностью. Способность ксенона вызвать наркоз была открыта в связи с практикой глубоководных погружений и развитием гипербарической физиологии. Ксенон бесцветен, не горит и не обладает запахом, при соприкосновении со слизистой оболочкой рта создает на языке ощущение горьковатого металлического вкуса. Отличается низкой вязкостью и высокой растворимостью в липидах, выводится легкими в неизмененном виде. Разработана технология ксенонсберегающей анестезии с включением минимального потока и системы рециклинга для повторного многократного использования газа. Такая технология успешно решает важную в практическом отношении проблему дефицита и дороговизны ксенона. В механизме наркозного эффекта ксенона имеют значение блокада циторецепторов возбуждающих нейромедиаторов — Н-холинорецепторов, NMDA-рецепторов глутаминовой кислоты, а также активация рецепторов тормозящего нейромедиатора глицина. При взаимодействии с циторецепторами ксенон выступает как протонсвязывающий кластер и образует комплексы с катионами НСО+, NH2+, HNCH+. Ксенон проявляет свойства антиоксиданта и иммуностимулятора, снижает выделение гидрокортизона и адреналина из надпочечников.
2.2. Неингаляционные (внутривенные) наркозные средства подразделяют на три группы:
Препараты короткого действия (3 — 5 мин)
- пропанидин (эпонтол, сомбревин)
- пропофол (диприван, рекофол)
Препараты средней продолжительности действия (20 — 30 мин)
- кетамин (калипсол, кеталар, кетанест)
- мидазолам (дормикум, флормидал)
- гексенал (гексобарбитал-натрий)
- тиопентал-натрий (пентотал)
Препараты длительного действия (0,5 — 2 ч)
- натрия оксибутират
Рисунок 5 | Общие анестетики для внутривенного введения
Механизм действия
Наиболее широко используемым внутривенный анестетиком является пропофол. Его механизм действия связан с увеличение хлорной проводимости ГАМК рецепторов.
Метогекситал по скорости наступления и выхода из наркоза близок к пропофолу.
Барбитураты использовались для анестезии до введения в практику пропофола. Тиопентал вызывает быстрое наступление и быстрый выход из наркоза при разовом введении, но он быстро накапливается при повторном или пролонгированном введении и таким образом замедляет выход из анестезии. Барбитураты являются лигандами барбитуратных рецепторов. В малых дозах они аллостерически усиливают действие ГАМК на ГАМК А-рецепторы . При этом удлиняется открытое состояние хлорных каналов, возрастает вход в нейроны анионов хлора, развиваются гиперполяризация и торможение. В больших дозах барбитураты прямо повышают хлорную проницаемость мембран нейронов. Кроме того, они тормозят высвобождение возбуждающих медиаторов ЦНС — ацетилхолина и глутаминовой кислоты, блокируют АМРА-рецепторы (квисквалатные рецепторы ) глутаминовой кислоты. Барбитураты обладают церебропротективными свойствами и могут быть использованы с такой целью.
Бензодиазепины используются в основном как анксиолитики и для седации с сохранением сознания.Все бензодиазепиновые рецепторы аллостерически усиливают кооперацию ГАМК с ГАМК А-рецепторами, что сопровождается повышением хлорной проводимости нейронов, развитием гиперполяризации и торможения. Реакция с бензодиазепиновыми рецепторами происходит только в присутствии ГАМК. Ремимазолам — самый молодой бензодиазепин, имеет очень короткое время действия из-за быстрой нейтрализации эстеразами плазмы.
Кетамин химически является производным фенциклидина. Синаптические механизмы действия кетамина многообразны. Он является неконкурентным антагонистом возбуждающих медиаторов головного мозга глутаминовой и аспарагиновой кислот в отношении NMDA-рецепторов. Эти рецепторы активируют натриевые, калиевые и кальциевые каналы мембран нейронов. При блокаде рецепторов нарушается деполяризация. Кроме того, кетамин стимулирует освобождение энкефалинов и β-эндорфина; тормозит нейрональный захват серотонина и норадреналина. Последний эффект проявляется тахикардией, ростом АД и внутричерепного давления. Кетамин расширяет бронхи. При выходе из кетаминового наркоза возможны бред, галлюцинации, двигательное возбуждение (эти нежелательные явления предупреждают введением дроперидола или транквилизаторов).Важным терапевтическим эффектом кетамина является нейропротективный. Как известно, в первые минуты гипоксии мозга происходит выброс возбуждающих медиаторов — глутаминовой и аспарагиновой кислот. Последующая активация NMDA-рецепторов, увеличивая во внутриклеточной среде концентрацию ионов натрия и кальция и осмотическое давление, вызывает набухание и гибель нейронов. Кетамин как антагонист NMDA-рецепторов устраняет перегрузку нейронов ионами и связанный с этим неврологический дефицит.
Самым новым внутривенным анестетиком является дексмедетомидин. Это высокоселективный агонист а2-адренорецепторов с седативными, симпатолитическими, снотворными и анальгетическими эффектами. Его основное действие — в качестве агониста на а2 рецепторы в голубом пятне.
Источники:
- Теории механизма действия — https://en.wikipedia.org/wiki/Theories_of_general_anaesthetic_action и https://www.esus.ru/php/content.php?id=744
- Венгеровский А.И., Лекции по фармакологии для врачей и провизоров 2007
- Харкевич, Фармакология изд. 10
- Miller’s anesthesia / Ronald D. Miller ; associate editors, Neal H. Cohen, Lars I. Eriksson, Lee A. Fleisher, Jeanine P. Wiener-Kronish, William L. Young. — Eighth edition. 2015
Принципы анестезии в офтальмологии
Анестезия в офтальмологии применяется не только ради обезболивания, наряду с этим она решает еще несколько задач и выполняет определенные функции. Среди них:
- Полное обездвиживание глазного яблока.
- Обеспечение стабильного нормального внутриглазного давления.
- Блокировка поступление влаги к глазу по слезным каналам.
При выборе метода обезболивания в офтальмологии обязательно учитывается возраст пациентов. Как правило, это пожилые и преклонного возраста люди, имеющие кроме заболеваний глаз еще и какие-то системные заболевания, которые требуют обеспечения определенных условий.
Для чего требуется анестезиологическое обеспечение операции?
- cоздание оптимальных условий для работы хирурга во время оперативного вмешательства, что определяет уровень качества оперативного лечения
- проведение безопасного, эффективного обезболивания пациентов во время оперативного вмешательства
- обеспечение и поддержание жизни больного до, во время и после оперативного вмешательства
- защита пациента от агрессивных факторов внешней среды, действующих на его организм (биологических, инфекционных, физических, химических, и т.д.)
- Существуют какие либо ограничения для проведения анестезии?
- На сегодняшний день не существует ограничений для проведения анестезии по возрасту, или по имеющейся у больного соматической патологии. А есть только показания или противопоказания для проведения той или иной методики анестезии. Выбор методики анестезии осуществляется врачом анестезиологом-реаниматологом.
Что подразумевается под термином «Анестезиологическая помощь»?
Анестезиологическая помощь пациентам предусматривает:
- оценку состояния больных перед операцией, определение анестезиологического и операционного риска
- определение целесообразности и проведение при необходимости интенсивной терапии с целью подготовки больного к операции
- назначение премедикации (медикаментозной подготовки к анестезии)
- выбор метода анестезии и необходимых средств
- анестезиологическое обеспечение плановых и экстренных операций, перевязок и сложных диагностических исследований
- контроль состояния больных во время анестезии и проведение корригирующей терапии с целью профилактики и устранения, опасных для жизни больного, функциональных и метаболических расстройств
- пробуждение больных после общей анестезии, если нет показаний для продленного поддержания медикаментозного сна
- устранение болевого синдрома, обусловленного различными причинами (в том числе инкурабильными заболеваниями) с помощью специальных методов