М. Тримарки (Matteo Trimarchi)Отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
А. Галли (Andrea Galli)Отделение ЛОР и хирургии головы и шеи госпиталя Сан-Раффаэле, Милан, Италия
П. Каппаре (Paolo Cappare)Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
С. Дабабу (Suzan Dababou)Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
Р. Винчи (Raffaele Vinci)Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
М. Бусси (Mario Bussi)Отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
Э. Герлоне (Enrico Gherlone)Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
Одонтогенные инфекции (ОИ) являются патологиями, происходящими из стоматогнатической системы в результате осложнения стоматологических патологий или стоматологических процедур. Если их своевременно не диагностировать и не лечить, то они могут быстро распространиться по отделам головы и шеи и, в зависимости от этиологии и области, где они начались, привести к тяжелым, опасным для жизни осложнениям [1-3]. Для развития ОИ имеют значение не только отсроченная диагностика и неадекватное лечение , но и общие сопутствующие заболевания пациентов: диабет, аутоиммунные или лимфопролиферативные расстройства, почечная недостаточность, остеопороз, недоедание, курение, злоупотребление алкоголем и хроническое принятие стероидов — факторы, которые могут увеличить частоту ОИ [1, 2].
ОИ могут развиваться как в верхнем, так и в нижнем отделах головы и шеи. Верхний включает в себя пространства вблизи верхней зубной дуги, а именно, околоносовые пазухи, с вовлечением верхнечелюстных пазух в большинстве случаев [4]. Одонтогенный гайморит (ОГ) составляет около 10-30% случаев хронического антрального воспаления [2] и 8% случаев, влекущих эндоскопическую хирургию носа [5]. Нижний отдел характеризуются близостью нижней зубной дуги к фасциальным шейным пространствам: поверхностным, субментальным, подчелюстным, подъязычным, парафарингеальным, жевательным, сонным, ретрофарингеальным, превертебральным. А также к опасному пространству, которое простирается от основания черепа до заднего средостения [3, 6, 7]. Одонтогенная этиология лежит в основе 57% случаев цервикально-фасциальных инфекций [8].
Диагностика ОИ может быть сложной: признаки и симптомы часто неспецифичны или вводят в заблуждение (особенно для ОГ), а связь с явной стоматологической патологией часто не видна или недооценена. Стоматологические симптомы (локальная боль или гиперчувствительность), по сути, достоверно не коррелируют с одонтогенной этиологией [2, 9]. Это может привести к быстрому и эффективному лечению, появлению симптомов и тяжелых осложнений [10]. Клиническая картина различна между ОИ верхнего и нижнего отделов. Боль/давление, отек задней носовой стенки, обильные слизистые выделения из носа, заложенность носа, снижение/отсутствие обоняния и неприятный привкус во рту, характерны для верхнего отдела. В то время как боль в горле, боль при глотании, одышка, увеличение шейных лимфоузлов и более серьезная вовлеченность других органов и систем характеризуют нижний. Часто присутствует лихорадка [2 — 4, 7].
Точная и четкая диагностика позволяет не только выявить осложнение, но и конкретную причину инфекции, что позволяет правильно проводить терапию и снижает риск рецидива [10].
В настоящем исследовании мы проанализировали различные патогенезы, которые могут привести к ОИ, и подчеркнуть важность сотрудничества между стоматологами и отоларингологами для эффективного управления потенциально опасными осложнениями.
Виды инфекций
Стоматологи делят болезни по причине развития:
- истинно одонтогенные. Их вызывает проблемный зуб. Если вовремя не вылечить кариес, пульпит, периодонтит, запустить воспаления, инфекция начинает распространяться дальше;
- неодонтогенные. Причина – поражение слизистой оболочки полости рта;
- пародонтальные. В возникновении таких инфекций виноваты запущенные проблемы с десной, надкостницей или мягкими тканями шеи.
Целые группы микроорганизмов могут быть возбудителями инфекции: зеленящие стрептококки, спирохеты, неспорообразующие анаэробы.
Причины появления воспалений
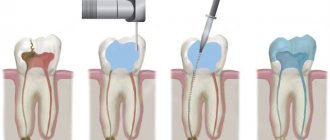
Большинство воспалительных заболеваний челюстно-лицевой области связаны с патологией зубов. К ним относятся периоститы, остеомиелиты, лимфадениты и прочие. Как правило, возникают в результате различных зубных заболеваний или окружающих зубы тканей. Кроме этого, возбудителями воспалительных инфекций могут быть стафилококки, стрептококки, грибок кандида и другие микроорганизмы, в том числе те, что присутствуют в полости рта каждого человека. Нередко инфекция возникает из-за дефектов поверхностей зубов: кариозных поражений. Это становится входными воротами для инфекции. Осложнения связаны с тем, что ткани зуба не способны восстанавливаться естественным путём. Поэтому чем дольше вы тянете с походом к стоматологу, тем выше риск развития воспаления.
Причины развития одонтогенных инфекций
Чаще заболевания распространяются и развиваются из-за невнимательного отношения пациентов к своему здоровью. Причинами служат:
- редкие визиты к дантисту. Даже если ничего не беспокоит, необходимо раз в полгода проходить профосмотры. Профгигиена ротовой полости в стоматологической клинике убирает налет, зубной камень, восстанавливает естественный оттенок эмали и препятствует возникновению кариеса и проблем с десной;
- неправильная гигиена и плохие привычки. Когда пациент уделяет недостаточно времени чистке зубов, не пользуется зубной нитью и занимается самолечением вместо визита к специалисту, состояние ротовой полости ухудшается. Курение и употребление алкоголя плохо влияют на десну: ткань истончается, воспаляется и начинает кровоточить;
- неудачные стоматологические операции. К серьезным проблемам приводят неправильно поставленная пломба, травматичное удаление зуба, не до конца вылеченный кариес или другое заболевание.
Причину поможет выявить стоматолог. Также специалист даст рекомендации, как избежать проблем в будущем.
Результаты
В 29 случаях (90,7%) результатом ОИ был гайморит, в 2 — небный абсцесс (6,2%) и абсцесс клыковой ямки (3,1%). Шейно-фасциальные пространства были задействованы следующим образом: подподбородочное пространство в 2 случаях (16.7%), подчелюстное в 7 случаях (58.3%), грудино-ключично-сосцевидная область в 2 случаях (16.7%), и окологлоточное с нисходящим распространением в средостение одном (8.3%).
Причины ОИ включали удаление зубов (7 случаев — 15,9% в целом), установку имплантатов (13 случаев — 29,6%), кариес (12 случаев — 27,3%), аномалии прорезывания (8 случаев — 18,2%), эндодонтические манипуляции (2 случая — 4,5%), а также синуслифтинг (2 случая -4,5%). Они также делятся на осложнения доимплантологического (2 случая — 4,5%) или имплантологического лечения (13 случаев — 29,6%), последствия «классических» стоматологических процедур (т. е. удаление зубов, эндодонтия), кариеса или аномалий прорезывания (29 случаев — 65,9%), согласно предложению классификации Фелисати [11].
Микробиологические посевы хирургических образцов были отрицательными в 5 случаях (11,4%) или демонстрировали неспецифический рост смешанной орофарингеальной флоры (ОФ) в 12 случаях (27,2%). Таким образом, антибиотикотерапия применялась у большинства пациентов. Три (6,8%) чисто микотических инфекции (Aspergillus spp) наблюдались как мицетомы верхнечелюстной пазухи.
Шейное хирургическое дренирование с удалением некротических тканей в сочетании с стоматологическими процедурами, направленными на устранение сопутствующих стоматологических патологий, применялось во всех случаях обнаружения орофарингеальной флоры (12 случаев). Рецидивирующая инфекция развилась в одном случае после хирургического вмешательства (т. е. парафарингеальный абсцесс как следствие длительного, нелеченного кариеса), с ретрофарингеальным и последующим нисходящим медиастинальным распространением. Пациенту потребовалась дополнительная торакотомия и длительное пребывание в отделении интенсивной терапии.
И наоборот, при ОИ верхнего отдела (32 пациента) доступ создавался через функциональный эндоскопический трансназальный доступ в 11 случаях (34,4%) или с помощью комбинации ФЭХ и доступом по Колдуэлл-Люку (18 случаев — 56,2%). Три верхних ОИ (два абсцесса твердого неба и один абсцесс клыковой ямки — 9,4%) были устранены трансоральным хирургическим дренированием без ФЭХ.
Признаки инфекции и пациенты в зоне риска
Основные симптомы:
- постоянно держится высокая температура и болит голова. Это признаки интоксикации организма;
- замечаете гнойный очаг. Вокруг появляется покраснение, зона поражения опухает и болит.
Также начинаются проблемы в области шеи: болит горло, отекает язык, становится тяжело дышать и речь искажается. Часто с такими жалобами идут к хирургу общей практики. Врач помогает устранить последствия инфекции, но очаг все равно остается, а болезнь продолжает распространяться по сосудам и поражать ткани.
Самыми уязвимыми к одонтогенным инфекциям признают людей со слабым иммунитетом: больных онкологией, гепатитом, ВИЧ, сахарным диабетом. По возрастным группам в зоне наибольшего риска находятся дети и пациенты старше 60 лет. Ослабляет организм также химиотерапия и лекарства, подавляющие иммунитет.
Лечение воспалительных заболеваний в Калуге
При возникновении любых симптомов вышеописанных заболеваний важно немедленно обратиться к врачу. Даже день промедления может обернуться серьёзными осложнениями. Челюстно-лицевой хирург стоматолог, работающий в нашей клинике, проведёт тщательное обследование и назначит грамотное лечение. Запишитесь на приём по телефону или через форму обратной связи на сайте.
Мы всегда рады помочь Вам и приглашаем в медицинском ! Будьте зоровы! Записаться можно по телефону; 8 (4842) 27-72-50.
Как лечат одонтогенные инфекции?
Стоматолог начинает с санации ротовой полости, затем аккуратно вскрывает гнойник. Лечение зубных инфекций проводят разными методами в зависимости от степени сложности, расположения очага. Один из принципов – обеспечить приток воздуха, который убьет возбудителей.
Если гнойник находится слишком глубоко в тканях, процесс контролируют с помощью УЗИ. Пациентам обязательно вводят антибиотики. Далее их комбинируют с антимикробными препаратами. Также используют общеукрепляющую терапию.
Если вовремя не вылечить инфекцию, можно столкнуться с осложнениями:
- гнойными воспалениями,
- закупоркой вен,
- гайморитом,
- поражением лимфоузлов,
- сепсисом.
Чтобы избежать одонтогенных инфекций, регулярно посещайте стоматолога, не откладывайте лечение и тщательно следите за здоровьем полости рта.
Обсуждение
Полость рта — анатомическая область с высоким присутствием бактерий. Например, количество микроорганизмов в пародонтальном кармане может достигать 1,8 х 1011/г материала [12]. Поэтому все пероральные процедуры должны проводиться с минимизацией риска вторичных инфекций и возможного системного бактериального распространения.
ОИ часто встречаются в повседневной стоматологической практике, особенно у взрослых: одонтогенный патогенез выявляется в 10-30% случаев гайморита [2] и почти в 50% случаях цервикально-фасциальных инфекций [6]. Однако их распространенность остается в значительной степени недооцененной из-за неспецифической клинической картины по сравнению с их неодонтогенными аналогами и непредсказуемого течения [2, 6].
Как указывалось ранее, ОИ являются потенциально инвазивными осложнениями из-за близости оральной области к другим анатомическим пространствам головы и шеи, а именно к околоносовым пазухам (верхние ОИ) и глубоким шейно-фасциальным пространствам (нижние ОИ) [2-7]. В нашей выборке основными причинами ОИ были имплантация (13/44, 29,6%) и кариес (12/44, 27,3%), затем аномалии прорезывания (8/44, 18,2%), удаление зубов (7/44, 15,9%), эндодонтические процедуры (2/44, 4,5%) и синуслифтинг (2/44, 4,5%). Однако, стратифицируя патогенез по вовлеченным участкам, имплантация становится преобладающим при определении ОГ (11/32, 34,4%), а кариес — при вовлечении шейно-фасциальных пространств (7/12, 58,3%). Этот вывод согласуется с литературными данными [6, 13].
В последние годы применение имплантатов для реабилитации значительно возросло. Этот вид реабилитации очень полезен и успешен, также у пациентов с ослабленным иммунитетом [14], но имплантацию не всегда легко или безопасно выполнить, особенно неопытными хирургами [4]. Верхнее смещение имплантата (рис. 1 а, б), фактически, может перфорировать мембрану Шнейдера, приводя к реакции на инородное тело и изменяя синоназальный мукоцилиарный клиренс. Таким образом, стаз воспалительных компонентов внутри пазухи вызывает ОГ [14, 15]. Подобное состояние легко возникает при атрофическом альвеолярном отростке [13, 16] или при сопутствующей синоназальной патологии (т. е. снижения проходимости носовых ходов вследствие деформации перегородки, носовых раковин, решетчатой пластинки) (14). Более того, даже хорошо установленный имплантат у пациента с основными факторами риска (например, ранее существовавшая синоназальная патология, диабет, недостаточность питания, курение, терапия стероидами, остеопороз) может привести к ОИ [1], как и неудачные предимплантологические процедуры [4, 14, 17]. Действительно, синуслифтинг с помощью костного трансплантата может привести к тяжелым ОИ [4, 14, 17].
Рис. 1 а. Верхний имплантат смещается в полость верхнечелюстной пазухи.
Рис. 1 б. Верхний имплантат смещается в полость верхнечелюстной пазухи.
В то время как многие стоматологи знают о возможных осложнениях после установки имплантатов, кариес и аномалии прорезывания в значительной степени недооцениваются. Однако, это частые причины ОИ, что подтверждается результатами исследования. Когда кариес остается не леченным в течение длительного времени, бактериальная нагрузка высока и существуют основные располагающие условия (например, кариес, пародонтоз, диабет, иммуносупрессия), может происходить распространение инфекции из твердых тканей зубов в пульпу и ткани пародонта, что облегчает последующую диффузию через альвеолярную кость в шейные фасциальные пространства [6, 18]. То же самое относится и к аномалиям прорезывания [19] (рис. 1 в, г), которые могут способствовать ОГ, образованию кист и гранулематозной воспалительной реакции [20] или травматическим повреждениям, связанным с удалением пораженных зубов [16, 21]. Глубокие пространства шеи, в частности, являются потенциальными областями низкой резистентности, которые наполняются воспалительным экссудатом и гноем в случае инфекции, вызывая сужение дыхательных путей, нисходящее медиастинальное или системное распространение, эрозию крупных кровеносных сосудов и опасные для жизни тромбозы/кровоизлияния, со значительной смертностью до 40% случаев [6].
Рис. 1 в. Моляры в полости гайморовой пазухи (белые стрелки), яркий пример аномалий прорезывания на верхней челюсти.
Рис. 1 г. Моляры в полости гайморовой пазухи (белые стрелки), яркий пример аномалий прорезывания на верхней челюсти.
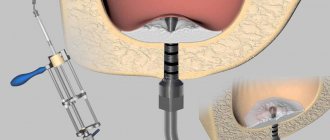
Удаление зуба также может стать причиной ОИ [11, 12, 22]. Если оно выполнено не правильно, эта процедура может привести к альвеолиту, смещению корня зуба в верхнечелюстную пазуху (рис. 2) [11, 12, 22]. Факторами риска являются наличие расходящихся корней, кариес и большие пломбы, так как эти условия могут способствовать перелому зуба [22].
Рис. 2 а. Эндоскопический зонд, приближающийся к ороантральному свищу образовавшемуся в результате неправильного удаления зуба.
Рис. 2 б. Гнойные выделения из свища в результате введения зонда.
Другой причиной ОИ (особенно ОГ) является эндодонтия, материалы или инструменты которой могут выходить из верхушки корневого канала, достигая гайморовой пазухи. Это часто приводит к грибковой колонизации пазухи, причем грибковая гранулема является наиболее распространенным клиническим проявлением [23-25]. В нашей серии мы наблюдали 3 мицетомы верхнечелюстной пазухи (рис. 3) в результате неудачных эндодонтических процедур (2/3) или установки имплантата (1/3).
Рис. 3 а. Мицетома верхнечелюстной пазухи, возникшая в результате неудачной эндодонтии.
Рис. 3 б. Удаление мицетомы с последующим дренированием пазухи.
Рис. 3 в. Характерная КТ при полной воспалительной облитерации синуса.
Рис. 3 г. Образец грибковой колонизации.
Рис. 4 а. Периапикальный периодонтит на нижней челюсти справа с сопутствующим абсцессом, распространяющимся из подчелюстного пространства в щечное.
Рис. 4 б. Периапикальный периодонтит на нижней челюсти справа с сопутствующим абсцессом, распространяющимся из подчелюстного пространства в щечное.
Этиологии наших ОИ согласуются с другими известными в литературе исследованиями [26, 27]: альфа-гемолитический стрептококк чаще всего обнаруживался в гнойном содержимом (9/44, 20.6%), далее следуют бета-гемолитический стрептококк (S. pyogenes и S. agalactiae; 6/44, 13.6%), грамотрицательные виды (K. pneumoniae, E. corrodens и Enterobacter spp; 6/44, 13.6%), золотистый стафилококк (4/44, 9.1%) и облигатные анаэробы (2/44, 4.5%). Патологические образцы не дали роста в 5 случаях (11,4%), неспецифическая смешанная орофарингеальная флора выделена в 12 случаях (27,2%); это обстоятельство не является необычным [26, 27], поскольку ОИ часто являются полимикробными [2]. Это делает выбор антибиотика особенно сложным и обуславливает необходимость комбинированной, внутривенной терапии антибиотиками широкого спектра.
Что касается ОИ шейно-фарингеальных пространств то в лечении почти всегда нужно отмечать несколько «тревожных сигналов»: быстрый прогрессирующий отек, ухудшение трисмуса, одышка/тахипноэ, дисфония, дисфагия, пирексия или ригидность шеи — все это недвусмысленные признаки сложного течения и должны быть оперативно устранены, чтобы избежать ухудшения и риска смерти [6, 7]. В нашей выборке был случай рецидива инфекции после успешного дренирования парафарингеального абсцесса с ретрофарингеальным и последующим нисходящим медиастинальным распространением. Потребовался комбинированный подход и длительное пребывание в отделении интенсивной терапии с агрессивной внутривенной терапией. Своевременное выявление ухудшения клинического течения было необходимо для спасения больного. Высокий индекс подозрительности должен всегда поддерживаться при лечении ОИ шейно-фарингеальных пространств, даже после явно успешного дренирования: жизненные показатели, температура, полный анализ крови, пальпация шеи и ларингоскопия должны регулярно повторяться в послеоперационном периоде [6, 7].
Одонтогенный гайморит часто требует создания нескольких хирургических доступов (трансназальный эндоскопический подход в сочетании с трансоральным) [11]. В нашей выборке это обстоятельство имело место в половине случаев (16/32, 50,0%). Подход по Колдуэлл-Люку в настоящее время практически отменен из-за большей травматичности, и проводится при наличии больших инородных тел в полости гайморовой пазухи [28, 29]. На самом деле, мы использовали эту процедуру в немногих случаях [2/32, 6,2%].
Осложнения
При одонтогенном гайморите возникает хронический воспалительный процесс. В пазухе появляется зубная микрофлора, не типичная для верхних дыхательных путей, которая может разрушить костную ткань. В связи с тем, что околоносовые пазухи имеют контакт с глазницей и головным мозгом, одонтогенный гайморит может приводить к тяжелым осложнениям:
- внутриглазничным (флегмона орбиты, офтальмит, неврит глазного нерва);
- внутричерепным (менингит, энцефалит, абсцесс головного мозга).
Поэтому при малейшем подозрении на данное заболевание необходимо обращение к врачу.
Восстановление после операции
Без госпитализации
Пребывание в стационаре на 2-3 дня после операции (как это происходит в городских больницах) не требуется.
Щадящие протоколы проведения операций, применение современного функционального оборудования и микроскопа позволяет провести лечение максимально деликатно.
Все операции проводятся в контролируемом медикаментозном сне — это не общий наркоз! Выход из состояния легкий, без головокружения, потери памяти или помутнения сознания. Препараты абсолютно безопасны для организма, выводятся естественным путем через 40 минут после прекращения подачи.
Для пациентов с сосудистыми и кардиологическими проблемами предусмотрен дневной стационар, где можно спокойно прийти в себя и восстановиться под наблюдением нашего анестезиолога-реаниматолога.
Ускоренная реабилитация
Восстановление после вмешательства происходит в течение недели. Для желающих ускорить процесс, в нашем Центре предусмотрен комплекс процедур для снижения болевых ощущений, рассасывания гематом и отеков — проводится в день операции.
Домашний уход
Назначается прием лекарств — антибиотики, обезболивающие и противоотечные средства. Чтобы пациент не бегал по аптекам в послеоперационном состоянии и во избежание приобретения «на стороне» контрафактной продукции, весь пакет препаратов собирается и выдается бесплатно.
В пакете находятся все необходимые препараты для приема и ухода за областью операции
Просим соблюдать рекомендации и не пропускать прием препаратов во избежание осложнений. Инструкция находится в пакете с лекарствами.
В случае подозрений на ухудшение состояния, незамедлительно обращайтесь в клинику. Телефон службы круглосуточной поддержки пациентов указан в памятке.
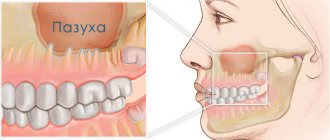
Что такое гайморовы пазухи
Гайморовы пазухи (их также называют верхнечелюстными) — это особые полости по обеим сторонам носа, заполненные воздухом. Каждая полость соединена с носовым проходом маленькими отверстиями — соустьями. Полости покрыты слизистой оболочкой. Функция слизи — задерживать в ней бактерии и вредные частицы, а затем выводить их из организма посредством тех самых соустий. При возникновении отёка выводное отверстие сильно сужается, в результате чего слизь вместе с вредными частицами и бактериями не может выйти наружу и застаивается. В это время больной начинает испытывать распирающие боли в области щек — так начинается воспаление верхнечелюстной пазухи. Лечением верхнечелюстной пазухи нельзя пренебрегать, поскольку бездействие может спровоцировать тяжёлые последствия вплоть до сепсиса и менингита.
Классический гайморит может быть двусторонним, когда поражаются обе пазухи. При одонтогенной форме воспалительный процесс запускается в той пазухе, с какой стороны расположен больной зуб.
Симптомы одонтогенного гайморита
Наиболее часто больные жалуются на:
- умеренные боли в щечной или подглазничной области (иногда болит вся половина лица);
- заложенность носа только с одной стороны, чувство тяжести;
- выделения гноя из соответствующей половины носа;
- болезненность при накусывании на некорректно пролеченный зуб;
- нарушение функции обоняния;
- плохое самочувствие – головная боль, температура, нарушение сна, озноб;
- При обострении заболевания возможно увеличение лимфоузлов с соответствующей стороны.
Тактика ведения пациентов
«Золотым стандартом» диагностики одонтогенного гайморита является компьютерная томография околоносовых пазух, которая позволяет не только установить факт воспаления слизистой оболочки верхнечелюстной пазухи, но и исключить наличие инородного тела (например, пломбировочного материала) в синусе, а также определить роль стоматологической патологии в настоящий момент. Для лечения таких пациентов требуется командная работа стоматолога и оториноларинголога, каждый из которых берет на себя терапию в рамках своей профессиональной компетенции. При правильно подобранной терапии часто удается решить проблему консервативным путем, но иногда требуется хирургическое лечение, которое также проводит команда стоматолог+лор.
Несмотря на некоторую трудность в диагностике, лечение одонтогенного гайморита, как правило, приводит к полному выздоровлению, и пациенту не требуется длительное наблюдение врача. С другой стороны, периодический осмотр у стоматолога является необходимым условием для профилактики этой патологии, даже при отсутствии этой болезни в анамнезе.
Будьте здоровы!