Острый сиалоаденит на УЗИ
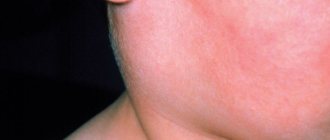
Воспаление слюнных желез называется сиалоаденитом. Острый бактериальный сиалоаденит развивается при заносе инфекции гематогенно или по выводным протокам, а также при открытой травме. Многие вирусы (например вирус эпидемического паротита, грипп, цитомегаловирус) имеют тропность к железистой ткани, в том числе к паренхиме слюнных желез. При остром сиалоадените появляется болезненная припухлость в области слюнных желез, количество выделяемой слюны снижается. Как правило, при вирусных инфекциях страдают несколько слюнных желез.
При острых сиалоаденитах на УЗИ размеры пораженных желез увеличены; эхогенность паренхимы снижена, часто неоднородная за счет овальных гипоэхогенных участков; контур железы четкий и слегка выпуклый; кровоток часто усилен. Вероятно встретить увеличенные регионарные лимфоузлы с усиленным центральным кровотоком. Для острого сиалоаденита не характерны расширенные протоки, повышения эхогенность их стенок, гиперэхогенные включения в паренхиме железы.
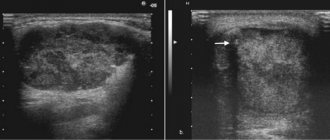
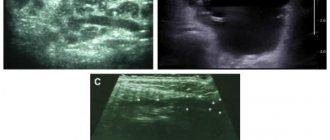
| Фото. При вирусном паротите на УЗИ околоушная железа (А, Б) увеличена, паренхима гипоэхогенная, неоднородная за счет небольших анэхогенных овалов, ЦДК определяет расширенные сосуды; кровоток заметно усилен (В). Заключение: Эхо-признаки острого паротита. | ||
| Фото. Девочка 5-ти лет с температурой 38.6ºC, влажным кашлем и болезненной припухлостью в околоушной области справа. На УЗИ правая околоушная железа (А, Б) увеличена, паренхима гипоэхогенная, неоднородная за счет небольших анэхогенных овалов, ЦДК определяет расширенные сосуды; кровоток заметно усилен. Околоушная железа слева (В) не изменена. В общем анализе крови лимфоцитоз, уровень IgM антител к вирусу эпидемического паротита повышен. Диагноз: острый эпидемический паротит. | ||
| Фото. А, Б — На УЗИ околоушная железа увеличена, контур волнистый, паренхима гипоэхогенная, неоднородная за счет небольших почти анэхогенных овалов, вероятно расширенные сосуды; определяются увеличенные лимфоузлы. Заключение: Эхо-признаки острого паротита, вторичный лимфоаденит. В — Эхо-признаки острого паротита в основной железе и добавочной дольке. | ||
Журнал «Здоровье ребенка» 5 (32) 2011
Сиалоаденитом называют воспаление любой слюнной железы; паротитом — воспаление околоушной слюнной железы. Сиалоаденит может быть первичным (самостоятельное заболевание) или чаще вторичным (осложнение или проявление другого заболевания). В процесс может вовлекаться одна железа или одновременно две симметрично расположенные, а иногда может быть множественное поражение желез. Сиалоаденит протекает остро или хронически, нередко с обострениями [1, 2, 5–7].
Этиология и патогенез
Развитие сиалоаденита связано, как правило, с инфекцией. Первичный сиалоаденит, представленный эпидемическим паротитом, связан с вирусной инфекцией. Острый вирусный сиалоаденит также может быть вызван вирусами гриппа, герпеса, цитомегаловирусом, вирусом Коксаки и другими вирусами. Вторичные сиалоадениты вызываются разнообразными бактериями, грибами. В протоках слюнных желез при сиалоадените обнаруживается смешанная флора, состоящая из стафилококков, пневмококков и стрептококков. Причиной воспаления также могут быть возбудители актиномикоза, туберкулеза или сифилиса. Пути проникновения инфекции в железу различны: стоматогенный (возбудители инфекции попадают в слюнную железу через устье выводного протока, чему иногда предшествует внедрение в проток инородного тела — ворсинки от зубной щетки, кожуры от яблок), гематогенный, лимфогенный, контактный. Сиалоадениты неинфекционной природы развиваются при отравлении солями тяжелых металлов (при выведении их со слюной). Неблагоприятными факторами в развитии болезни являются: гингивиты, стоматиты, зубные отложения, осложненный кариес, нарушение гигиены полости рта [1, 2, 5, 6]. Кроме того, к острым сиалоаденитам относится острый паротит новорожденного, который возникает чаще всего у детей недоношенных, ослабленных, с неблагоприятным преморбидным фоном.
Классификация воспалительных заболеваний слюнных желез у детей. Сиалоадениты по клиническому течению подразделяются:
1) на острые: специфические, неспецифические (бактериальные);
2) хронические: паренхиматозные, интерстициальные, сиалодохиты;
3) хронические в стадии обострения, в стадии ремиссии;
4) хронические специфические: туберкулезный, актиномикотический;
5) слюннокаменную болезнь в стадии ремиссии, в стадии обострения.
Среди острых специфических сиалоаденитов у детей наиболее часто встречается острый эпидемический паротит. Острый неспецифический сиалоаденит у детей встречается значительно реже. Поражаются чаще всего околоушные слюнные железы.
Клиническая картина, характерная для инфекционно-воспалительного заболевания у ребенка, усугубляется сопутствующими (причинными) заболеваниями. Чаще всего поражается одна околоушная слюнная железа. Заболевание начинается остро с жалоб на боли в области железы, повышение температуры тела, слабость, недомогание. Местно железа увеличена, болезненна при пальпации. Устье стенонова протока зияет, гиперемировано. При массаже из протока выделяется мутная, густая, вязкая слюна. Характерным признаком служит нарушение функции железы в виде гипо- или гиперсаливации, а также появление в слюне хлопьев слизи, гноя, большого числа клеток слущенного эпителия. Общий анализ крови отражает неспецифический характер воспаления (лейкоцитоз, нейтрофилез, повышение СОЭ). При гнойном сиалоадените (паротите), кроме того, возможна гиперемия кожи над железой, выделение гноя из протока слюнной железы при массаже ее, сужение наружного слухового прохода и т.д. Общие реакции организма также выражены [1–3, 7].
При лечении детей с острым сиалоаденитом огромное значение придается этиопатогенетической терапии. Лечение проводят антибактериальными, противогрибковыми, противовирусными препаратами в зависимости от вида возбудителя; гипосенсибилизирующими средствами, а также препаратами, повышающими резистентность организма. Местно для нормализации слюноотделения применяют инстилляции выводных протоков железы растворами антисептиков, антибиотиков, легкий массаж железы, аппликации раствора димексида на область железы, вакуумное дренирование, бужирование устья выводного протока при образовании камней в протоках слюнных желез. После нормализации слюноотделения показаны слюногонная диета, массаж, физиолечение (УВЧ). При гнойном сиалоадените дополнительно применяют антибактериальную, дезинтоксикационную, гипосенсибилизирующую, иммуно- и общеукрепляющую терапию. Прогноз при своевременно начатом лечении благоприятный [1–3, 7].
Осложнения и исходы
Острый сиалоаденит заканчивается выздоровлением или переходом в хронический. Исходом хронического сиалоаденита бывает склероз железы с атрофией ацинарных отделов, липоматозом стромы, со снижением или выпадением функции, что особенно опасно при системном поражении желез (синдром Шегрена), так как это ведет к ксеростомии. При прогрессировании острого сиалоаденита воспалительный процесс может закончиться абсцессом или гнойно-некротической флегмоной околоушной области. В этих случаях применяется хирургическое лечение — вскрытие флегмоны. Острый сиалоаденит может осложняться стенозом слюнных протоков, образованием слюнных свищей, стойким снижением функции железы.
В детском возрасте часто встречается хронический паренхиматозный сиалоаденит (паротит)околоушной слюнной железы. Заболевание развивается чаще всего по типу первично-хронического воспаления. Характеризуется длительным течением с периодами обострения, чаще всего в области одной железы.
Причины возникновения хронического паренхиматозного паротита (ХПП) полностью не выявлены. Одним из возможных факторов является нарушение тонуса выводных протоков, что ведет к задержке слюны и развитию воспаления в паренхиме железы. Многие авторы считают причиной ХПП врожденный порок развития слюнной железы — наличие врожденных кистозных полостей в области ацинусов, что также способствует ретенции слюны и возникновению воспаления. Установлено также, что морфологические изменения в железе, возникающие после перенесенного эпидемического паротита, способствуют возникновению ХПП. Заболевание возможно при сахарном диабете и других нейроэндокринных заболеваниях. Особое значение в развитии обострений ХПП придается снижению резистентности организма, уровней факторов неспецифической защиты. ХПП может быть исходом острой формы заболевания [1, 2, 4–7]. Хронический паротит может быть одним из проявлений синдромов Шегрена и Микулича.
Клиническая картина заболевания различна в период ремиссии и в период обострения процесса. Различают три формы хронического (неспецифического) сиалоаденита: паренхиматозную, интерстициальную и с поражением протоков (хронический сиалодохит). Разрастающаяся в строме соединительная ткань сдавливает или замещает паренхиму, сужение выводных протоков железы приводит к сиалостазу. При сиалодохите протоки железы неравномерно расширены, вокруг протоков наблюдаются инфильтрация и склероз тканей. При образовании конкрементов в протоках слюнной железы развивается хронический калькулезный сиалоаденит. Обострения ХПП наблюдаются чаще в холодное время года, нередко после ОРВИ и других инфекционных заболеваний. Больной жалуется на увеличение железы, боли в ее области. Пальпаторно определяется плотная, бугристая и болезненная железа. При массаже ее из протока выделяется гной или мутная, с комочками слизи, солоновато-горькая слюна. Характерна общая реакция организма — повышение температуры, интоксикация, лейкоцитоз и т.д. Лечение детей с ХПП в стадии обострения практически аналогично таковому при остром сиалоадените. Но большее внимание уделяется общеукрепляющему лечению и иммунотерапии.
В периоде ремиссии заболевание клинически выражено слабо. Так, общие реакции, как правило, отсутствуют. Местно железа несколько «зерниста» при пальпации. При массаже железы утром натощак возможно наличие мутной, вязкой горько-соленой слюны. При проведении контрастной сиалографии в этот период видны характерные полости в виде «грозди винограда», протоки 3, 4, 5-го порядка нечетки, прерывисты. В поздней стадии заболевания главный выводной проток расширен, неравномерен (сиалодохит). Диагностика заболевания основана на данных анамнеза и клинико-рентгенологической картины. Дифференцировать ХПП следует в первую очередь с лимфоаденитом околоушной области и эпидемическим паротитом, редко — с опухолями [1–4, 7].
Диагноз хронического сиалоаденита устанавливают на основании жалоб, данных объективного обследования, данных специальных методов исследования — рентгенографии, радионуклидного сканирования, сиалографии, ультразвукового исследования. Указанные методы позволяют определить форму, стадию сиалоаденита, также провести дифференциальную диагностику с опухолью слюнной железы. Для выявления специфического процесса исследуют гнойное отделяемое, проводят серологические исследования.
Лечение больных с хроническим паренхиматозным паротитом направлено в первую очередь на профилактику обострений воспалительного процесса. С целью иммунизации назначают поливитамины, иммуностимуляторы и др. Проводят закаливание организма. Местно важнейшее значение придается санации и гигиене полости рта. Кроме того, санируются другие очаги хронического воспаления. С целью профилактики обострения заболевания рекомендуется систематический массаж железы, применение слюногонной диеты, профилактика переохлаждения. Периодически (1 раз в квартал или полгода) следует проводить курсы терапии, включающие УВЧ-терапию, электрофорез йодида калия, парафинотерапию, лазеротерапию и другие методы физиолечения. Все больные с ХПП нуждаются в диспансерном наблюдении сразу же с момента постановки диагноза. Цель диспансеризации — профилактика обострений заболевания. С диспансерного учета детей снимают в случае стойкой (2–3 года) ремиссии заболевания [1–4, 7].
Приводим описание случая хронического сиалоаденита у ребенка дошкольного возраста. Ребенок М., 21.07.2001 года рождения, находился под нашим наблюдением с июня 2007 г. в течение 3,5 года.
Из анамнеза жизни: ребенок от III беременности, протекавшей с угрозой прерывания в I и II половине беременности, родился в сроке 35–36 недель, с массой тела 1920 г. Лечился в отделении патологии новорожденных городской больницы № 3 г. Мариуполя по поводу синдрома дыхательных расстройств II стадии, множественных ателектазов в легких, постателектатической пневмонии, ДН II на фоне недоношенности I степени, анте- и интранатального гипоксического поражения ЦНС, синдрома угнетения. Ребенок из группы ЧДБ, часто болеет простудными заболеваниями, ангинами. В 2009 г. произведена двусторонняя тонзилэктомия. На диспансерном учете у окулиста по поводу сходящегося косоглазия, амблиопии справа. Пролечен по поводу лямблиоза кишечника.
Анамнез заболевания. С двухлетнего возраста отмечаются частые (до 3–4 раз в год) рецидивы паротита и явления двустороннего сиалоаденита. Рецидивы заболевания протекали с явлениями интоксикации, повышением температуры тела до высоких цифр (38–39 °С), значительным увеличением околоушных слюнных желез, больше слева, резкой их болезненностью, невозможностью открывать рот, принимать пищу, жевать, увеличением лимфатических узлов в шейной группе. Ребенок лечился амбулаторно, неоднократно осматривался педиатрами, хирургом, ЛОР-врачом, стоматологом. Неоднократно выставлялся диагноз острого лимфаденита околоушной области, исключали эпидемический паротит. В общем анализе крови во время рецидивов заболевания отмечался лейкоцитоз от 13,4 до 15,8 Г/л, повышенная СОЭ от 21 до 32 мм/ч, нейтрофилез (палочкоядерные 4–5 %, сегментоядерные 55–57 %), отмечалось наличие базофилов — 1–2 %, юных — 1 %, плазматических клеток — 1–2 %. В терапии всегда использовались антибактериальные препараты.
При объективном исследовании (июнь 2007 г.) состояние мальчика средней тяжести, температура тела 39,5 °С. Кожные покровы бледные, на щеках румянец. Отмечается общая слабость, беспокоит резкая болезненность с двух сторон в околоушной области, невозможность открыть рот, принимать пищу, жевать. В околоушной области с двух сторон, больше слева, отмечается значительное увеличение околоушных слюнных желез, окраска кожи над ними не изменена, резкая болезненность при их пальпации. Мышцы шеи напряжены. Периферические лимфатические узлы — подчелюстные, переднешейные и заднешейные — пальпируются, в диаметре 0,5–1 см, эластичные, безболезненные. Слизистая полости рта чистая, розовая, небные миндалины гипертрофированы, II–III степени, устья протоков околоушных слюнных желез зияют, гиперемированы. Над легкими перкуторно легочный звук, аускультативно везикулярное дыхание, ЧД — 24 в минуту. Границы сердца возрастные, тоны звучные, ритмичные, ЧСС — 108 в минуту. Живот мягкий, безболезненный, печень пальпируется на 2,5 см ниже реберного края, селезенка у ребра. Стул и мочеиспускание не нарушены.
Обследован: 1. Анализы крови во время рецидивов заболевания. 11.10.2005 г. (4 года): эритроциты — 3,6 Ч 1012/л, гемоглобин — 109 г/л, лейкоциты — 13,2 Ч 109/л, эозинофилы — 3 %, юные — 1 %, палочкоядерные — 4 %, сегментоядерные — 55 %, лимфоциты — 31 %, моноциты — 5 %, плазматические клетки — 1 %, СОЭ — 32 мм/ч, тромбоциты — 250 Ч 109/л.
2. Анализ крови от 24.12.2005 г. (4 года): эритроциты — 3,6 Ч 1012/л, гемоглобин — 120 г/л, лейкоциты — 15,8 Ч 109/л, эозинофилы — 4 %, базофилы — 1 %, палочкоядерные — 4 %, сегментоядерные — 57 %, лимфоциты — 29 %, моноциты — 5 %, СОЭ — 20 мм/ч.
3. Анализ крови от 16.06.2006 г. (5 лет): эритроциты — 3,6 Ч 1012/л, гемоглобин — 120 г/л, лейкоциты — 11,5 Ч 109/л, эозинофилы — 4 %, базофилы — 2 %, палочкоядерные — 1 %, сегментоядерные — 63 %, лимфоциты — 23 %, моноциты — 7 %, СОЭ — 21 мм/ч.
4. Анализ крови от 07.07.2007 г. (6 лет): эритроциты — 4,3 Ч 1012/л, гемоглобин — 130 г/л, лейкоциты — 12,9 Ч 109/л, эозинофилы — 4 %, палочкоядерные — 4 %, сегментоядерные — 55 %, лимфоциты — 28 %, моноциты — 8 %, плазматические клетки — 1 %, СОЭ — 25 мм/ч, тромбоциты — 220 Ч 109/л.
5. Слюна на ДНК методом ПЦР: Epstein — Barr virus (ЕВV) — обнаружено, цитомегаловирус (СМV) — не обнаружено.
6. IgM, IgG к токсоплазме, хламидиям, цитомегаловирусу — не обнаружены.
7. Анти-IgG к EA EBV — обнаружено (++) (антитела в норме отсутствуют); анти-IgG к VCA EBV — 90,3 Ед/мл (антитела в норме < 3 Ед/мл); анти-IgG к EBNA EBV — 96,1 Ед/мл (антитела в норме < 3 Ед/мл).
8. Общий анализ мочи — без отклонений от нормы.
9. Анализ крови от 17.08.2007 г. в пределах нормы: билирубин общий — 6,3 мкмоль/л, непрямой — 5,2 мкмоль/л, АСТ — 28,6 Ед/л, АЛТ — 14,2 Ед/л, ЛДГ — 402,5 Ед/л, альбумин — 46,6 г/л.
10. УЗИ слюнных желез от 14.08.2007 г. Околоушные слюнные железы увеличены, слева — 36 ґ 16 мм, справа — 33 ґ 16 мм. Эхогенность обеих снижена (левой в большей степени), контуры левой размытые, нечеткие. В правой больше выражен процесс фибротизации, в левой — отека и расширения протоков, единичные мелкие кальцификаты. Подчелюстные и подъязычные слюнные железы сниженной эхогенности, с уплотненными междольковыми промежутками. Вывод: признаки хронического сиалоаденита в стадии обострения, больше слева, преимущественно околоушных желез.
11. Консультирован в челюстно-лицевом отделении. Диагноз: хронический двусторонний паренхиматозный паротит. Произведено бужирование выводных протоков околоушных слюнных желез. Взят мазок на бакпосев.
12. Бакпосев слюны, полученной из протоков околоушных слюнных желез: выделен St. aureus 108, чувствительный к цефалоспоринам II–III поколения.
Проводимая терапия: противовирусная терапия (протефлазид, свечи виферон, циклоферон, вальтрекс), гипосенсибилизирующая терапия (супрастин, эриус), антибактериальная терапия (медоцеф, цебанекс), пробиотики (линекс, энтерожермина), общеукрепляющая терапия (витамины, имудон), аппликации с димексидом на околоушную область, полоскания с антисептическими растворами, бужирование выводных протоков околоушных слюнных желез. Протефлазид назначался в возрастной дозировке в течение 3 месяцев 2 раза в год через 6 месяцев, на протяжении 3 лет. Суппозитории виферон-1 по 2 свечи 2 раза в день ежедневно № 10, затем через день в течение 3 месяцев. Проведен курс циклоферона по схеме. Всего за 3 года получено 2 курса вальтрекса по 10 дней в дозе 1 г/сутки. После проведенной терапии отмечена значительная положительная динамика. Рецидив заболевания отмечался после проведенной терапии однократно после перенесенной краснухи, кроме того, протекал он без выраженной интоксикации, температура тела не поднималась выше 37,5 °С; были менее выражены увеличение и болезненность железы. На протяжении последних 3 лет рецидивов заболевания не было.
Таким образом, следует помнить о возможности развития такого нечасто встречающегося у детей заболевания, как хронический паренхиматозный сиалоаденит (паротит). Знание клинической картины и особенностей течения болезни очень важно для своевременной диагностики заболевания и назначения адекватной терапии.
Хронический сиалоаденит на УЗИ
Врожденное нарушение развития протоков и железистой ткани, слюннокамеднная болезнь, а также аутоиммунные заболевания способствует развитию хронического воспалительного процесса в слюнных железах. Независимо от причины различают три стадии хронического воспаления: начальную, клинически выраженную и позднюю. В каждой стадии существуют периоды обострения и ремиссии. При хроническом сиалоадените на УЗИ паренхима гипоэхогенная, неоднородная за счет точечных и линейных гиперэхогенных включений, контур неровный. В период обострения железа больших размеров, ее эхогенность значительно понижена. В период ремиссии размеры железы уменьшаются и несколько повышается ее эхогенность. Снижение эхогенности железы обусловлено отеком паренхимы, гиперплазией внутрижелезистой лимфоидной ткани. Гиперэхогенные включения появляются при замещении паренхимы фиброзной тканью. Вследствие выраженного фиброза на поздних стадиях железа уменьшается в размерах.
| Фото. На УЗИ околоушная железа справа (А, Б) увеличена, паренхима гипоэхогенная, неоднородная за счет небольших анэхогенных овалов и линейных гиперэхогенных включений. Околоушная железа слева не изменена. Заключение: Эхо-признаки хронического паротита. | ||
| Фото. На УЗИ околоушная железа увеличена, паренхима гипоэхогенная, неоднородная за счет небольших анэхогенных очагов, точечных и линейных гиперэхогенных включений; сосуды расширены и кровоток усилен. Заключение: Эхо-признаки хронического паротита. | ||
Синдром Шегрена — это хроническое аутоиммунное заболевание, преимущественно поражающее женщин старше 40 лет, когда лимфоциты и плазматические клетки интенсивно инфильтрируют и разрушают слюнные и слезные железы. Основные жалобы при синдроме Шегрена включают сухость во рту и кератоконъюнктивит, а так же артрит. Болезнь часто поражает все слюнные железы. При синдроме Шегрена на УЗИ слюнные железы увеличены, паренхима неоднородная за счет диффузно рассеянных множественных гипо- или анэхогенных очагов овальной формы; кровоток, как правило, усилен. Считается, что гипо- и анэхогенные очаги представляют собой лимфоцитарные инфильтраты на фоне неизмененной паренхимы. При наличии очагов размером более 2 см и быстром росте рекомендована биопсия.
| Фото. Мужчина 50-ти лет с жалобами на сухость во рту и кератоконъюнктивит. На УЗИ все слюнные железы увеличены, паренхима гипоэхогенная, неоднородная за счет небольших гипоэхогенных очагов и линейных гиперэхогенных включений. Заключение: Эхо-признаки хронического сиалоаденита. Диагноз: синдром Шегрена. | ||
Особой формой хронического сиаладенита является хронический склерозирующий сиаладенит или опухоль Кюттнера, когда появляется стойкая болезненная опухоль одной из слюнных желез. Это заболевание встречается редко и чаще поражает подчелюстную железу. При микроскопии определяются атрофия железистой ткани, плотный фиброз, лимфоцитарные инфильтраты перидуктально. В измененных протоках часто обнаруживают сиалолиты и слизистые пробки. Остается неясным, являются они причиной или следствием воспалительного процесса. Некоторые авторы предполагают, что густой секрет блокирует небольшие протоки, что приводит к воспалению, фиброзу, атрофии железистой ткани. Другие авторы указывают на аутоиммунный характер патологии. При опухоли Кюттнера на УЗИ в слюнной железе определяются диффузное поражение паренхимы: множественные округлые гипоэхогенные очаги. Реже встречается фокальное поражение: гипоэхогенный неоднородный очаг на фоне неизмененной паренхимы, что имитирует злокачественный процесс. Во всех сомнительных случаях рекомендуется биопсии. Хронический склерозирующий сиаладенит — это исключительно доброкачественное воспалительное заболевание. Часто пораженную железу приходиться удалять, никакого дополнительного лечения не требуется.
Подготовка
Обычно УЗИ слюнных желез предшествует консультация врача-терапевта. На первичном приеме пациента с болевыми симптомами в зоне желез врач осматривает визуально, собирает подробный анамнез и диагностирует при помощи пальпации. Далее пациенту будет предложено сдать лабораторные анализы или пройти сканирование при помощи ультразвука. Нет необходимости специально подготавливаться для проведения УЗИ слюнных желез. Проходит оно совершенно безболезненно и не несет лучевой нагрузки на организм пациента. УЗ-диагностика легко переносится людьми любого возраста. Существует лишь несколько рекомендации для получения более информативного ультразвукового исследования. Перед походом к специалисту за 3-4 часа рекомендовано отказаться от употребления пищи, а перед проведением диагностики тщательно очистить ротовую полость.
Previous NextСиалоз (сиалоаденоз) слюнных желез на УЗИ
Сиалоз (сиалоаденоз) — это невоспалительное и незлокачественное, рецидивирующее, чаще безболезненное, обычно двустороннее увеличение слюнных желез. Причины сиалоза неясные. Сиалоз встречается у пациентов с эндокринными и аутоиммунными заболеваниями, циррозом печени, хроническим алкоголизмом, авитаминозами и др. При силозе на УЗИ определяются увеличенные гиперэхогенные слюнные железы, но без фокальных изменений и повышенного кровотока.
| Фото. На УЗИ подчелюстные (А, Б) и околоушные (В) железы увеличены, паренхима гиперэхогенная, плохо пропускает ультразвуковые волны (задний контур железы не просматривается), однородная, кровоток не изменен. Заключение: Эхо-признаки сиалоаденоза. | ||
Воспаление лимфатических узлов в слюнных железах на УЗИ
В околоушных железах имеется большое количество лимфатических узлов, которые собирают лимфу от верхней челюсти, губ, рта, щек, наружных отделов носа, верхнего и нижнего век, височной и лобной областей, наружного уха и тканей околоушно-жевательной области. Воспалительное заболевание в перечисленных областях вызывает реакцию лимфатических узлов околоушных желез. Воспаление внутрижелезистых лимфатических узлов имитирует паротит. Ошибочная диагностика здесь недопустима, поскольку паротит и лимфаденит имеют различную тактику ведения и прогноз.
Важно!!! При бактериальных лимфаденитах через «входные ворота» инфекция лимфогенно проникает в регионарные лимфатические узлы. Вирусные инфекции гематогенно поражают лимфатические узлы нескольких анатомических областей.
На УЗИ при остром серозном лимфадените в пределах околоушной железы определяется анэхогенное образование овальной формы с четкими и слегка волнистыми контурами, часто с центральным кровотоком — воспаленный лимфатический узел. Воспалительный отек и инфильтрация окружающих лимфатический узел тканей (периаденит) приводят к развитию лимфогенного сиалоаденита (псевдосиалоаденит). Появляется болезненная разлитая припухлость и уменьшается количество слюны. На УЗИ при лимфогенном сиалоадените эхогенность паренхимы понижена, определяется почти анэхогенный лимфоузел; контур лимфатического узла часто четко не прослеживается, что не всегда указывает на разрушении его капсулы. При положительном исходе размер лимфатического узла уменьшается, повышается его эхогенность, контур становятся более четким.
| Фото. На УЗИ околоушная железа: эхогенность паренхимы не изменена, неоднородная за счет гипоэхогенных очагов овальной формы с центральным рубчиком. Заключение: Эхо-признаки реактивного лимфаденита. | ||
Гнойный лимфаденит на УЗИ мало отличается от острого серозного лимфаденита — анэхогенный очаг овальной формы, но по мере увеличения интенсивности отраженного сигнала (регулятор GAIN) при гнойном расплавлении лимфатического узла в периферических отделах (пристеночно) появляются точечные включения средней эхогенности, в то время как центральные отделы лимфатического узла остаются без включений. Четкость контуров и овальная форма указывают на сохранность капсулы лимфатического узла при гнойном его расплавлении — это формирующийся абсцесс в слюнной железе. Анэхогенный участок неопределенной формы с нечеткими и неровными контурами при гнойном расплавлении лимфатического узла и его капсулы — это аденофлегмона слюнной железы.
| Фото. На УЗИ обе околоушные железы увеличены, гипоэхогенные, неоднородные за счет гипо- и анэхогенных очагов. Заключение: Эхо-признаки множественных микроабсцессов. | ||
| Фото. Ребенок 2-х лет с припухлостью в околоушной области справа. На УЗИ правая околоушная железа заметно увеличена, неоднородная за счет множества гипо- и анэхогенных очагов с акустическим усилением позади и усиленным кровотоком по периферии. Заключение: Эхо-признаки сформировавшегося абсцесса в околоушной железе. | ||
Длительное поступление в лимфатические узлы низковирулентной флоры или неадекватная терапия острого серозного лимфаденита способны привести к хронизации воспалительного процесса. Увеличенный лимфатический узел при хроническом лимфадените на УЗИ гипоэхогенный, овальной формы с четкими контурами и (обязательно!) включениями высокой эхогенности в центре. Именно наличие эхогенных включений в центральных отделах лимфоузла — подтверждает существование хронического воспалительного процесса.
Слюннокаменная болезнь на УЗИ
Слюнные камни чаще всего расположены в подчелюстной железе (60-90% случаев) и могут быть множественными. Околоушные железы поражаются в 10-20% случаев. Конкременты могут образовываться из-за нарушения обмена веществ. Поэтому нередко удается проследить наследственный характер заболевания. Достаточно характерным сочетание слюннокаменной болезни и хронического воспалительного процесса в железе.
Сиалилитиаз вызывает частичную или полную механическую непроходимость слюнного канала, что приводит к рецидивирующему набуханию слюнной железы во время еды и может осложняться бактериальной инфекцией. Сиалолиты в дистальной части подчелюстного протока можно пальпировать в основании рта.
Важно!!! У детей дошкольного возраста роль конкремента могут играть инородные тела поднижнечелюстных протоков, которые попадают в протоки через зияющие устья. Такими инородными телами часто являются ворсинки зубных щеток, деревянные щепки от карандашей, шелуха семечек, травинки и др.
Обызвествленные конкременты в протоке слюнной железы на УЗИ видны в виде гиперэхогенных точечных или линейных включений с выраженной дистальной акустической тенью. Проток проксимальнее конкремента, как правило, бывает расширен.
Только 20% сиалолитов рентгеноконтрастны. Необызвествленные конкременты в протоке слюнной железы на УЗИ видны как включения средней или высокой эхогенности без дистальной акустической тени. Пузырьки воздуха смешанные со слюной могут имитировать камни. Расширеный внутрижелезистый проток указывает на расположение гиперэхогенного включения именно внутри протока, а не в паренхиме железы.
| Фото. Поперечный срез околоушной железы: 1 — околоушная железа, 2 — выводной проток, 3 — камень с акустической тенью позади в дистальном отделе выводного протока, 4 — жевательная мышца (m. masseter), 5 — восходящая дуга нижней челюсти, 6 — щечная мышца (m. buccinator). | ||
| Фото. А, Б — Конкременты в выводном протоке подчелюстной железы. В — Мелкие конкременты в выводном протоке околоушной железы. | ||
| Фото. Околоушная железа увеличена, эхогенность снижена, несколько неоднородная за счет небольших гипоэхогенных очагов, кровоток усилен; выводной проток сильно расширен, в дистальном отделе определяется гиперэхогенное включение с акустической тенью позади. Заключение: дилятация выводного протока околоушной железы, эхо-признаки конкремента в дистальном отделе, вторичный паротит. | ||
Народная медицина в лечении сиалоаденита
Средства из этой категории действительно помогают уменьшить проявления симптомов, но никак не останавливают прогрессирование воспалительного процесса. Поэтому перед применением отваров нужно проконсультироваться с врачом и не отказываться от медикаментозного лечения. Наиболее эффективными в лечении сиалоаденита считаются отвары из:
- цветков ромашки и листьев эвкалипта;
- листьев мяты перечной и цветков бузины;
- листьев тысячелистника и калины.
В любом случае обращение к врачу неизбежно. Записаться на прием к специалисту можно на нашем сайте .
Кисты слюнных желез на УЗИ
Простые кисты нечасто встречаются в слюнных железах. Они могут быть врожденными или приобретенными. Некоторые приобретенные кисты развиваются из-за обструкции слюнных протоков в присутствии опухоли, камней или воспаления. Клинически они проявляются как безболезненная опухоль. На УЗИ простые кисты определяются как бессосудистые анэхогенные очаги с четким контуром и задним акустическим усилением.
Ретенционные кисты подъязычных желез расположены под языком с одной стороны от уздечки языка: иногда киста смещает уздечку, но никогда не переходит на противоположную сторону. При пальпации определяется мягкоэластичное безболезненное выбухание округлой или овальной формы с гладкой, слегка волнистой поверхностью. Будучи покрыты истонченной слизистой оболочкой, ретенционные кисты имеют характерный синюшный или голубоватый оттенок. На УЗИ небольшая ретенционная киста (размером до 2,0 см) видна как анэхогенное образование, с одной стороны от уздечки и фиброзной перегородки языка, наружный и передний контур отчетливо не определяются, так как в этих местах кисты прилегают к нижней челюсти. Ретенционные кисты растут медленно. Иногда они проникают через челюстно-подъязычную мышцу в поднижнечелюстную область. При больших размерах кисты стенка может быть повреждена при приеме твердой пищи (баранки, сухари, леденцы и т.д.). Если киста полностью опорожняется, то не может быть выявлена на УЗИ. Киста снова начинает увеличиваться по мере накопления в ней жидкости. В длительно существующих крупных ретенционных кистах часто имеется взвесь средней эхогенности.
| Фото. А — Ретенционная киста подъязычной железы. Б — На УЗИ простая киста околоушной железы. В — На УЗИ сложная киста околоушной железы. Такие кисты требуют дополнительных исследований. | ||
4.Лечение
При небольших размерах и значительной подвижности конкрементов иногда удается вызвать их самостоятельную эвакуацию (применяют прогревания и средства стимуляции слюноотделения). Однако эффективность консервативных методов невысока и малопредсказуема. Чаще ставится вопрос о хирургическом удалении камня или всей железы в целом. Учитывая обильную васкуляцию и иннервацию, а также развитие необратимых гистологических изменений в наиболее запущенных и далеко зашедших случаях, – такое вмешательство всегда является весьма сложным и рискованным в плане последствий.
Поэтому обратиться к врачу следует при первом же появлении описанного выше дискомфорта или болевого синдрома.
В последнее время изучаются возможности клинического применения альтернативных высокотехнологических методов (например, дистанционной литотрипсии), однако методология пока находится на стадии клинической отработки и широкого применения не получает (по крайней мере, в России). Наиболее перспективной следует, по-видимому, считать малоинвазивную сиалоскопию – метод, основанный на применении ультратонких эндоскопов с встроенными операционными манипуляторами.
Доброкачественные опухоли слюнных желез на УЗИ
Наиболее распространенными доброкачественными новообразованиями больших слюнных желез являются полиморфные аденомы и опухоли Вартина (аденолимфома, цистадениолимфома). Они растут медленно и могут протекать бессимптомно. Только на основании УЗИ окончательный диагноз поставит не представляется возможным.
Полиморфные аденомы чаще встречаются в околоушной железе (60%-90%) у людей на четвертом и пятом десятилетиях жизни, но могут возникать в любом возрасте. Полиморфная аденома (плеоморфная аденома, смешанная опухоль) — доброкачественная опухоль с хорошо выраженной фиброзной капсулой, обладает медленным экспансивным ростом, не склонна к озлокачествлению, метастазированию и рецидивам. Одно из существовавших ранее названий этой опухоли — фиброхондромиксоэпителиома — показывает, что эта опухоль развивается из двух зародышевых листков (мезо- и эктодермы). Полиморфная аденома весьма многолика и может быть представлена как однородными плотными массами сероватого цвета, так и кашицеобразными массами, участками ослизнения мягкой студенистой консистенции, хрящевыми тканями с островками окостенения. Полиморфная аденома слюнных желез на УЗИ выглядит округлым или овальным образованием пониженной или низкой эхогенности с четкими ровными или крупноволнистым контуром. Эхогенность полиморфной аденомы может быть от слегка пониженной до низкой и почти анэхогенной. Эхоструктура опухоли может быть однородной или содержит множество точечных включений высокой эхогенности, хаотично распределенных в объеме новообразования, или имеет крупные зоны с включениями средней эхогенности. Кровоток в полиморфной аденоме часто беден или отсутствует, но может быть в избытке.
| Фото. Полиморфные аденомы околоушной железы на УЗИ: А — Гипоэхогенный очаг с волнистым контуром, почти однородной эхоструктуры, кровоток в центре и по периферии очага усилен. Б — Гипоэхогенный очаг с волнистым контуром, неоднородный за счет гиперэхогеннх очагов. В — Гипоэхогенный очаг дольчатого строения, неоднородный за счет гиперэхогенных включений. | ||
Важно!!! После неудачной операции полиморфные аденомы могут рецидивировать мультифокально. Нелеченные плеоморфные аденомы могут подвергаться злокачественным изменениям спустя десятилетия.
Инфантильные гемангиомы — самая распространенная опухоль околоушной железы у младенцев. Как ифантильные гемангиомы других областей доброкачественная, появляется вскоре после рождения, быстро растет, спонтанно регрессирует через 18 месяцев. Хирургия обычно не требуется. На УЗИ в проекции околоушной железы находят дольчатое гипоэхогенное образование с четким контуром и чрезвычайной васкуляризацией.
Опухоль Вартина (аденолимфома, цистадениолимфома) составляет 5-10% всех доброкачественных новообразований слюнных желез, возникает чаще у мужчин на пятом и шестом десятилетиях жизни. В 10-60% случаев опухоли Вартина могут встречаться в двух или нескольких точках, нарастают и проявлятся в разное время. Опухоли Вартина протекают доброкачественно, крайне редко эпителиальный компонент может подвергаться злокачественной трансформации. Аденолимфомы состоят из двухслойного эозинофильного эпителия и лимфоидной стромы. Эпителий формирует различные железистые и папиллярные структуры: солидные, кистозные, дольчатые, сосочковые. Опухоли Вартина на УЗИ — это овальные гипоэхогенные очаги с четким контуром, часто содержат множественные анэхогенные области. Опухоли Вартина чаще гиперваскуляризованы, но могут также содержать только короткие сегменты сосудов.
| Фото. Опухоли Вартина на УЗИ. | ||
Кистозная лимфангиома происходит из расширенных лимфатических сосудов при нарушении дренажа. Лимфангиомы являются не истинными опухолями, а пороками развития лимфатической системы. Лимфангиома околоушной железы проявляется наличием обширного безболезненного образования мягкоэластической консистенции без четких контуров. Цвет кожи над лимфангиомой остается обычным. Лимфангиома околоушной железы способна простираться на смежные области (височную, щечную и поднижнечелюстную), а также на верхнебоковые отделы шеи. Лимфангиомы увеличиваются при простудных заболеваниях. При этом лимфангиома становится более плотной и даже болезненной. Нередко наблюдается воспаление и даже нагноение лимфангиом, которое сопровождается увеличением объема, уплотнением, болезненностью, резко усиливающейся при пальпации, изменением цвета кожных покровов над лимфангиомой, местным и общим повышением температуры. Кистозная лимфангиома на УЗИ видна как анэхогенное полостное образование неправильной формы с четкими контурами, легко изменяющееся при надавливании. В полости лимфангиомы обычно бывают видны перегородки. Стенки кист относительно толстые, до 1-3 мм, могут содержать кровеносные сосуды, нервы, жировую ткань. Для воспаленной лимфангиомы на УЗИ характерна большая устойчивость полости к компрессии и выпуклостью наружного контура, перегородки становятся более толстыми и более заметными, а в кистозной жидкости появляются множественные точечные включения. При кровоизлиянии лимфангиома из анэхогенной становится гипоэхогенной.
| Фото. Кистозная лимфангиома. | ||
В околоушной железе находятся собственные вены и транзитные венозные магистрали — поверхностная височная вена, занижнечелюстная вена, верхнечелюстная вена, поэтому из гемангиодисплазий в околоушных железах наиболее часто встречаются венозные дисплазии или изолированные флебоэктазы. Венозная дисплазия может распространяться за ее пределы. Расположенные в подкожной клетчатке и коже крупные венозные узлы создают характерную клиническую картину. Венозные дисплазии глубокого залегания проявляются безболезненной припухлостью мягкоэластической консистенции с нечеткими контурами. Характерным клиническим признаком венозной дисплазии является увеличение размеров этого образования при натуживании или плаче ребенка, а такжепри наклоне головы или в горизонтальном положении. В спокойном состоянии венозная дисплазия на УЗИ представлена участком пониженной эхогенности неопределенной формы с неровными и нечеткими контурами. При выполнении пробы Вальсальвы характеристики зоны изменений разительно меняются: ее эхогенность понижается, контуры становятся более четкими, а форма — более округлой. Этот прием позволяет уверенно дифференцировать венозную дисплазию от всех других заболеваний околоушной железы.