В 1913 году Николай Иванович Таратынов (1887–1919), молодой врач и сотрудник кафедры патологической анатомии Казанского университета, получил материал для исследования и уточнения диагноза. Это был фрагмент ткани, взятый у пациента с ушибом свода черепа — через некоторое время после травмы в этом месте сформировалось гранулематозное образование.
Рисунок 1. 3D-реконструкция костей черепа с солитарной эозинофильной гранулемой https://radiopaedia.org/cases/eosinophilic-granuloma-skull
Предполагалось, что это туберкулез кости, но вместо классического туберкулезного бугорка Таратынов увидел скопления мононуклеарных клеток (тканевых макрофагов или гистиоцитов) и эозинофилов, а также кристаллы Шарко — Лейдена, которые прежде обнаруживались в мокроте больных бронхиальной астмой. Морфологическая картина свидетельствовала о «существовании гранулем, клинически и макроскопически совершенно сходных с туберкулезными, распознаваемых лишь микроскопически и состоящих почти исключительно из эозинофилов».
Рисунок 2. Эозинофильная гранулема кости: поражение бедра у девочки 11 лет (рентгенограмма). Отмечались припухлость и боль в течение 3 мес. https://radiopaedia.org/cases/langerhans-cell-histiocytosis-skeletal-manifestations
Ранее неизвестное заболевание и было названо болезнью Таратынова. В настоящее время это название в основном используется в русскоязычных источниках и имеет скорее историческое значение.
В 1940‑х гг. аналогичные случаи были представлены в статьях врачей из США Садао Отани (Sadao Othani), Джозефа Эрлиха (Joseph Ehrlich), Луиса Лихтенштейна (Louis Lichtenstein) и Генри Джаффе (Henry Jaffe) под названиями «солитарная гранулема кости» и «эозинофильная гранулема кости».
Аналогичные гистиоцитарные инфильтраты были описаны и другими авторами — Альфредом Хэндом (Alfred Hand Jr, США) в 1893 г., Артуром Шюллером (Arthur Schüller, Австрия) в 1915, Генри Крисченом (Henry Cristian, США) в 1920, Эрихом Леттерером (Erich Letterer, Германия) в 1924, Стуре Сиве (Sture Siwe, Швеция) в 1933, в связи с чем вводились термины «болезнь Хэнда — Шюллера — Крисчена» и «болезнь Абта — Леттерера — Сиве». Однако в дальнейшем был сделан вывод, что всё это — различные по тяжести и локализации очагов формы одного и того же заболевания, названного «гистиоцитозом Х»
в 1953 году.
Рисунок 3. Эозинофильная гранулема костей черепа (рентгенограмма) https://radiopaedia.org/cases/eosinophilic-granuloma-1
Ответ на вопрос, что собой представляют гистиоциты, формирующие гранулемы, был дан в 1973 г. педиатром и морфологом Кристианом Незелофом (Christian Nezelof, Франция), который идентифицировал их как клетки Лангерганса (разновидность антигенпрезентирующих клеток, локализующихся в эпидермисе). В связи с этим с 1987 г. название «гистиоцитоз Х» было заменено на «гистиоцитоз из клеток Лангерганса» (ГКЛ, Langerhans cell histiocytosis, LCH).
Заведующий кафедрой патологии СПбГУ Леонид Чурилов полагает, что врач Таратынов стал прототипом доктора Живаго. В пользу этого смелого предположения говорят совпадения в жизни Николая Таратынова и его семьи с историей Юрия Живаго: оба жертвы революции, военные врачи, дочери которых рано осиротели и воспитывались родственниками отца. Николай Иванович Таратынов был застрелен матросом, братом умершего в госпитале пациента, в 1919 г. в возрасте 32 лет. Подробнее познакомиться с биографией Таратынова можно здесь.
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
Рисунок 4. Эозинофильная гранулема: патоморфологические изменения. На последнем изображении окрашен белок S-100, экспрессируемый клетками Лангерганса. https://radiopaedia.org/cases/eosinophylic-granuloma-histology-1
Причины возникновения гранулемы
Причины возникновения данного вида образований могут быть различными, основные из них:
- поражение организма инфекционными болезнями (сифилис, брюшной тиф, сыпной тиф, туберкулез);
- коллагеновые болезни (ревматизм, склеродермия);
- медикаментозное воздействие;
- болезни, вызванные пылью (силикоз, талькоз, асбестоз);
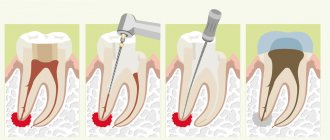
- заболевания зубов.
В механизме возникновения гранулемы можно выделить 4 стадии:
- Скопление молодых клеток, склонных к фагоцитозу (процесс, при котором клетки захватывают и переваривают твердые частицы).
- Активное разрастание образовавшихся фагоцитов.
- Превращение фагоцитов в клетки эпителия.
- Скопление эпителиальной ткани, которая образует гранулему.
Клинические проявления
Эозинофильная гранулема (ЭГ), она же болезнь Таратынова, — это относительно доброкачественный вариант гистиоцитоза Лангерганса с появлением одиночных очагов в плоских или трубчатых костях. Появление двух-трех и более очагов встречается гораздо реже. Обычно гистиоцитоз из клеток Лангерганса проявляется у детей и подростков (до 15–20 лет), чаще у мальчиков (примерно 1,5:1). Частота встречаемости — менее 1 чел. на 100 000 населения, что составляет 60–80 % всех случаев ГКЛ. У взрослых эозинофильная гранулема, как и гистеоцитоз X в целом, встречается гораздо реже.
Наиболее часто поражаются кости черепа, бедренные кости, реже — кости таза, ребра, позвонки. Известны также случаи появления патологических очагов в тимусе, коже, мочевом пузыре, паращитовидных железах, гипоталамусе, легких и желудочно-кишечном тракте.
Клиническая картина определяется расположением гранулемы. Внутрикостное образование может и не давать никакой симптоматики, но обычно приводит к развитию припухлости, болей, иногда — патологическим переломам. При появлении очагов в челюсти может наблюдаться выпадение зубов, поражение сосцевидного отростка или височной кости с развитием среднего отита. При вовлечении в процесс стенок глазницы может развиться экзофтальм. Иногда наблюдаются полиморфные высыпания на голове, спине, в подмышечных впадинах, перианальной и генитальной областях в виде пятен или бляшек, мелких узелков или узлов с изъязвлениями. Нередки общие проявления болезни Таратынова — повышенная утомляемость, слабость.
Рисунок 5. Фото проявлений эозинофильной гранулемы на коже — типичные элементы пурпуры, необходимо дифференцировать с себорейным дерматитом
Симптомы гранулемы
Так как большинство гранулем не являются самостоятельным заболеванием, симптомы могут быть разнообразными, и зависят от того, на фоне какой патологии они появились. Иногда первые признаки могут оставаться незамеченными.
Выглядят воспаленные узелки сначала, как яркие красные пятна. Далее появляется розовая папула. В большинстве случаев гранулема не сопровождается дискомфортом. Часто она может самостоятельно пропадать и вновь появляться.
Узелки могут возникать на коже, мышцах, на стенках сосудов, костях, зубах, слизистых оболочках, внутренних органах. Довольно распространенной является гранулема пупка, которая появляется на месте удаления пуповины. Она может возникать и у взрослых, вследствие ношения пирсинга.
В зависимости от локализации поражения симптомы будут различаться:
- при поражении кожи может возникать зуд, припухлость, покраснение, возможно также шелушение кожи;
- при поражении печени симптомы могут отсутствовать, иногда возникают тупые боли в правом подреберье, в редких случаях может появляться желтуха;
- при поражении легких появляется кашель, одышка, при туберкулезе возможно выделение мокроты;
- при поражении зубов возникает зубная боль, кровоточивость десен, выделение гноя;
- при поражении головного мозга симптомы зависят от расположения гранулем: могут наблюдаться параличи, ухудшение зрения, слуха, обоняния.
Лабораторная и инструментальная диагностика
В общем анализе крови может отмечаться повышение СОЭ, эозинофилия, лейкоцитоз, снижение уровня гемоглобина.
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Диагностика гранулемы
Спровоцировать появление воспаленных узелков может большое количество заболеваний. Чтобы определить причину их возникновения, врач проводит осмотр пациента, изучает жалобы и анамнез болезни, затем назначает дополнительные обследования. В их спектр могут входить:
- общий анализ крови;
- биохимический анализ крови;
- микроскопическое исследование мазков из половых органов (при подозрении на венерическую гранулему);
- биопсия клеток гранулемы (исследование тканей под микроскопом; позволяет определить природу воспаления);
- радиовизиография (компьютерный рентген; используется для определения зубной гранулемы).
Лечение и прогноз
В ряде случаев эозинофильная гранулема лечения не требует, никак себя не проявляет и проходит самостоятельно за несколько лет. При выраженной симптоматике и/или выраженных костных дефектах используются разные подходы и их комбинации: хирургическое удаление очага (кюретаж, иссечение) или его радиочастотная аблация; назначение цитостатиков или сочетания цитостатиков и глюкокортикостероидов (в том числе вводимых в патологический очаг); лучевая терапия при наличии больших очагов или очагов, сдавливающих соседние ткани и органы. Проводится также и коррекция сопутствующей патологии.
В качестве перспективных схем лечения гистиоцитоза X рассматриваются антицитокиновые препараты, антиCD1a-моноклональные антитела и препараты транс-ретиноевой кислоты.
ЭГ в целом имеет благоприятный прогноз, вплоть до возможности спонтанного излечения, однако при переходе в другие формы течение гистиоцитоза из клеток Лангерганса может быть более злокачественным — такое происходит, например, при вовлечении костного мозга (довольно редкое явление). В некоторых случаях болезнь Таратынова требует оперативного вмешательства. После курса лечения пациенты должны находиться под диспансерным наблюдением онколога в течение 3 лет с ежемесячными осмотрами и рентгенологическим исследованием каждые полгода.
Консервативное (медикаментозное) лечение гранулемы зуба
Эта методика применяется только для тех случаев, в которых развитие гранулемы не успело зайти далеко. Суть консервативной терапии гранулемы корня зуба будет заключаться в приеме и использовании различных препаратов — антибиотиков, антисептиков, лекарств, обладающих противовоспалительным действием. Все препараты назначаются терапевтом-стоматологом и лечебный процесс проходит под строгим контролем специалиста. Этот вариант лечения гранулемы эффективен при ранней диагностике заболевания и, если вы будете четко следовать указаниям врача — уже через 1-2 недели произойдет рассасывание гранулемы.
В некоторых случаях консервативное лечение гранулемы дополняется терапией каналов зуба. Работа с каналами зуба при гранулеме корня показана:
- При постоянных зубных болях, интенсивность которых не спадает от приема обезболивающих препаратов;
- Отечности десны, распространившаяся на щеку и челюсть;
- Обработка каналов зуба однозначно показана при выявлении гранулем большого размера — от пяти миллиметров.
Клинический случай
Приводится по Lam S. et al, Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. 2015
Молодой человек 17 лет был госпитализирован по поводу увеличивающегося в течение последних 6 недель образования волосистой части головы. Образование при пальпации болезненно, из‑за изъязвления периодически кровоточит, однако неврологического дефицита не выявлено. При КТ и МРТ выявлен крупный очаг в лобной кости справа, сдавливающий верхний сагиттальный синус. Проведена тотальная резекция образования, подтвержден диагноз «лангергансоклеточный гистиоцитоз кости черепа». На амбулаторном этапе проводилась терапия цитостатиком.
Рисунок 6. (а) КТ-исследование без контрастирования — фронтальное сканирование (верхняя и средняя часть) и 3D-реконструкция черепа (нижняя часть). (b) МРТ-сканирование. Т1‑взвешенное изображение во фронтальной плоскости (сверху) и Т2‑взвешенное изображение в сагиттальной плоскости
Источники
- Coppes-Zantinga A., Egeler R. M. The Langerhans cell histiocytosis X files revealed. Br J Haematol, 2002. — V. 116 — N. 1 — P. 3–9.
- Lam et al., Management of adult patients with Langerhans cell histiocytosis: recommendations from an expert panel on behalf of Euro-Histio-Net. Orphanet J Rare Dis, 2013 — V. 8. — N 72.
- Lam S., Reddy G. D., Mayer R., Lin Y., Jea A. Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. Surg Neurol Int, 2015. — N. 6 (Suppl 17): S435 — S439.
- Langerhans’ Cell Histiocytosis (Histiocytosis X). What is it? Harvard Medical School. Harvard Health Publishing. October, 2014. www.health.harvard.edu
- Sharma R., Singh R. et al. Langerhans cell histiocytosis (skeletal manifestations). Radiopaedia. https://radiopaedia.org/articles/langerhans-cell-histiocytosis-skeletal-manifestations-1
- Shea C. R, James W. D. et al. Langerhans Cell Histiocytosis. Medscape, 2021. https://emedicine.medscape.com/article/1100579‑overview
- Чурилов Л. П. Смерть на взлете, или Кто вы, доктор Таратынов? Здоровье — основа человеческого потенциала: проблемы и пути их решения, 2014. — Т. 9 — № 2 — С. 919–929.
- Юсупова Л. А., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Гистиоцитоз Х. Практическая медицина, 2014 — Т. 08 — № 14.