Макроглоссия — увеличение и утолщение языка, возникающее в результате патологического процесса или как аномалия развития. Она может развиваться равномерно (диффузное увеличение языка) или частично захватывая корень, спинку или боковые поверхности языка. Язык не помещается во рту, выступает наружу, на нем определяются отпечатки зубов, возникает нарушение речи. В классификационных критериях макроглоссии различают истинную (врожденная и приобретенная) и относительную (при микрогнатии) [1, 2]. Врожденная макроглоссия чаще встречается в детском возрасте и является результатом гипертрофии языка и сосудистых аномалий развития (Beckwith-Wiederman syndrome, нейрофиброматоз I типа, гемангиоматоз Starge-Weher, врожденная лимфангиома). Макроглоссия, связанная с наследственными метаболическими нарушениями, наблюдается при гипотиреоидизме, Huller syndrome, Sanfilippo syndrome [3]. Приобретенная макроглоссия наиболее часто связана с амилоидозом — группой заболеваний, характеризующихся отложением в органах и тканях специфических интерстициальных нерастворимых фибрилл, приводящих к тяжелым функциональным нарушениям и смерти [4, 5]. Различные опухоли полости рта (сквамозно-клеточная карцинома, бородавчатая карцинома, лимфоэпителиальная карцинома, сквамозная интерэпителиальная неоплазия) могут явиться причиной макроглоссии. Крайне редко она развивается при сифилисе и туберкулезе [6].
Увеличение поднижнечелюстных слюнных желез (ПЧСЖ) наблюдается при ряде ревматических (аутоиммунные сиалоадениты при болезни и синдроме Шегрена, IgG4-связанных сиалоаденитах, ANCA-ассоциированных васкулитах и т. д.), стоматологических (вирусные/бактериальные сиалоадениты, сиалозы и т. д.) и онкогематологических заболеваниях (В- и Т-клеточные лимфомы с поражением слюнных желез, плазматические дискразии и т. д.) [7, 8].
AL-амилоидоз — системное онкогематологическое заболевание, относящееся к плазматическим дискразиям. Характеризуется отложением в различных органах и тканях белка, образующегося из вариабельной части моноклональных легких цепей иммуноглобулинов в результате клональных плазмоклеточных пролиферативных нарушений. Известно, что у 15% больных AL-амилоидозом присутствует уникальный симптомокомплекс, связанный с массивным увеличением ПЧСЖ, развитием диффузной макроглоссии с прикусыванием языка и изменением тембра голоса. Параорбитальный отек, синдром карпального канала, пурпура, гипертрофия мышц развиваются у 40% больных AL-амилоидозом [9]. Средняя продолжительность жизни больных AL-амилоидозом составляет от 1—1,5 года после постановки диагноза, тогда как при вовлечении в процесс сердца — лишь 5 мес. Стоматологические проявления заболевания, могут задолго предшествовать развитию тяжелых функциональных нарушений со стороны сердца, желудочно-кишечного тракта и почек [10, 11]. Следовательно, знание поражений мягких тканей при AL-амилоидозе может значительно улучшить раннюю диагностику и значительно увеличить выживаемость больных этим тяжелым системным заболеванием. В качестве примера поздней диагностики поражений мягких тканей при AL-амилоидозе может служить наше наблюдение.
Пациентка А
., 61 год, 10.10.2014 поступила с жалобами: на плотное опухолевидное образование в поднижнечелюстной области, увеличение языка и периодическое прикусывание языка, затрудненное глотание при приеме пищи, осиплость голоса, онемение пальцев кистей рук и ограничение движений в кистях, в правом плечевом суставе, геморрагические высыпания на коже шеи (рис. 1).
Рис. 1. Макроглоссия, увеличение ПЧСЖ и диапедезные кровоизлияния на коже шеи (а) и в надключичной области (б) у больной с AL-амилоидозом.
Больной себя считает с марта 2013 г., когда обратила внимание на появление опухолевидных образований в области ПЧСЖ, которые постепенно увеличились в размерах и слились в единый конгломерат. Обследовалась по месту жительства. По данным ультразвукового исследования (УЗИ) диагностировано обострение хронического паренхиматозного сиалоаденита. Проводилась стандартная терапия острого сиалоаденита: антибактериальные и противовоспалительные препараты. Цитологическое исследование ПЧСЖ опухолевого роста не выявило. Продолжалось дальнейшее увеличение опухолевого образования, появилось онемение пальцев кистей и затруднение при сжимании кисти в кулак. В марте 2014 г. в связи с неэффективностью терапии проведена биопсия ПЧСЖ и магнитно-резонансная томография (МРТ). Диагностирована гиперплазия при хроническом сиалоадените. По данным проведенных исследований, диагностирована болезнь Микулича (поражение ПЧСЖ и подъязычных слюнных желез) и больная направлена на консультацию к онкологу для решения вопроса о лучевой терапии. Проведена лучевая терапия с суммарной дозой облучения 46 Гр. Несмотря на проводимую терапию, заболевание прогрессировало, значительно увеличился в объеме язык, усилилась сухость рта, нарушилось глотание пищи, появилось ограничение движений в кистях и плечевом суставе. В октябре 2014 г. проведено МРТ-исследование головы с пункционной биопсией языка, исключен диагноз опухоли языка. Больная с диагнозом сиалоаденита ПЧСЖ направлена на консультацию в НИИ ревматологии им. В.А. Насоновой и госпитализирована с диагнозом: AL-амилоидоз с поражением мягких тканей (увеличение ПЧСЖ, макроглоссия, синдром карпального канала, сухожильные сгибательные контрактуры кистей, диапедезные петехиальные высыпания кожи). При поступлении: состояние средней тяжести, астенического телосложения (потеря массы за год 25 кг). Сгибательная контрактура правой кисти (рис. 2), туннельные синдромы с двух сторон в области запястья и локтевого сустава ограничение движений в правом плечевом суставе.
Рис. 2. Сгибательная контрактура правой кисти больной с AL-амилоидозом.
Осмотр стоматолога: кожные покровы: в надключичных областях и по передней поверхности шеи множественные петехии. Кожа лица в цвете не изменена.
Конфигурация лица изменена за счет массивного образования каменистой плотности в подчелюстной области (20×8 см) (см. рис. 1). Околоушные железы не пальпируются. Регионарные лимфатические узлы не пальпируются. Движения в височно-нижнечелюстном суставе свободные.
Слизистую оболочку полости рта практически невозможно осмотреть из-за массивного увеличения языка. Свободная слюна отсутствует. Язык занимает все пространство между небом и дном полости рта, на боковых поверхностях имеются глубокие отпечатки зубов. Ткани языка каменистой плотности, спинка языка гиперемирована, сухая. Пациентка не может закрыть рот полностью. Спит наполовину сидя.
На снимке черепа в прямой проекции обращает на себя внимание веерообразное расхождение моляров и премоляров верхней и нижней челюстей (рис. 3).
Рис. 3. Множественные деструктивные очаги в костях черепа, веерообразное расхождение зубов у больной с AL-амилоидозом.
Проведена сиалометрия (стимулированный тест) — получено 0 мл секрета.
Сиалография: признаки паренхиматозного паротита отсутствуют. Рентгенологическая картина — вариант нормы (рис. 4).
Рис. 4. Сиалограммы пациентки А. Вариант нормы. а — прямая проекция; б — боковая проекция.
В биоптате малой слюнной железы: сиалоаденоз с признаками атрофии. Амилоидоз не выявлен.
Осмотр ревматолога: состояние ближе к удовлетворительному. Астеническое телосложение. Сознание ясное. Температура тела нормальная. Присутствуют сгибательные контрактуры обоих кистей (см. рис. 2), туннельные синдромы с двух сторон в области запястья и локтевого сустава. Отеков нет. Сердечно-сосудистая и дыхательная системы без особенностей.
При эхокардиографии отмечено диффузное уплотнение миокарда по типу «манной крупы». Амилоидоз сердца под вопросом. УЗИ плечевых суставов: подвывихи головок, деформация суставных поверхностей лопаток с двух сторон.
Иммунологический анализ крови: определен антинуклеарный фактор в титре -1/320 h+sp. Иммунохимическое исследование сыворотки крови и мочи подтвердило наличие моноклональной секреции белка Бенс-Джонса (ВJλ).
Учитывая отсутствие AL-амилоидоза в биоптате малой слюнной железы, больной проведена повторная биопсия ПЧСЖ и кожи. В биоптате ПЧСЖ (рис. 5) и кожи выявлены массивные отложения белка-амилоида. По результатам миелограммы, трепанобиоптата костного мозга и компьютерной томографии костей скелета (множественные очаги деструкции костей черепа, в грудных позвонках, грудине, ключицах, головках плечевых костей и лопатках) диагностировано сочетание двух плазматических дискразий: множественной миеломы и AL-амилоидоза.
Рис. 5. Массы амилоида (оранжево-коричневого цвета), расположенные перидуктально ПНЧЖ. Окраска конго красным. ×200.
Таким образом, к моменту постановки диагноза клинические проявления у пациентки носили развернутый и практически необратимый характер. Несмотря на неоднократные обращения больной в различные стоматологические учреждения и проведение биопсии ПЧСЖ через 5 мес после появления увеличения их, диагноз заболевания не был верифицирован в течение года. Поэтому мы считаем необходимым ознакомить врачей-стоматологов с алгоритмом стоматологического обследования при системных заболеваниях, протекающих с увеличением больших слюнных желез (БСЖ), разработанным в НИИ ревматологии им. В.А. Насоновой (см. схему, таблицу).
Заболевания слюнных желез
Перейти в:
- Челюстно-лицевая хирургия
Слюнные железы производят секрет, который поддерживает влажность в полости рта, защищает ваши зубы и слизистую оболочку и помогает переваривать пищу.
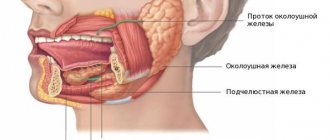
К большим слюнным железам относятся парные околоушные, поднижнечелюстные (подчелюстные) и подъязычные. Самыми крупными из них являются окололунные железы.
Проблемы слюнных желез
Многие факторы могут нарушать правильное функционирование слюнных желез, мешая выработке достаточного количества секрета и препятствуя поступлению слюны в ротовую полость.
- Слюнные камни (Сиалолитиаз)
Одной из наиболее распространенных причин увеличения железы является наличие камня в железе или в ее протоке.
Акций много не бывает Подробнее
Иногда слюнные камни блокируют протоки, что затрудняет поступление слюны в ротовую полость.Слюна накапливается в железе, что вызывает боль и отек.
- Воспаление слюнной железы (Сиаладенит)
Бактериальная инфекция поражает железу, вызывая ее воспаление, отек и блокирование ее протоков.
Сиаладенит проявляется болезненным увеличением железы и появлением гнойного отделяемого из протоков железы, открывающихся в ротовую полость.
- Вирусные инфекции слюнных желез
Вирусные инфекции, такие как паротит, грипп, вирус Эпштейна-Барр, цитомегаловирус, коксаки-вирус и вирус иммунодефицита человека (ВИЧ) могут также привести к реактивному отеку слюнных желез. Отек возникает в околоушных железах с обеих сторон. В дальнейшем через 48 часов появляются типичные для вирусной инфекции явления – головная боль и жар.
- Кисты слюнных желез
Киста может образоваться в слюнной железе в результате травмы, перенесенной инфекции или наличия слюнного камня. Встречаются так же врожденные кисты околоушных желез. Киста представляет собой слегка выступающее округлое образование, мягкой консистенции, безболезненное при пальпации.
- Опухоли слюнных желез
Различают злокачественные и доброкачественные опухоли слюнных желез.
Две основные часто встречающиеся опухоли – плеоморфная аденома и опухоль Вартина.
Плеоморфная аденома обычно возникает в околоушных железах. Опухоль отличается медленным ростом, не приносит болевых ощущений. Плеоморфная аденома является доброкачественной опухолью.
Опухоль Вартина так же является доброкачественной и возникает в околоушных железах. Она обычно наблюдается с обеих сторон чаще у мужчин.
-10% на все МРТ и КТ исследования в отделении на Народной
Подробнее
- Синдром Шегрена, болезнь Микулича
Системные аутоиммнные заболевания, при котором в процесс вовлекаются в основном слюнные и слезные железы, что приводит к сухости во рту (ксеростомии) и ощущению песка в глазах (ксерофтальмии). Чаще болеют женщины.
Лечение заболеваний слюнных желез
Лечение заболеваний слюнных желез зависит от причины возникновения и характера заболевания. При образовании камней в протоке лечение обычно начинается с удаления камней, назначения слюногонный диеты и физиотерапевтических процедур . Если эти меры не привели к ожидаемому результату, может потребоваться хирургическое вмешательство для удаления камня или пораженной железы.
Хирургия обычно показана в случае злокачественных и доброкачественных новообразований слюнных желез.
Остальные проблемы слюнных желез поддаются медикаментозному лечению. Бактериальные инфекции устраняются курсом антибиотиков. При необходимости проводят бужирование протока железы и назначают ее массаж.
Записаться на прием к челюстно-лицевому хирургу можно по телефону или через онлайн запись .
Паротит
Рвота
Энцефалит
21771 02 Декабря
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эпидемический паротит: причины появления, симптомы, диагностика и способы лечения
Определение
Эпидемический паротит, или «свинка», – острое вирусное заболевание, сопровождающееся интоксикацией (то есть «отравлением» организма токсинами), лихорадкой, увеличением одной или нескольких слюнных желез, нередко поражением других железистых органов и центральной нервной системы.
Причины появления заболевания
Возбудитель болезни – РНК-содержащий вирус рода Paramyxovirus
, семействa
Paramyxoviridae
. Вирус нестоек во внешней среде – быстро погибает под воздействием высокой температуры, ультрафиолетовых лучей, дезинфицирующих растворов, хотя при низких температурах может сохранять жизнеспособность до 1 года.
Источником инфекции является больной человек. Заболевший становится заразным за 1-2 дня до появления клинических симптомов и выделяет вирус первые 5-7 дней болезни.
Вирус передается воздушно-капельным (при разговоре, кашле, поцелуях) и контактно-бытовым (при использовании общей посуды, игрушек и других инфицированных предметов) путем.
Классификация заболеванияПо типу:
1. Типичная форма:
- неосложненная (поражаются только слюнные железы),
- осложненная (поражаются другие органы и системы),
- изолированная:
- железистая форма (имеется только паротит),
- нервная форма (с поражением центральной нервной системы);
2. Атипичная форма:
- стертая (слабо выраженная клиническая картина болезни),
- иннапарантная (бессимптомная).
По тяжести
(критериями тяжести являются выраженность интоксикации и лихорадки, местных проявлений, наличие осложнений):
- легкая,
- средняя,
- тяжелая.
По течению:
- гладкое,
- негладкое:
- с осложнениями,
- с добавлением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы паротита
Инкубационный период варьирует от нескольких дней до месяца, но чаще продолжается 15-19 дней. У детей продромальные явления наблюдаются редко, появляются за 1-2 дня до развития типичной картины заболевания в виде недомогания, миалгии (боли в мышцах), головной боли, озноба, нарушения сна и аппетита.
Паротит начинается остро с повышения температуры, интоксикации, болезненности в области околоушной слюнной железы.
Эпидемический паротит легкой степени тяжести протекает с субфебрильной температурой тела (в пределах 37-38°С), отсутствием или слабо выраженными признаками интоксикации, без осложнений.
При среднетяжелом паротите преобладает выраженная и длительная лихорадка (38-39,9°С), выраженный интоксикационный синдром (проявляется ознобом, головной болью, слабостью, болями в суставах и мышцах), увеличение слюнных желез, наличие осложнений.
Тяжелый эпидемический паротит характеризуются высокой и длительной температурой (40°С и выше на протяжении недели и более), резко выраженными симптомами интоксикации (астенизация, резкая слабость, тахикардия, снижение артериального давления, нарушение сна). Заболевание почти всегда двустороннее, а осложнения, как правило, множественные. Интоксикация и лихорадка имеют волнообразный характер, каждая новая волна связана с появлением очередного осложнения.
Первые симптомы паротита – болевые ощущения в области околоушной слюнной железы, особенно во время жевания или разговора. К концу 1-2-х суток околоушная слюнная железа увеличивается и приобретает тестоватую консистенцию. При значительном увеличении слюнной железы появляется отечность окружающей клетчатки, распространяющаяся на щеку, височную область и область сосцевидного отростка. В течение последующих 2-3 дней последовательно или одновременно в процесс могут вовлекаться другие слюнные железы (околоушные с другой стороны, сублингвальные (подъязычные), субмандибулярные (подчелюстные)) с добавлением болезненности под языком и в подбородочной области. Для заболевания характерны положительный симптом Филатова (отечность и болезненность при надавливании на козелок, сосцевидный отросток и в области ретромандибулярной ямки), симптом Мурсона (отечность и гиперемия вокруг наружного отверстия выводного протока околоушной слюнной железы).
В патологический процесс нередко вовлекаются и другие органы.
- Воспаление поджелудочной железы (панкреатит) развивается на 4-6-й день болезни в 20-40% случаев или еще до увеличения околоушных слюнных желез. Клинически панкреатит проявляется болью в верхней части живота, тошнотой, рвотой, запорами.
- Поражение половых желез у мужчин (орхит) развивается остро на 6-8-й день болезни, реже в более поздние сроки. Поражение преимущественно одностороннее, чаще с правой стороны. Орхит может предшествовать увеличению околоушных слюнных желез (первичный орхит), развиваться одновременно с паротитом (сопутствующий орхит) и быть единственным проявлением болезни (автономный орхит). Орхит сопровождается повторным подъемом температуры, болью в пораженном яичке, иррадиирующей в паховую и бедренную области. Яичко уплотняется, увеличивается в размерах в течение 3-5 дней. Симптомы полностью исчезают через 7-12 дней.
- Воспаление предстательной железы (простатит) проявляется неприятными ощущениями или болью в области промежности и заднего прохода.
- Поражение яичников (оофорит) возникает у девочек в период полового созревания. Больные отмечают болезненность в подвздошной области, присутствуют высокая температура и интоксикация.
Диагностика паротита
Паротит необходимо отличать от гнойных воспалительных заболеваний околоушных желез, инфекционного мононуклеоза, дифтерии, паратонзиллярного абсцесса.
Лабораторная диагностика эпидемического паротита включает:
- общий анализ крови;
Медицинские интернет-конференции
Особенности развития и течения заболеваний полости рта при эндокринной патологии
Бабаджанян С.Г.
Научный руководитель: к.м.н., асс. Казакова Л.Н.
ГБОУ ВПО Саратовский ГМУ им. В.И.Разумовского Минздрава РФ
Кафедра стоматологии детского возраста и ортодонтии им. С.Р. Миротворцева
Во всем мире болезни эндокринной системы у детей всё чаще привлекают внимание врачей стоматологов, так как при осмотре полости рта выявляются первые признаки заболевания — сухость, жжение слизистой оболочки полости рта, потеря нитевидных сосочков языка, жажда [1].
Эндокринная система – это система желез внутренней секреции, локализованных в ЦНС, различных органах и тканях, является одной из основных систем регуляции организма. Регулирующее влияние эндокринная система осуществляет через гормоны [2].
Эндокринные заболевания могут быть связаны с генетически обусловленными аномалиями, воспалительными и опухолевыми процессами в организме, расстройствами системы иммунитета, травмами, нарушениями кровоснабжения, поражениями различных отделов нервной системы, нарушением тканевой чувствительности к гормонам. Выпадение какого-либо из компонентов гормональной регуляции из общей системы нарушает единую цепь функциональной системы организма и приводит к развитию различных патологических состояний. Патология эндокринной системы выражается заболеваниями и патологическими состояниями, в основе которых лежат гиперфункция, гипофункция и дисфункция желез внутренней секреции [3].
Изменение функции желез внутренней системы приводят к эндокринным расстройствам и вызывают те или иные изменения в полости рта.
Сахарный диабет занимает третье место после сердечно – сосудистых и онкологических заболеваний [4]. В первые месяцы новорожденных детей данная патология встречается редко, пики заболеваемости отмечается после 5-летнего возраста и в период пубертатности [5]. По статистике сахарный диабет является важнейшей медицинской и социальной проблемой человечества в связи с высокой распространенностью и хроническим течением.
Инсулинзависимый сахарный диабет наиболее часто встречается у детей. Примерно 2 из 1000 детей в возрасте 5 – 18 лет страдают этим заболеванием. Развитие инсулинзависимого диабета происходит вследствие вирусных или токсических поражений поджелудочной железы у детей, генетически предрасположенных к развитию болезни. Также есть предположение об аутоиммунном механизме разрушения инсулинпродуцирующих В-клеток [6]. Заболевания полости рта на фоне сахарного диабета по данным литературы наблюдается у 87% больных. При данном заболевании происходят закономерные изменения в тканях полости рта, зависящие не только от возраста, но и от длительности заболевания, степени метаболитического контроля и наличия диабетических осложнений [7.8]. Гипергликемия и «скачки» уровня глюкозы в крови в течение суток часто приводят к подавлению саливации и ощущению сухости в полости рта [9,10,11]. Ксеростомия является первым признаком сахарного диабета в полости рта. Слюна участвует не только в процессах реминерализации, но и играет огромную роль в поддержании гомеостаза в полости рта. Снижение слюноотделения создает благоприятные условия для развития дисбактериоза, это проявляется в виде увеличения количества микроорганизмов, особенно гемолитических стрептококков, стафилококков [12,13,14]. У больных сахарным диабетом происходит быстрое и значительное отложение налета мягкой консистенции и зубного камня. M.J.Campbell объясняет наличие значительного количества зубного налета — высокой концентрацией глюкозы в слюне (от 0,44 до 6,33 мг глюкозы на 100мл слюны, при норме от 0,24 до 3,33мг), которая способствует размножению микроорганизмов. По мнению L.W. Burket понижение щелочных резервов при сахарном диабете способствуют образованию зубного камня.
Компенсированная форма сахарного диабета влечет за собой нарушение минерального обмена, уменьшение формирования и активацией разрушения костной ткани, которые отражаются на состояние твердых тканей зуба. При нарушении минерального обмена из организма начинает вымываться кальций, а затем фтор. Когда кальция и фтора недостаточно, эмаль становиться непрочной. В нее быстрее проникает кислота, выделяющаяся бактериями, что способствует образованию кариеса, большая скорость его прогрессирования обусловлена тем, что дентинные канальца расширены, и это облегчает распространение процесса вглубь [15].
Сахарный диабет влияет на состояние тканей пародонта, что показывает ряд обзоров и исследований [16]. При данной патологии происходит нарушение регионарной гемодинамики [17].Сосудистые нарушения у больных сахарным диабетом развиваются не только за счет спастических изменений сосудов и капилляров, но и за счет изменения функции самой крови (увеличение диаметра эритроцитов, накопление гликированного гемоглобина) [18]. При вышеуказанных процессах стенка кровеносных сосудов утолщается, что приводит к замедлению поступления питательных веществ и уменьшению сопротивления тканей с микроорганизмами [19].
Рассматривая гормональную систему, как единое целое, нельзя не обратить внимание на состояние щитовидной и паращитовидных желез при сахарном диабете. На стадии компенсации сахарного диабета эти железы работают в изменившихся условиях, но удерживают динамическое постоянство. Однако в детском возрасте эти железы еще сами не до конца сформированы. Окончательное формирование щитовидной и паращитовидных желез достигается к периоду полового созревания, поэтому велика вероятность развития неполноценной их структуры.
Гормон щитовидной железы, тирокальцитонин оказывает гипокальциемическое действие и тормозит резорбцию кости [20]. Щитовидная железа оказывает большое влияние на процесс обызествления эмали и дентина. Становление функции щитовидной железы совпадает с периодом дифференцировки зачатков молочных зубов, так на 10-й неделе эмбрионального развития образуется амелобласты, а на 12-й неделе – одонтобласты и на 16-й неделе начинается период дентино- и амелогенеза, тогда как в этот же период другие железы находятся в состоянии развития и начинают функционировать лишь на 20-26й неделе беременности [21].
При диффузном токсическом зобе характеризующимся диффузными гиперпластическими изменениями в щитовидной железе происходит интоксикация организма избыточно продуцируемыми и выделяемыми в кровь тиреоидными гормонами. Заболевание в 5 раз чаще встречается у женщин и с большей вероятностью возникает между 12 и 14 годами [6]. У больных токсическим зобом наблюдаются различные изменения в твердых тканях зубов. Твердые ткани зубов имеют повышенную прозрачность у режущего края. На губной поверхности — белые меловидные пятна, выраженность которой зависит от длительности и тяжести заболевания. У больных тиреотоксикозом чаще встречаются дентикли пульпы зубов, по данным литературы почти в 3 раза [22].
Известна тесная функциональная связь слюнных желез со щитовидной железой. Токсический зоб приводит к изменению физико-химического состава слюны, при этом снижается ее вязкость, что приводит к снижению абсорбции на поверхности зубов органических веществ, которые ослабляют механизм защиты эмали от деминерализующих факторов.
Гипофункция щитовидной железы может быть как врожденным (кретинизм), так и приобретенным (юношеская микседема). Дефицит гормона щитовидной железы чаще всего вторичен по отношению к первичному заболеванию щитовидной железы и иногда связан с дисфункцией гипоталамуса или гипофиза. Кретинизм встречается редко. Юношеская микседема может развиваться по многим причинам, таким как тиреоидэктомия, облучение щитовидной железы, аутоиммунные заболевания, инфекция или медикаментозное лечение [6].
Gratkowska Н.; Gilbert-Dreyfus A.; Alexandre CL.; Heyden P; Weyers H., отмечают, что при гипотиреозе отмечается задержка прорезывания молочных зубов на 1-2 года. Смена молочных зубов постоянными зубами обычно запаздывает в среднем на 2-3 года.
Гипотиреоз приводит к изменению микроэлеметного состава твердых тканей зуба [21]. Гистологически выявляются дегенеративные изменения в структуре эмали и дентина, образуется остеодентин, замедляется эмало- и дентиногенез, поздняя минерализация зачатков зубов. При гипофункции щитовидной железы изменяются форма коронки зубов, резцы могут быть круглыми в поперечном сечении, зубцами на режущем крае. Клыки и моляры могут иметь форму резцов, коронки укорочены. Иногда могут быть сдвоены (сросшиеся зачатки) [23].
При гипотиреозе выявляется полнокровие сосудов, периваскулярные геморрагии, в многослойном плоском эпителии появляются отдельные эпителиоциты с дистрофическими изменениями клеток, коллагеновые волокна пропитываются отечной жидкостью, набухают и гомогенизируются, отмечается набухание основного вещества соединительной ткани с участками метахромами [24].
Околощитодивными железами вырабатываются вещества белковой природы – паратгормон, или паратиреоидный гормон, который принимает участие в регуляции минерального, прежде всего кальциевого и фосфорного обмена, влияет на процессы обызвествления и декальцификации в костях. Паратиреоидный гормон поддерживает постоянное содержание кальция в сыворотке крови (2,2 – 2,5 ммоль/л), циркулируя в кровяном русле в виде комплексов с белками, как правило с неактивными. При недостатке в организме гормона околощитовидных желез нарушается метаболизм фосфора и кальция. Важную роль в поддержании нормального уровня кальция в крови играет витамин D, который влияет на поступление в организм кальция из кишечника, стимулирует отложение кальция в костной ткани.
При гипопаратиреозе происходит нарушение белкового и минерального обмена и, как следствие этого, идет нарушение обызвествления эмали и дентина. В сформированных зубах могут появляться непрозрачные пятна белого цвета. Гистологически картина эмали характерна для гипоплазии: недоразвитие, деформированные, с изгибами призмы, дефекты и складки на поверхности эмали, в дентине широкие и многочисленные интерглобулярные необызествленные зоны и полости, слой одонтобластов скуден, пульпа нормальна, нередко встречаются дентикли [23]. Гипофункция околощитовидных желез значительно замедляет прорезывание зубов.
Гиперпаратиреоидизм – заболевание, вызываемое гиперфункцией околощитовидных желез и сопровождающееся изменениями в костях, отложением кальция в различных органах и тканях вследствие нарушения фосфорно-кальциевого обмена. Чрезмерная продукция гормона паращитовидной железы может выразиться в первичном дефекте железы (аденома, гиперплазия, гипертрофия) или вторичном как компенсаторный феномен, исправляющий состояние гипокальциемии, вызванное рахитом или хроническим заболеванием почек [6]. Первичный гиперпаратиреоз является очень редкой формой эндокринного заболевания в детском возрасте.
Анализ вышеизложенного материала показывает тесную взаимосвязь эндокринной системы со всеми структурами полости рта на всех этапах их развития, начиная с момента закладки всех тканей. Ранняя диагностика этих заболеваний в полости рта позволит комплексно планировать профилактику и лечение развивающихся патологий в полости рта. При наличии эндокринной патологии у детей, необходимо соблюдать следующие рекомендации. Плановые осмотры, санацию полости рта у детей с эндокринной патологией необходимо осуществлять в зависимости от характера и формы течений основного заболевания, с учетом активности кариозного процесса, но не реже 3 раз в год. Обязательным является проведение комплекса лечебно-профилактических мероприятий, направленных на повышение резистентности твердых тканей зубов, восстановление функциональной активности ротовой жидкости, улучшение трофических процессов и повышение резистетности слизистой оболочки полости рта.
Обсуждение
Постановка диагноза AL-амилоидоза вызывает затруднения у врачей во всем мире в связи с разнообразием клинических проявлений и неопределенными симптомами [9, 11—13]. Значительное увеличение ПЧСЖ встречается при аутоиммунных, гранулематозных, лимфопролиферативных и IgG4-связанных заболеваниях (см. таблицу), но развитие макроглоссии в сочетании с массивным увеличением ПЧСЖ является высокоспецифичным, позволяющим предположить наличие AL-амилоидоза [10, 14]. Биопсия ПЧСЖ была проведена больной спустя 5 мес после начала клинических проявлений, однако отсутствие окраски биоптата конго красным не позволила диагностировать отложение масс амилоида в слюнной железе. Биопсия пораженных органов (сердце, почки, печень, легкие, ПЧСЖ и т. д.), для гистологической верификации AL-амилоидоза, проводится при отсутствии получения положительного результата в альтернативных местах (малые слюнные железы, десна, аспират подкожного жира, прямая кишка) [9, 10, 14]. В нашем случае биопсия малой слюнной железы и десны дала отрицательный результат, однако биопсия ПЧСЖ и кожи подтвердило наличие AL-амилоидоза.
Симптомы поражения слюнных желез при системных заболеваниях, протекающих с увеличением БСЖ Примечание. ЛПЗ — лимфопролиферативные заболевания; ПП — паренхиматозный паротит; ХС — хронический сиалоаденит; фокус >1 — фокус лимфоидной инфильтрации более 50 клеток; ЛГИ — лимфогистиоцитарный инфильтрат; ЛЭП — лимфоэпителиальное поражение; МСЖ — малые слюнные железы; БСЖ — большие слюнные железы.
Схема. Алгоритм обследования пациентов с увеличением больших слюнных желез в рамках стоматологического приема. МСЖ — малые слюнные железы; БСЖ — большие слюнные железы. Примечание. ЛПЗ — лимфопролиферативное заболевание; ИГХ — иммуногистохимическое окрашивание тканей.
Следует отметить, что иммунохимическое исследование сыворотки крови и мочи должно быть выполнено до проведения биопсии. Наличие небольшого уровня моноклональной секреции или легких цепей моноклональных Ig в сыворотке или моче является обязательным для AL-амилоидоза [9—14], тогда как отсутствие этих признаков позволяет предположить проявления вторичного AA-амилоидоза [5]. Учитывая многообразие диагнозов, которые были поставлены пациентке в течение года, следует остановиться на алгоритме обследования пациента, обратившегося в стоматологическую клинику с увеличением слюнных желез (см. схему). Инфекционные паротиты, слюннокаменная болезнь и солидные опухоли слюнных желез хорошо освещены в учебных пособиях по хирургической стоматологии, тогда как заболеваниям, протекающим с системным вовлечением больших слюнных желез, уделяется мало внимания. Картина хронического сиалоаденита может присутствовать в биоптатах слюнных желез при всех системных заболеваниях (см. таблицу). Выраженность его зависит от длительности течения и активности патологического процесса, и без дополнительных методов исследования не позволяет диагностировать патологию слюнных желез. Важным методом диагностики является сиалографическое исследование. Паренхиматозный сиалоаденит — рентгенологический признак. Наличие его является диагностическим признаком болезни Шегрена и первичных MALT-лимфом больших слюнных желез [7]. У больной диагностировался паренхиматозный сиалоаденит без проведения сиалографического метода исследования. Методы функциональной диагностики и МРТ могут быть использованы для определения степени увеличения слюнных желез и внутрижелезистых лимфатических узлов, частично исключить наличие слюннокаменной болезни и солидных опухолей и, в некоторых случаях, предположить наличие паренхиматозного паротита по множественным кистозным изменениям в них. Этими методами невозможно поставить диагноз, который требует морфологической верификации. Болезнь Микулича по современной классификации отнесена к группе IgG4-ассоциированных поражений. Определение уровней IgG4-подкласса IgG в сыворотке и иммуногистохимическое исследование биоптата с определением синтеза IgG4 более 40% плазматическими клетками необходимо для постановки диагноза IgG4-связанных сиалоаденитов [6, 7].
Использование лучевой терапии при системных заболеваниях, протекающих с поражением слюнных желез (болезнь/синдром Шегрен), гранулематозные и IgG4-связанные сиалоадениты и т. д.) является грубой ошибкой, так как усиливает проявления ксеростомии и стимулирует развитие лимфом при этих заболеваниях [15]. Использование алгоритма обследования больных с системным поражением слюнных желез, разработанного при обследовании 298 больных со значительным увеличением больших слюнных желез в НИИ ревматологии им. В.А. Насоновой, может снизить диагностические ошибки в стоматологической практике при проведении дифференциальной диагностики.
Сиалоаденит — симптомы и лечение
Диагностические мероприятия заболеваний слюнных желез можно разделить на клинические, лабораторные и аппаратные.
Клинические методы представляют из себя сбор жалоб, анамнеза (истории болезни), а также непосредственный осмотр пациента.
В ходе расспроса выясняются жалобы пациента, уточняется время их возникновения, характер, интенсивность боли, влияние этих симптомов на качество жизни, наличие рецидивов и ремиссий, их продолжительность. Отдельно стоит остановиться на вопросах о наличии или отсутствии соматических и инфекционных заболеваний — иногда они могут являться причиной или отягчающим фактором течения сиалоаденита. Стоит уточнить, были ли подобные состояния у родителей и родственников.
В ходе клинического осмотра доктор обращает внимание на наличие отёка и асимметрии лица, размеры, консистенцию, форму и рельеф поражённой и здоровой слюнной железы. Указанные данные во многом зависят от первичности заболевания, наличия рецидивов и характера проведённого лечения или же его отсутствия. Чем больше было рецидивов, тем железа более склерозирована, что негативно влияет на её функционирование. В полости рта стоит обратить внимание на устье выводного протока, а также изучить сам выводной проток (по возможности) на наличие камней слюнных желёз и иных патологических изменений. Важно установить, имеется ли выделение слюны. Для этого проводится массаж ткани железы, после чего оценивается количество слюны, её цвет и консистенция.
Лабораторные методы диагностики обязательны при подозрении на сиалоаденит. Исследуются кровь, моча и сама слюна. В общем анализе крови можно обнаружить лейкоцитоз (повышенный уровень лейкоцитов) — первичный признак воспаления. В биохимии крови особое внимание стоит уделить показателям глюкозы крови, в моче — количеству солей. В слюне можно обнаружить большое количество лейкоцитов, содержание примесей и гноя, возможно наличие бактерий, песка. Физико-химическим показателям слюны уделяется отдельное внимание [8].
К одним из первых аппаратных методов диагностики при заболеваниях слюнных желёз можно отнести рентгенограмму железы — сиалографию. Она позволяет определить наличие камней в толще и выводном протоке железы. Позднее появилась сиалография с контрастированием, при помощи которой можно обнаружить не только камни, но и выявить сужение просвета выводного протока, наличие кист и других новообразований, препятствующих нормальному функционированию железы.
Наиболее современным методом сиалограммы является дигитальная динамическая сиалография, посредством которой удаётся исключить наложение костных компонентов челюстей, визуализировать мягкотканый компонент железы и оценить ток слюны по протоку. Помимо прочего, она в разы снижает лучевую нагрузку на пациента.
Компьютерная и магнитно-резонансная сиалотомография информативны при наличии небольших инородных тел (камней) в выводном протоке и самой железе.
Метод сиалосонографии (УЗИ) даёт достаточно полное представление о структуре железы. С его помощью можно без труда выявить склеротические изменения тканей, инородные тела, оценить их количество, плотность, размеры, а также исключить наличие новообразований.
Термосиалография даёт возможность изучить в динамике изменение температуры железы. Это позволяет оценить эффективность проводимого лечения.
Биопсия слюнной железы под УЗ-контролем — довольно распространённый метод диагностики. Он особенно эффективен при наличии полостей (кист) в толще железистой ткани [9].
В настоящее время как во всем мире, так и в России широко распространён наиболее малоинвазивный и информативный метод диагностики поражений слюнных желёз — сиалоэндоскопия. Современные аппараты помогают визуализировать не только выводные и внутрижелезистые протоки, но и протоковую систуму, вплоть до протоков 2-3 порядка, иногда даже удаётся исследовать протоки 4-5 порядков.
Наличие второго рабочего канала в корпусе эндоскопа позволяет не только визуализировать, но и проводить промывание, расширение протока, при необходимости возможен забор биопсийного материала. С помощью эндоскопа можно оценить цвет стенок выводного протока, их эластичность, обнаружить причины, затрудняющие нормальный ток слюны по протокам — камни, слизистые пробки, полипы, новообразования, участки сужения просвета протока. Также благодаря эндоскопической поддержке во время операции можно не только получить полную картину проблемы, но и устранить её с минимальным вмешательством.